 DATOS
DATOS
 BUSCAR
BUSCAR
 ÍNDICE
ÍNDICE
 DESCARGAS
DESCARGAS
 DESARROLLOS
DESARROLLOS
 MODIFICACIONES
MODIFICACIONES
 CONCORDANCIAS
CONCORDANCIAS
 NOTIFICACIONES
NOTIFICACIONES
 ACTOS DE TRÁMITE
ACTOS DE TRÁMITE
 ABOGACÍA
ABOGACÍA
 VIDEOS
VIDEOS
RESOLUCIÓN 1151 DE 2021
(agosto 3)
Diario Oficial No. 51.755 de 3 de agosto de 2021
MINISTERIO DE SALUD Y PROTECCIÓN SOCIAL
<NOTA DE VIGENCIA: Resolución derogada por el artículo 3 de la Resolución 1140 de 2022>
Por la cual se establecen nuevos lineamientos técnicos y operativos a la aplicación de las vacunas contra el Covid-19 y se dictan otras disposiciones.
EL MINISTRO DE SALUD Y PROTECCIÓN SOCIAL,
en ejercicio de sus facultades, especialmente de las conferidas por el literal b del artículo 488 de la Ley 9 de 1979, los numerales 3 del artículo 173 de la Ley 100 de 1993, 42.1 del artículo 42 de la Ley 715 de 2001, 3, 4 y 9 del artículo 2o del Decreto Ley 4107 de 2011 y 19.1 del artículo 19, parágrafos 6 y 9 del artículo 7o del Decreto 109 de 2021, modificado por los Decretos 466 y 630 de 2021 y en desarrollo del inciso segundo del artículo 592 de la Ley 9 de 1979, del parágrafo del artículo 9o de la Ley 2064 de 2020, y
CONSIDERANDO:
Que la pandemia actual por la que atraviesa el mundo ocasionada por la Covid - 19 ha llevado a los países a afrontar los desafíos que el virus presenta a diario en cuanto al número de contagios, variantes y muertes, lo que ha conllevado a tomar decisiones en salud pública, con el fin de dirigir todos los esfuerzos en lograr la mayor protección de la población frente al virus a través de la aplicación de las vacunas; por ende, la forma de distribución del biológico disponible permite lograr una mejor y mayor cobertura de la población objeto de inmunización, a través de procesos escalonados, acompañados de otras medidas dirigidas a la prevención de la enfermedad.
Que por lo anterior, el Gobierno nacional, entre otras medidas, adoptó el Plan Nacional de Vacunación definido por el Decreto 109 de 2021, modificado a su vez por los Decretos 404, 466, 630 y 744 de 2021, y en desarrollo de este, se profirió la Resolución 197 de 2021, por medio de la cual se adoptaron los lineamientos técnicos y operativos para la vacunación contra el Covid-19, la cual se actualizó por la Resolución 430 de 2021.
Que, teniendo en cuenta que estos lineamientos son susceptibles de actualización, de acuerdo con la evaluación de los resultados que se obtengan en su implementación, este Ministerio de forma rutinaria revisa, analiza y hace una apreciación crítica de la evidencia científica buscando mejorar el beneficio individual y colectivo que se obtiene de la vacunación.
Que con ocasión de las continuas verificaciones que se realizan a la documentación científica, según se expone en los siguientes considerandos, se determinó la necesidad de establecer lineamientos adicionales para la vacunación contra el Covid-19.
Que en ese contexto, la evidencia científica ha demostrado que en la aplicación de la vacuna contra el Covid-19, no existen contraindicaciones para vacunar a las personas con comorbilidades o algunas enfermedades o eventos entre otros VIH (820-824), cáncer (C00-D48), tuberculosis (A15-A19), con trastornos hematopoyéticos, inmunodeprimidos y anticoagulados, por lo que es necesario dejarlo registrado en los lineamientos así como las recomendaciones respecto a la aplicación de la vacuna en estos casos.
Que el Instituto de Vigilancia de Medicamentos y Alimentos (Invima) profirió la Resolución 2021025659 del 24 de junio de 2021, mediante la cual modificó la Resolución 2021000183 del 5 de enero de 2021, mediante la cual se concedió la Autorización Sanitaria de Uso de Emergencia (ASUE) de la vacuna producida por Pfizer-Biontech y se aprobó la inmunización activa para prevenir la enfermedad del coronavirus 2019 (Covid-19) en personas de 12 años de edad y mayores mediante dos dosis (0,3 mL cada una) administradas intramuscularmente y separadas entre sí por 21 días en pacientes de 12 años de edad en adelante, así como la inclusión de nuevas precauciones, advertencias y reacciones adversas.
Que, una vez analizada la solicitud de este Ministerio, mediante la Resolución 2021027977 de 9 de julio de 2021, el Instituto de Vigilancia de Medicamentos y Alimentos (Invima) actualizó la Resolución 2021000183 del 5 de enero del 2021, en el sentido de incluir en el apartado de precauciones y advertencias de la información farmacológica de la vacuna Covid-19 de Pfizer -BioNTech lo siguiente:
“Embarazo y lactancia: Estudios de toxicidad de dosis repetidas de la vacuna Covid-19 de Pfizer- BioNTech en animales de experimentación no mostraron evidencia de toxicidad en la evaluación macroscópica y microscópica de los tejidos reproductivos en machos y hembras.
La experiencia con el uso de la vacuna Covid-19 de Pfizer-BioNTech en mujeres embarazadas es limitada. Se puede considerar la administración de la vacuna Covid-19 de Pfizer-BioNTech en mujeres gestantes desde la semana doce (12) y las mujeres durante los 40 días posparto, si los posibles beneficios superan los posibles riesgos con base en la evaluación clínica realizada en conjunto por el médico tratante y la gestante, en el marco de los lineamientos del Ministerio de Salud y Protección Social contemplados en el Plan Nacional de Vacunación contra Covid-19”.
Que la vacunación se adelanta de acuerdo con la disponibilidad de vacunas y conforme con los cronogramas de entrega al país, con base en las negociaciones bilaterales y multilaterales (mecanismo Covax).
Que el artículo 3o de la Resolución 2021031941 expedida por el Instituto Nacional de Vigilancia de Medicamentos y Alimentos (Invima), notificada al Ministerio de Salud y Protección Social el 30 de julio de 2021, establece:
“De acuerdo con la recomendación de la Sala Especializada de Moléculas Nuevas, Nuevas Indicaciones y Medicamentos Biológicos de la Comisión Revisora en el contexto de la emergencia sanitaria, con base en la información científica actual, la disponibilidad de vacunas, el desarrollo de la campaña de vacunación y el estado de la pandemia, el Ministerio de Salud y Protección Social podrá implementar un intervalo entre 21 y 84 días para administrar la segunda dosis de la vacuna Pfizer- BioNTech Covid-19 Vaccine, acorde con los lineamientos técnicos y operativos del plan nacional de vacunación contra el Covid-19”.
Que la forma de distribución del biológico disponible permite lograr una mejor y mayor cobertura de la población objeto de inmunización, a través de procesos escalonados, acompañados de otras medidas dirigidas a la prevención de la enfermedad. Con el fin de lograr una cobertura más rápida y amplia de vacunación contra el Covid – 19, es necesario extender el periodo inter dosis de la vacuna Pfizer- BioNTech, sin poner en riesgo su efectividad a nivel poblacional, teniendo en cuenta la evidencia científica de diversos países que sugiere que la extensión del período entre dosis podría reducir las hospitalizaciones y muertes cuando se realiza en personas de bajo riesgo.
Que mediante las Resoluciones 20211010278 y 2021025857 del 25 de marzo de 2021 y 25 de junio de 2021, respectivamente, el Invima otorgó Autorización Sanitaria de Uso de Emergencia (ASUE) a las vacunas de Janssen y Moderna, por lo que es necesario adoptar los anexos técnicos que contienen instrucciones para la aplicación de las referidas vacunas.
Que, de acuerdo con la revisión técnico-científica disponible de las vacunas de BNT162B2 Pfizer-Biontech, Sinovac y Chadox1 (AstraZeneca), este Ministerio encuentra necesario actualizar los anexos técnicos de estas.
Que, en mérito de lo expuesto,
RESUELVE:
ARTÍCULO 1o. OBJETO. <Resolución derogada por el artículo 3 de la Resolución 1140 de 2022> La presente resolución tiene por objeto actualizar los lineamientos técnicos y operativos para la vacunación contra el Covid-19 contenidos en los siguientes anexos técnicos, los cuales hacen parte integral de la presente resolución:
Anexo 1: Lineamientos técnicos y operativos para la vacunación contra el Covid-19
Anexo 2: Consentimiento informado para la aplicación de la vacuna contra el SARS-COV-2/COVID-19
Anexo 3: Estrategia marco de seguridad interinstitucional para el Plan Nacional de Vacunación Covid – 19.
Anexo 4: Lista de chequeo para la verificación de cumplimiento de actividades a nivel departamental, distrital y municipal
Anexo 5: Ficha técnica requerimientos mínimos equipos de cómputo para el sistema de información nominal PAIWEB 2.0
Anexo 6: Anexo técnico para la aplicación de la vacuna BNT162b2 Pfizer- BioNTech contra el Covid-19
Anexo 7: Anexo técnico para la aplicación de la vacuna CoronaVac de Sinovac Biotech contra el Covid-19
Anexo 8: Anexo técnico para la aplicación de la vacuna Oxford-AstraZeneca AZD1222 (Chadox1-S/NCOV-19) contra el Covid-19
Anexo 9: Anexo técnico para la aplicación de la vacuna AD26.COV2.S Janssen contra el Covid-19
Anexo 10: Anexo técnico para la aplicación de la vacuna Moderna RNAM-1273 contra el Covid-19.
ARTÍCULO 2o. ÁMBITO DE APLICACIÓN. <Resolución derogada por el artículo 3 de la Resolución 1140 de 2022> Las disposiciones contenidas en el presente acto administrativo aplican a entidades territoriales departamentales, distritales y municipales, Entidades Promotoras de Salud - EPS de los regímenes contributivo y subsidiado, Entidades Adaptadas en Salud, a los prestadores de servicios de salud, los administradores de los regímenes Especial y de Excepción en salud y sus operadores, al Fondo Nacional de Salud de las personas privadas de la libertad y su operador.
ARTÍCULO 3o. COORDINACIÓN PERMANENTE. <Resolución derogada por el artículo 3 de la Resolución 1140 de 2022> Las entidades territoriales departamentales y distritales deberán conformar y liderar una mesa de coordinación permanente con las demás destinatarias de la presente resolución, con el fin de definir el plan de acción y hacer seguimiento y monitoreo a las acciones contenidas en el Plan Nacional de Vacunación contra el Covid-19 y las definidas en los lineamientos adoptados mediante el presente acto administrativo.
PARÁGRAFO. El plan de acción de la vacunación contra el Covid-19 que se defina deberá ser remitido a este Ministerio y actualizarse de acuerdo con tipo y disponibilidad de biológicos, así como al desarrollo de las fases y etapas definidas en el Plan Nacional de Vacunación.
ARTÍCULO 4o. VIGENCIA. La presente resolución rige a partir de su publicación y deroga la Resolución 430 de 2021.
Publíquese y cúmplase.
Dada en Bogotá, D. C., a 3 de agosto de 2021.
El Ministro de Salud y Protección Social,
Fernando Ruiz Gómez.
LINEAMIENTOS TÉCNICOS Y OPERATIVOS PARA LA VACUNACIÓN CONTRA EL COVID-19.
INTRODUCCIÓN
El COVID-19 es una enfermedad altamente contagiosa, dadas las mutaciones del agente causal como un evento natural y esperado dentro del proceso de evolución de los virus. Con la información disponible a la fecha, la mayoría de los cambios del SARS-CoV-2 ha tenido poco o ningún impacto en cómo se transmite o en la gravedad de la enfermedad que causa. Dos variantes genéticas diferentes de SARS-CoV-2 han sido notificadas a la OMS como eventos inusuales de salud pública: en el Reino Unido e Irlanda del Norte, denominada VOC 202012/01, perteneciente al linaje B.1.1.7, en la República de Sudáfrica, denominada 501Y.V2, perteneciente al linaje B.1.35 y el aumento de casos en Brasil (Manaus), con la variante P.1 del linaje B1.1.28. Por ello, la OMS, en su publicación de 11 de enero de 2021 denominada "Ocurrencia de variantes de SARS-CoV-2 en las Américas", recomienda fomentar las actividades sistemáticas de secuenciación genómica de los virus SARS-CoV-2 y que se compartan los datos sobre las secuencias a nivel internacional, para comprender mejor las mutaciones específicas descritas a fin de investigar más a fondo cualquier cambio en la transmisibilidad o eventual patogenicidad del virus.
La pandemia de COVID-19 ha causado considerables daños a nivel mundial, por lo que contar con una vacuna segura y eficaz va a contribuir a la reducción del número de casos de hospitalizaciones y fallecimientos relacionados con la infección, así como restaurar gradualmente las actividades sociales y económicas del país, la región y el mundo, estando en estudio varias opciones de vacunas contra el SARS-CoV-2/COVID-19, de la cuales con corte a 29 de junio de 2021 hay 105 candidatas que ya han iniciado evaluación clínica y 184 están en evaluación preclínica. Esta información se encuentra en constante actualización y está disponible en la página oficial de la OMS https://www.who.int/who-documents-detail/draft-landscape-of-COVID-19-candidate-vaccines.
La Administración de Medicamentos y Alimentos de los Estados Unidos (FDA) ha señalado en su página web, https://www.fda.gov/vaccines-blood-biologics/vaccines/explicacion-de-la-autorizacion-de-uso-de-emergencia-para-las-vacunas, que hay tres aspectos importantes para la Autorización de Uso de Emergencia (EUA) de las vacunas en la pandemia de COVID-19. Por un lado, los tiempos de desarrollo se han acortado, mientras una vacuna podría tardar hasta 10 años en conseguir aprobación para su uso, para COVID-19 este proceso se redujo a un periodo entre 12 y 18 meses, mediante la realización de pasos en paralelo, manteniendo los mecanismos habituales de supervisión de la seguridad y la eficacia, como la vigilancia de los eventos adversos, el monitoreo de los datos de seguridad y el seguimiento a largo plazo. Un segundo aspecto importante es que los desarrolladores de vacunas han iniciado la producción de vacunas durante las fases de desarrollo, lo que constituye una producción a riesgo porque en caso de que la vacuna no demuestre ser eficaz en los estudios de Fase III, esta producción se perdería, pero se adelanta con el fin de acumular la suficiente cantidad para el momento en que logre demostrarse su eficacia. Algunas organizaciones filantrópicas han ofrecido pagar por la producción perdida en caso de no ser eficaz la vacuna en desarrollo, como un incentivo para disminuir el tiempo entre su aprobación y distribución precalificada por los organismos internacionales competentes de Estados Unidos y Europa.
El último aspecto es el incremento del número de plataformas sobre las cuales se desarrollan las vacunas, estando en desarrollo sobre nuevas plataformas (ácidos nucleicos) que estaban en investigación y que la epidemia ha acelerado su uso, siendo más desarrolladas las que se encuentra los virus inactivados, virus atenuados, proteínas víricas, ácidos nucleicos (ADN y ARN) y vectores virales.
En Colombia, el Instituto Nacional de Vigilancia de Medicamentos y Alimentos (Invima) tiene a cargo expedir la autorización para el ingreso y comercialización de medicamentos y biológicos, así como la evaluación de las buenas prácticas de manufactura por parte de los productores; para dicho efecto, cuando las circunstancias impiden que los procedimientos rutinarios de otorgamiento de registro sanitario se puedan seguir, hace uso del mecanismo de Aprobación Sanitaria de Uso de Emergencia, establecido por el Gobierno nacional mediante los Decretos 677 de 1995, 249 de 2013 y el 1787 de 2020 con el fin de garantizar una autorización oportuna para el ingreso el país de biológicos con evidencia de seguridad, calidad y eficacia, como es el caso de la vacuna contra el COVID-19.
Ahora bien, el Gobierno nacional adoptó el Plan Nacional de Vacunación contra COVID-19, mediante el Decreto 109 de 2021, modificado por los Decretos 404, 466, 630 y 744 todos de 2021, estableciendo como objetivos de la primera fase: i) reducir la mortalidad por COVID-19; ii) reducir la incidencia de caso graves por COVID-19 y, iii) proteger al talento humano; de en la segunda fase reducir el contagio iniciando con la protección de quienes realizan ocupaciones que incrementan el riesgo de transmisión y la prevención de brotes en contexto de hacinamiento para reducir la incidencia general de casos.
A su vez, el mencionado decreto, facultó a este Ministerio para emitir los lineamientos técnicos y operativos para la ejecución del Plan Nacional de vacunación contra el COVID-19, los cuales fueron adoptados mediante la Resolución 197 de 2021 y actualizados por la Resolución 430 de 2021, siendo importante advertir que son susceptibles de actualizaciones de acuerdo con la evaluación de los resultados que se obtengan en su implementación.
1. OBJETIVOS
a. Establecer los aspectos técnicos y operativos para el desarrollo de la estrategia de vacunación en el territorio nacional dirigido a los actores del Sistema General de Seguridad Social en Salud – SGSSS, en concordancia con los objetivos del Plan Nacional de Vacunación contra el COVID-19.
b. Establecer las responsabilidades de los actores del SGSSS durante la micro planificación, implementación, seguimiento y evaluación de la estrategia de vacunación.
c. Orientar técnicamente a los prestadores de servicios de salud para garantizar la correcta logística, distribución, almacenamiento, conservación de cadena de frío y aplicación de las vacunas contra la COVID-19.
d. Orientar técnicamente a los prestadores de servicios de salud para el ingreso de datos, seguimiento y manejo del sistema de información nominal PAIWEB.
e. Orientar a los actores del SGSSS sobre la comunicación asertiva, desarrollo de capacidades, y la estrategia de seguridad para el desarrollo del Plan nacional de vacunación contra la COVID-19.
f. Definir los indicadores del Plan Nacional de Vacunación contra la COVID-19 para realizar seguimiento, monitoreo y evaluación por parte de los prestadores de servicios de salud, entidades territoriales departamentales, distritales y municipales y entidades encargadas del aseguramiento.
2. RESPONSABILIDADES DE LOS ACTORES
Los actores que tienen a cargo el desarrollo de las actividades del Plan de Vacunación contra la COVID-19 deberán:
2.1. Entidades territoriales departamentales y distritales
2.1.1. Cumplir con lo dispuesto en el artículo 20 del Decreto 109 de 2020
2.1.2. Conformar y liderar una mesa de coordinación permanente, la cual deberá sesionar al menos una vez por semana con los demás destinatarios de la presente resolución, con el fin de definir el plan de acción y el cronograma para hacer seguimiento y monitoreo a las acciones contenidas en el Plan Nacional de Vacunación contra el COVID-19 y las definidas en este lineamiento. Dicho plan será remitido a este Ministerio y deberá contener:
a. Objetivos.
b. Proyección de las personas a vacunar en cada fase y etapa de acuerdo con la priorización efectuada en el Plan Nacional de Vacunación
c. Inventario de prestadores de servicios, por entidad territorial.
d. Estrategia de expansión de capacidad instalada para los prestadores de servicios de salud.
e. Estrategias y tácticas de vacunación a utilizar por fases y etapas
f. Inventario de la cadena de frío de cada entidad territorial y prestadores de servicios de salud
g. Manejo de residuos
h. Reporte y seguimiento a ESAVI
i. Plan de seguridad
j. Plan de comunicaciones
k. Plan de capacitación
l. Metas y actividades por componente
m. Presupuesto.
2.1.3. Coordinar, al interior de la Mesa, la actualización de las fuentes de la información que se remiten al Ministerio para registrar en la base maestra nominal
2.1.4. Asignar un referente exclusivo para la vacunación contra el COVID-19, encargado de liderar el proceso de adaptación de los lineamientos técnicos y operativos; además de realizar las siguientes actividades:
a. Participar en las reuniones de actualización y seguimiento de acuerdo con la convocatoria por parte de este Ministerio.
b. Apoyar la coordinación de las actividades de vacunación contra el COVID-19 con los prestadores de servicios de salud, entidades responsables del aseguramiento que operen en el territorio y el equipo de vigilancia en salud pública de entidades territoriales.
c. Efectuar el seguimiento a las actividades que realicen los responsables del aseguramiento y los prestadores de servicios de salud para la vacunación contra el COVID-19 en el territorio.
d. Realizar el cronograma de trabajo diario y semanal en cualquiera de las tácticas de vacunación.
e. Evaluar las estrategias utilizadas para garantizar la vacunación, de la población priorizada en el Plan Nacional de Vacunación.
f. Participar de la planeación, desarrollo, seguimiento, monitoreo y evaluación del plan de acción de la entidad territorial.
g. Apoyar la coordinación de las tácticas de vacunación con las comunidades étnicas presentes en la jurisdicción, teniendo en cuenta características propias de la población y territorio.
2.1.5. Coordinar con enlaces de Familias en Acción y Red Unidos, y demás entidades que desarrollan políticas públicas para las poblaciones vulnerables, la difusión y divulgación de la vacunación contra el COVID-19.
2.1.6. Fortalecer los equipos de farmacovigilancia.
2.1.7. Distribuir las vacunas, diluyentes, jeringas, carné y otros insumos.
2.1.8. Garantizar la reserva de las vacunas para completar el esquema con segundas dosis del mismo laboratorio de la primera dosis, cuando aplique.
2.1.9. Realizar el seguimiento al movimiento de insumos y biológicos.
2.1.10. Amparar las vacunas e insumos para la vacunación contra el COVID-19, mediante póliza de seguro con cobertura todo riesgo, mientras estos estén bajo su custodia.
2.1.11. Consolidar los reportes del avance de la vacunación contra el COVID-19 según lo defina este Ministerio.
2.1.12. Monitorear y evaluar los resultados del avance de la vacunación contra el COVID-19 y priorizar intervenciones.
2.1.13. Garantizar que en su territorio se realice inspección, vigilancia y control (IVC) frente a la ejecución de la estrategia de vacunación contra COVID-19.
2.1.14. Contar con una planta eléctrica con transferencia automática y garantizar el combustible para su funcionamiento.
2.1.15. Realizar seguimiento para el correcto y exclusivo uso de los bienes e insumos que sean entregados por el Gobierno Nacional.
2.1.16. Garantizar la completitud y calidad de los datos de la información nominal de personas pertenecientes a los grupos poblacionales identificados en las diferentes etapas del Plan Nacional de Vacunación en PAIWEB.
2.1.17. Realizar el censo de las personas que habitan en el territorio y que no cuenten con un documento de identidad expedido por el estado colombiano para identificarse y remitir el mismo a este Ministerio en la estructura de datos y cumpliendo con las condiciones que este determine.
2.2. Entidades territoriales municipales
2.2.1. Verificar las condiciones de habilitación de los prestadores de servicios de salud identificados y enlistados por el MSPS ubicados en su territorio
2.2.2. Realizar el cálculo de necesidades de talento humano, vacuna e insumos de la vacunación contra el COVID-19 según meta.
2.2.3. Garantizar el monitoreo permanente de las condiciones de almacenamiento y de transporte (cadena de frío) con instrumentos debidamente calibrados de las vacunas bajo su custodia.
2.2.4. Garantizar técnica y financieramente el funcionamiento del sistema de información, en cada uno de los niveles conforme a las responsabilidades establecidas por el Ministerio.
2.2.5. Contar con planta eléctrica con transferencia automática y garantizar el combustible para su funcionamiento.
2.2.6. Registrar al final de cada jornada laboral la eventual pérdida de biológico o insumos, por manejo de la política de frascos abiertos o cualquier otra causa.
2.2.7. Realizar seguimiento para el correcto y exclusivo uso de los bienes e insumos que sean entregados por el Gobierno Nacional.
2.2.8. Amparar las vacunas e insumos para la vacunación contra el COVID-19, mediante póliza de seguro con cobertura todo riesgo, mientras estos estén bajo su custodia.
2.2.9. Analizar la productividad y el rendimiento de la vacunación diariamente de los prestadores de servicios de salud de su territorio.
2.2.10. Gestionar espacios de diálogo y concertación con los grupos étnicos de su territorio, para lograr los acuerdos y adecuaciones socioculturales para la vacunación contra el COVID- 19 coordinadamente con las entidades responsables del aseguramiento e IPS.
2.2.11. Asignar un referente exclusivo para la vacunación contra la COVID-19, encargado de liderar el proceso de adaptación de los lineamientos técnicos y operativos; además de realizar las siguientes actividades:
a. Participar en las reuniones de actualización y seguimiento de acuerdo con la convocatoria por parte del Ministerio.
b. Apoyar la coordinación de las actividades de vacunación contra el COVID-19 con los prestadores de servicios de salud, entidades responsables del aseguramiento que operen en el territorio y el equipo de vigilancia en salud pública de entidades territoriales.
c. Efectuar el seguimiento a las actividades que realicen los responsables del aseguramiento y los prestadores de servicios de salud para la vacunación contra el COVID-19 en el territorio.
d. Consolidar el informe de avance de las personas vacunadas contra el COVID-19 y enviarlo al nivel superior.
e. Realizar el cronograma de trabajo diario y semanal en cualquiera de las tácticas de vacunación.
f. Evaluar las estrategias utilizadas para garantizar la vacunación, de la población priorizada en el Plan Nacional de Vacunación.
g. Participar de la planeación, desarrollo, seguimiento, monitoreo y evaluación del plan de acción de la entidad territorial.
h. Apoyar la coordinación de las tácticas de vacunación con las comunidades étnicas presentes en la jurisdicción, teniendo en cuenta características propias de la población y territorio.
i. Garantizar la completitud y calidad de los datos de la información nominal de personas pertenecientes a los grupos poblacionales identificados en las diferentes etapas del Plan Nacional de Vacunación en PAIWEB.
2.3. Entidades responsables del aseguramiento
2.3.1. Coordinar y articular la estrategia de vacunación con las secretarías departamentales, distritales y municipales considerando el enfoque diferencial en salud, de acuerdo con las poblaciones y sus territorios.
2.3.2. Participar en la mesa de coordinación permanente conformada por la entidad territorial del orden departamental y distrital, con el fin de organizar las acciones a ejecutar del Plan Nacional de Vacunación contra el COVID-19 y las definidas en este lineamiento.
2.3.3. Actualizar permanente las bases de datos de sus afiliados entre otros el lugar de residencia actual, número de contacto, correo electrónico y reportar novedades a través de los mecanismos de actualización de aseguramiento establecidos en la normatividad vigente.
2.3.4. Notificar a la entidad territorial y a los prestadores de servicios de salud su población asignada.
2.3.5. Coordinar con la entidad territorial la asignación de los prestadores de servicios de salud que cumplan con los requisitos para la vacunación contra COVID-19.
2.3.6. Fortalecer alianzas estratégicas entre EPS y prestadores de servicios de salud para la implementación y el desarrollo de las acciones de la vacunación contra el COVID-19.
2.3.7. Participar activamente en el proceso de vigilancia, reporte, revisión y evaluación de los ESAVI.
2.3.8. Garantizar la prestación integral del servicio a través de su red prestadora en caso de presentarse un ESAVI.
2.3.9. Formular planes de información, educación, comunicación y difusión para su población afiliada acerca de la vacunación contra el COVID-19, cumpliendo medidas de accesibilidad y adaptabilidad, conforme a los lineamientos de este Ministerio.
2.3.10. Realizar junto con los prestadores de servicios de salud y la entidad territorial la micro planificación para la ejecución de la vacunación contra el COVID-19.
2.3.11. Garantizar que su red prestadora de servicios cuente con capacidad de respuesta y personal capacitado para el desarrollo de la vacunación contra el COVID-19
2.3.12. Garantizar que su red prestadora de servicios de cumplimiento a la Circular No. 044 del 19 de noviembre de 2013 expedida por el Ministerio.
2.3.13. Garantizar la prestación del servicio de vacunación en el municipio y distrito de residencia de la población afiliada a través de los prestadores de servicios de salud presentes en el territorio y concertados previamente con la entidad territorial.
2.3.14. Asignar el punto de vacunación de su población afiliada en el lugar más cercano a su vivienda.
2.3.15. Realizar seguimiento al cumplimiento de las metas de vacunación en la población afiliada, según fase.
2.3.16. Realizar seguimiento a la información de dosis aplicadas de manera diaria, y semanal.
2.3.17. Realizar seguimiento a población afiliada vacunada inadvertidamente en estado de gestación.
2.3.18. Garantizar y ofrecer a sus afiliados los servicios de salud que se puedan derivar del proceso de vacunación de manera integral, continua, coordinada y eficiente, con portabilidad, calidad y oportunidad.
2.3.19. Realizar proceso de seguimiento para verificar que su población asegurada tenga los esquemas completos de vacunación y realizar demanda inducida de aquellas personas que no logren contactar o no acudan a sus citas.
2.3.20. Garantizar la actualización de la información sobre la vacunación de los habitantes del territorio nacional vacunados en el extranjero, en el sistema de información nominal PAIWEB.
2.3.21. Verificar que los prestadores de servicios de salud cumplan con su obligación de agendamiento, sea este por citación individual o masiva, presencial en los puestos de vacunación o mediante llamadas telefónicas, mensajes de texto, mensajería instantánea, correo electrónico, medios de comunicación, entre otros, siempre que salvaguarden la información y la protección de los datos personales.
2.4. Fuerzas Militares y Policía Nacional
2.4.1. Participar en la mesa de coordinación permanente conformada por la entidad territorial del orden departamental y distrital, con el fin de organizar las acciones a ejecutar del Plan Nacional de Vacunación contra el COVID-19 y las definidas en este lineamiento.
2.4.2. Notificar a las entidades territoriales y a los prestadores de servicios de salud la población meta a su cargo.
2.4.3. Garantizar las condiciones mínimas para la prestación de servicios de vacunación de su red prestadora en las modalidades intramural y extramural, de acuerdo con la normatividad vigente.
2.4.4. Agendar las citas de vacunación contra el COVID-19 haciendo uso de las tecnologías de la información y las comunicaciones con el fin de contactar a la persona y programar la cita mediante llamadas telefónicas, mensajes de texto, mensajería instantánea, correo electrónico, presencial, entre otros, siempre que salvaguarden la información y la protección de los datos personales. Asimismo, deben habilitar líneas de atención para que las personas que han consultado la plataforma MIVACUNA COVID-19 y no han sido contactadas para otorgarles la cita, puedan comunicarse para programarla.
2.4.5. Garantizar y monitorear la aplicación de los biológicos en el territorio nacional a través de su red de servicios.
2.4.6. Fortalecer alianzas estratégicas con los prestadores de servicios de salud para la implementación, el desarrollo de las acciones de la vacunación contra la COVID-19.
2.4.7. Participar activamente en los eventos de articulación de la vacunación contra la COVID- 19 programada por las secretarias municipales, distritales o departamentales.
2.4.8. Formular planes de información, educación, comunicación y difusión para su población afiliada acerca de la vacunación contra la COVID-19, cumpliendo medidas de accesibilidad y adaptabilidad, conforme a los lineamientos de este Ministerio.
2.4.9. Realizar junto con los prestadores de servicios de salud y la entidad territorial la micro planificación para la ejecución de la vacunación contra la COVID-19.
2.4.10. Verificar que su red prestadora de servicios cuente con capacidad de respuesta y personal capacitado para el desarrollo de la vacunación contra la COVID-19.
2.4.11. Garantizar que su red prestadora de servicios de cumplimiento a la Circular No 044 del 19 de noviembre de 2013 expedida por este Ministerio.
2.4.12. Garantizar técnica y financieramente el funcionamiento del sistema de información, en cada uno de los niveles conforme a las responsabilidades establecidas.
2.4.13. Garantizar la prestación del servicio de vacunación de la población afiliada a través de su red de prestadores de servicios de salud o con quien se haga necesario.
2.4.14. Realizar seguimiento al cumplimiento de las metas de vacunación en la población afiliada, según fase.
2.4.15. Consolidar y reportar la información de dosis aplicadas de manera diaria y semanal.
2.4.16. Garantizar y ofrecer a sus afiliados los servicios de salud que se puedan derivar del proceso de vacunación de manera integral, continua, coordinada y eficiente, con portabilidad, calidad y oportunidad.
2.4.17. Verificar que los prestadores de servicios de salud cumplan con su obligación de agendamiento sean estos por citación individual o masiva, presencial en cada puesto de vacunación o mediante llamadas telefónicas, mensajes de texto, mensajería instantánea, correo electrónico, medios de comunicación, entre otros, siempre que salvaguarden la información y la protección de los datos personales, y elaboren procesos de búsqueda y demanda inducida de aquellas personas que no se logren contactar o no cumplan con la cita.
2.4.18. Realizar procesos de seguimiento para verificar que su población asegurada tenga los esquemas completos de vacunación y realizar demanda inducida de aquellas personas que no logren contactar o no acudan a sus citas.
2.4.19. Garantizar la actualización de la información sobre la vacunación de los habitantes del territorio nacional vacunados en el extranjero, en el sistema de información nominal PAIWEB.
2.5. Prestadores de servicios de salud
2.5.1. Participar con un delegado en la mesa de coordinación permanente conformada y liderada por la entidad territorial del orden departamental y distrital.
2.5.2. Realizar el cálculo de necesidades de talento humano, vacuna e insumos de la vacunación contra el COVID-19 según la meta.
2.5.3. Garantizar la contratación de los equipos vacunadores tanto intramural como extramural de acuerdo con la población asignada.
2.5.4. Capacitar y actualizar al talento humano en salud: supervisor, anotador, vacunador y digitador para la ejecución de la vacunación contra el COVID-19.
2.5.5. Contar con talento humano en salud entrenado para identificar posibles reacciones alérgicas de tipo inmediato incluida la anafilaxia, cuando las condiciones técnicas de la vacuna así lo requieran.
2.5.6. Coordinar con las entidades responsables del aseguramiento la actualización de los datos de residencia y de contacto de los usuarios objeto de la vacunación.
2.5.7. Cumplir las instrucciones de este Ministerio relacionadas con el reporte de novedades del personal de salud y de apoyo logístico que se presenten durante cada periodo de información.
2.5.8. Asegurar un sitio de vacunación exclusivo para el COVID-19. La estructura puede ser ajustada de acuerdo con las características del área o lugar donde se vaya a establecer el punto de vacunación, la carpa o campamento de vacunación, garantizando el cumplimiento de las medidas de bioseguridad.
2.5.9. Elaborar el plan de acción de la aplicación de la vacuna que incluya la micro planificación de la vacunación contra el COVID-19 en conjunto con los actores, según la meta, los objetivos, las estrategias, y tácticas de vacunación, realizando el cálculo de talento humano requerido, el presupuesto y las actividades por componente.
2.5.10. Agendar las citas de vacunación contra el COVID-19, recordatorio y seguimiento haciendo uso de las tecnologías de la información y las comunicaciones como llamadas telefónicas, mensajes de texto, mensajería instantánea, correo electrónico, garantizando la salvaguarda de la información y la protección de los datos personales.
2.5.11. Realizar seguimiento a la aplicación del esquema completo de la vacuna contra el Covid- 19.
2.5.12. Establecer diferentes mecanismos para el agendamiento de citas, sean estos por citación individual o masiva, presencial en cada puesto de vacunación o mediante llamadas telefónicas, mensajes de texto, mensajería instantánea, correo electrónico, medios de comunicación, entre otros, siempre que salvaguarden la información y la protección de los datos personales.
2.5.13. Habilitar líneas de atención para que las personas que han consultado la plataforma MIVACUNA COVID-19 y no han sido contactadas para otorgarles la cita, puedan comunicarse para que le sea asignada su cita teniendo en cuenta su priorización.
2.5.14. Reportar el agendamiento de citas otorgadas de manera diaria a la entidad responsable del aseguramiento para que esta a su vez reporte al Ministerio de Salud y Protección Social, mediante los mecanismos establecidos.
2.5.15. Coordinar las acciones de vacunación contra el COVID-19 con los centros de larga estancia para personas adultas mayores
2.5.16. Desarrollar las estrategias y tácticas de vacunación acordadas con las entidades responsables del aseguramiento y entidades territoriales, teniendo en cuenta el enfoque diferencial para grupos vulnerables y grupos étnicos.
2.5.17. Cumplir con la micro planificación elaborada.
2.5.18. Monitorear la productividad y el rendimiento del vacunador/día para el cumplimiento de la meta.
2.5.19. Almacenar y custodiar los biológicos cumpliendo las normas de cadena de frío.
2.5.20. Amparar mediante póliza de seguro todo riesgo las vacunas e insumos para la vacunación contra el COVID-19, mientras estos estén bajo su custodia.
2.5.21. Contar con la disponibilidad suficiente de los insumos requeridos para el proceso de vacunación contra la COVID-19.
2.5.22. Distribuir el biológico a sus vacunadores según meta día, de acuerdo con las normas de cadena de frío.
2.5.23. Garantizar los elementos de protección personal para el equipo de vacunación y de red de frío.
2.5.24. Elaborar, socializar y garantizar el protocolo y ruta de atención, al servicio de urgencias para los usuarios que así lo requieran.
2.5.25. Garantizar técnica y financieramente el funcionamiento del sistema de información, en cada uno de los niveles conforme a las responsabilidades establecidas por este Ministerio.
2.5.26. Cargar la información al aplicativo PAIWEB y consolidar la información en los formatos diseñados para la vacunación contra el COVID-19. De no ser posible realizarlo en su institución, deberá hacer las gestiones pertinentes para que la información sea cargada al aplicativo PAIWEB desde otro punto que cuente con la conectividad requerida para dicho proceso y que esta se mantenga actualizada.
2.5.27. Garantizar la confidencialidad de la información de los usuarios vacunados.
2.5.28. Garantizar que su red prestadora de servicios de cumplimiento a la Circular No 044 del 19 de noviembre de 2013 expedida por este Ministerio.
2.5.29. Dar cumplimiento al Plan de Gestión Integral de Residuos Hospitalarios frete al manejo de los residuos que genere el procedimiento de vacunación y actualizarlo de acuerdo con los sitios de expansión y a los residuos generados por la red de frío.
2.5.30. Realizar la facturación y envío de soportes definidos para el pago del servicio.
2.5.31. Garantizar el mantenimiento correctivo y preventivo de los equipos de red de frío y ultracongelación; así como contar con los equipos calibrados para el control de temperatura (refrigeración y ultracongelación) y humedad relativa.
2.5.32. Contar con planta eléctrica con transferencia automática y garantizar el combustible para su funcionamiento.
2.5.33. Detectar y notificar los ESAVI graves y garantizar la atención integral en salud.
2.5.34. Implementar las acciones de información en salud y educación y comunicación para la salud acerca de la vacunación contra el COVIDl-19, cumpliendo medidas de accesibilidad y adaptabilidad, conforme a los lineamientos de este Ministerio.
2.5.35. Garantizar los apoyos y ajustes razonables para que las personas accedan según el enfoque diferencial a la vacunación sin barreras físicas, comunicacionales y actitudinales.
2.5.36. Garantizar la aplicación de la segunda dosis con la vacuna del mismo laboratorio que se aplicó en la primera dosis dentro del tiempo establecido por éste.
2.5.37. Brindar información al usuario relacionada con la vacuna, beneficios, riesgo, indicaciones, contraindicaciones, posibles eventos adversos, así como verificar si la persona comprendió la información suministrada.
2.5.38. Informar a los usuarios que la vacunación es voluntaria y diligenciar el consentimiento informado, así como salvaguardarlo.
2.5.39. Participar con la entidad territorial en la implementación y socialización del plan de seguridad local para la custodia de la vacuna.
2.5.40. Cumplir con los siguientes requisitos, tanto en la modalidad intramural como en la extramural:
a. Contar con servicio de vacunación habilitado.
b. Disponer de un área exclusiva para la vacunación contra el COVID-19.
c. Garantizar personal capacitado y suficiente para todo el proceso de vacunación contra el COVID-19.
d. Contar con insumos requeridos para el proceso de vacunación contra el COVID-19.
e. Garantizar monitoreo permanente de las condiciones de almacenamiento y de transporte (cadena de frío) de las vacunas que ya le han sido entregadas, con instrumentos debidamente calibrados.
f. Contar con capacidad de crecimiento de equipos de vacunación
g. Contar con la capacidad instalada para la expansión del servicio de vacunación en diferentes áreas de la institución, las cuales deben tener sala de espera que permita la observación posterior a la vacunación según el biológico y que cumplan con las medidas higiénico-sanitarias para evitar el contagio por COVID-19.
h. Servicio de vigilancia privada para la seguridad de las vacunas 24/7.
2.5.41. Adelantar acciones de demanda inducida para ubicar a las personas priorizadas en el Plan Nacional de Vacunación contra el Covid-19 y agendarlas para la aplicación de la vacuna con especial énfasis en los de mayor edad, o que tienen comorbilidades.
2.5.42. Verificar la identificación de la persona y si se encuentra en la fase y etapa, de acuerdo con el avance de la ejecución del Plan Nacional de Vacunación.
3. POBLACIÓN OBJETO <Numeral modificado por el artículo 1 Num 1 de la Resolución 1866 de 2021. El nuevo texto es el siguiente:> De acuerdo con las recomendaciones de la OMS, para reducir la morbilidad, mortalidad y proteger los sistemas de salud, se debe realizar la vacunación de manera escalonada iniciando con la población priorizada. Esto debido a que la producción inicial de la vacuna contra la Covid-19 es limitada, siendo un reto maximizar su uso para tener mayor impacto en la salud.
Por lo anterior, el Ministerio de Salud y Protección Social lideró un proceso interdisciplinario, interinstitucional e intersectorial con base en la evidencia científica disponible y con el acompañamiento del Comité Asesor de Vacunas Covid-19, la Instancia Asesora lntersectorial y el Comité Nacional de Prácticas en Inmunizaciones (CNPI) avanzó en la definición de la población priorizada a vacunar en cada una de las etapas definidas en las dos fases del Plan Nacional de Vacunación contra el Covid-19.
El proceso de priorización de la población se encuentra descrito en el Plan Nacional de Vacunación contra el Covid-19, en donde se planteó como propósito la inmunidad del 70% de la población, es decir, a 35.734.649 de los 51.049.498 habitantes proyectados para Colombia durante el año 2021 para avanzar en el objetivo de la inmunidad de rebaño o inmunidad colectiva.
Para la vacunación de la población menor de 18 años se aplicará el biológico que de acuerdo con las recomendaciones del laboratorio fabricante así lo establezca o cuando la evidencia científica lo permita.
4. META DE VACUNACIÓN
Las entidades territoriales del orden departamental, distrital y municipal deberán vacunar a la población de su jurisdicción de acuerdo con las fases y etapas establecidas en el artículo 7o del Decreto 109 de 2021, modificado por los Decretos 466 y 630 de 2021.
5. RUTA DE VACUNACIÓN
5.1. Disposición de la información de la población a vacunar <Numeral modificado por el artículo 1 Num. 1.2 de la Resolución 1866 de 2021. El nuevo texto es el siguiente:> Los responsables del reporte de información para la identificación nominal deben continuar con la búsqueda y reporte de la población a su cargo, sin que, de manera previa, deba realizarse el registro en la plataforma MIVACUNA COVID19, sin perjuicio de lo cual todas las personas deberán quedar registradas en el sistema de información nominal PAIWEB. La consulta individual a la plataforma MIVACUNA COVID-19 se realizará en el enlace https://mivacuna.sispro.gov.co/MiVacuna?v1:
Figura 1

5.2. Asignación punto de vacunación
Las entidades responsables del aseguramiento en salud deberán:
a. Asignar el punto de vacunación en el municipio o distrito de residencia de cada usuario y cerca al lugar de su vivienda.
b. Para el talento humano en salud, el punto de vacunación se asignará teniendo en cuenta el municipio o distrito donde labora y bajo los siguientes criterios:
- Si los prestadores de servicios de salud donde labora el talento humano en salud cuentan con punto de vacunación, éste deberá asumir el proceso de vacunación de todos ellos.
- Si los prestadores de servicios de salud donde labora el talento humano en salud no cuentan con punto de vacunación, pero desea habilitarlo transitoriamente, podrán hacerlo.
- Si los prestadores de servicios de salud donde labora el talento humano en salud no cuentan con punto de vacunación y tampoco desea habilitarlo, deberán informar a la entidad territorial para que de manera conjunta se realice la coordinación con un prestador de servicios de salud para realizar la vacunación del mencionado talento.
Las entidades territoriales y las responsables del aseguramiento en salud entregarán el listado nominal a cada prestador habilitado para vacunar a la población asignada. Todas estas acciones deben ser coordinadas por la entidad territorial.
5.3. Agendamiento de citas
El prestador de servicios de salud debe realizar el agendamiento de todos los usuarios asignados por las entidades responsables del aseguramiento, de acuerdo con las fases y etapas a través de los mecanismos que disponga sean estos por citación individual o masiva, presencial en cada puesto de vacunación o mediante llamadas telefónicas, mensajes de texto, mensajería instantánea, correo electrónico, medios de comunicación, entre otros, siempre que salvaguarden la información y la protección de los datos personales.
Si el esquema de la vacunación requiere de dos dosis, en la misma llamada se agendarán las dos citas respetando el intervalo entre las dosis y de la misma manera garantizará que complete el esquema con la misma vacuna. Asimismo, deben habilitar líneas de atención para que las personas que han consultado la plataforma MIVACUNA COVID-19 y no han sido contactadas, puedan comunicarse para programar la cita.
En los casos en los que se presente una persona de manera espontánea o se identifiquen personas que de acuerdo con su cédula demuestren estar incluidas en una de las etapas que se encuentra abiertas o presenten un certificado médico que acredite alguna condición de comorbilidad de las establecidas en el artículo 7o del Decreto 109 de 2021, modificado por los Decreto 466 y 630 de 2021, se debe agendar la cita y realizar el proceso de vacunación, así no se encuentre registrado en la plataforma MIVACUNA.
5.3.1. Actividades del proceso de agendamiento.
Los prestadores de servicios de salud deberán realizar las siguientes actividades:
a. Informar al usuario que:
- Está priorizado para la vacunación por fase y etapa.
- La vacunación es voluntaria y, por tanto, deberá manifestar si desea vacunarse.
- Preguntar si desea ser agendado, de ser afirmativa la respuesta agendar la cita y realizar las siguientes preguntas para indagar síntomas de ansiedad o temores asociados a la vacunación: (i) ¿Durante las últimas dos semanas se ha sentido ansioso, nervioso o muy alterado?; (ii) ¿Durante las últimas dos semanas no ha podido dejar de preocuparse?; (iii) ¿Le genera mucho miedo o preocupación la vacuna para COVID-19? Si la persona responde afirmativamente a cualquiera de las preguntas anteriores indague si desea hablar sobre el tema e indíquele comunicarse con la línea gratuita nacional 192, opción 4 o con la línea de apoyo en salud mental de la EPS.
- Si la respuesta es negativa al agendamiento se dejará registro de esa decisión y la razón por la cual no lo acepta. Se le indicará a la persona que no pierde su derecho de vacunarse hasta cuando manifieste libre y autónomamente su voluntad en ese sentido y se le señalará que para estos efectos podrá solicitar ante la entidad responsable de su aseguramiento la inclusión en los listados de priorización.
- Las contraindicaciones particulares para su aplicación contenidas en el anexo técnico de cada una de las vacunas.
- Puede acceder al formato de consentimiento informado, publicado en plataforma MIVACUNA COVID-19 si desea hacerlo, de lo contrario se le entregará en el momento previo a la vacunación.
b. Garantizar los apoyos y ajustes razonables para que las personas accedan al agendamiento de las citas sin barreras comunicacionales y actitudinales. Deben contar con un seguimiento de confirmación al agendamiento y disponer de una lista de espera de manera que se garantice el uso total de la vacuna en la población priorizada de acuerdo con la fase o etapa en que se está desarrollando la vacunación.
Las entidades responsables del aseguramiento en salud y las entidades territoriales departamentales, distritales o municipales, según corresponda, verificarán que los prestadores de servicios de salud cumplan con su obligación de agendamiento de citas de la población asignada y que elaboren un proceso de búsqueda y demanda inducida de aquellas personas que no se logren contactar o no cumplan con la cita programada.
5.3.2 Vacunación en personas con antecedentes de Covid-19 confirmado <Numeral modificado por el artículo 1 Num. 1.2 de la Resolución 1866 de 2021. El nuevo texto es el siguiente:> Las personas con antecedente de Covid-19 o personas con inmunosupresión de cualquier origen, ya sea por enfermedad o como tratamiento de alguna condición con antecedente de Covid-19 confirmado serán vacunadas como mínimo treinta (30) días después de la fecha de inicio de síntomas en personas sintomáticas o treinta (30) días contados desde la fecha de la toma de la muestra para personas asintomáticas.
5.4 Aplicación y registro de la vacuna <Numeral modificado por el artículo 1 Num. 1.2 de la Resolución 1866 de 2021. El nuevo texto es el siguiente:>
El prestador de servicios de salud debe contar con los equipos vacunadores conformados por un auxiliar o técnico en enfermería o salud pública con experiencia para ser vacunador, auxiliar o técnico o tecnólogo en áreas administrativas que podrá hacer las veces de anotador, técnico en sistemas o auxiliar en salud pública o en enfermería o áreas administrativas que podrá hacer las veces de digitador, y un profesional en medicina o enfermería, quien hará las veces de supervisor. Para los equipos extramurales se debe disponer de un supervisor quien tendrá a cargo hasta 5 equipos a nivel extramural urbano y hasta 3 equipos a nivel extramural disperso y contar con talento humano en salud entrenado para identificar posibles reacciones alérgicas dé tipo inmediato incluida la anafilaxia, cuando las condiciones técnicas de la vacuna así lo requieran.
Así mismo deberá cumplir con las medidas de bioseguridad en todo el proceso de la vacunación, manejo de la cadena de frío, manejo de residuos generados y el procedimiento para garantizar la vacunación segura y contar con talento humano en salud entrenado para identificar posibles reacciones alérgicas de tipo inmediato incluida la anafilaxia, cuando las condiciones técnicas de la vacuna así lo requieran.
La persona debe presentarse el día y la hora asignada por el prestador de servicios de salud. Los menores de edad deben presentarse con quien ejerza su patria potestad o quien tenga su custodia quienes también deben suscribir el documento en donde consta el consentimiento informado del menor. Respecto a los menores de 12 años solo firmará quien ejerza la patria potestad o su representante legal. Quienes hayan sido declarados incapaces por sentencia judicial comparecerán en los términos de la Ley 1996 de 2019 y aquellos que no sepan o no puedan firmar, podrán firmar a ruego.
Durante el tiempo que permanezca la persona en observación posterior a la vacunación, el prestador de servicios de salud deberá desarrollar actividades de comunicación e información en salud, en el marco de la ruta de atención de acuerdo con el curso de vida en que se encuentre el usuario y en caso de presentarse una reacción adversa grave al momento de la vacunación, iniciará el protocolo de atención y activará el sistema de referencia y contrarreferencia en el caso de requerirlo.
Las personas que asistan para aplicar la segunda dosis de la vacuna a un lugar diferente a aquel en el que recibieron su primera dosis, incluso si esta fue aplicada en otro país, podrán ser vacunadas y registradas, respetando la etapa de priorización en la que se encuentren, si el prestador cuenta con una vacuna del mismo laboratorio.
Si la persona agendada no asiste a la cita asignada o por algún motivo no fue vacunada, el prestador de servicios de salud debe reagendar la cita, de acuerdo con la disponibilidad de la vacuna contra la Covid-19.
5.4.1. Consentimiento informado para la vacunación contra el COVID-19
El consentimiento informado es un procedimiento que hace parte del proceso de vacunación contra la COVID-19, mediante el cual el usuario del servicio manifiesta de manera autónoma su voluntad de recibir o no el esquema de vacunación, previa entrega de la información respecto a la vacuna, la relación riesgo - beneficio, las indicaciones, contraindicaciones y los posibles eventos adversos esperados de la vacuna que se le va a aplicar y atender cualquier inquietud que tenga al respecto.
Se debe diligenciar solamente una vez, un único formato que contiene el consentimiento informado, adoptado en el Anexo 2 "consentimiento informado para la aplicación de la vacuna contra el SARS-CoV-2/COVID-19" de la presente resolución.
Si la persona se presenta con el formato firmado en el que consta el consentimiento informado, en todo caso se le deberá suministrar la información sobre beneficios y riesgos, confirmar si la comprendió y en caso afirmativo, aplicar la vacuna. Si no lo lleva impreso, el prestador de servicios de salud deberá entregar el formato, suministrar la información sobre beneficios y riesgos, indicar que la vacunación es voluntaria y preguntar si acepta vacunarse. Si la respuesta es negativa se dejará el registro en el mismo formato y en el PAIWEB, indicándole a la persona que no pierde su derecho de vacunarse cuando manifieste libre y autónomamente su voluntad en ese sentido y se le señalará que para estos efectos podrá solicitar al prestador de servicios de salud que le agende una cita nuevamente.
Las entidades responsables del aseguramiento en salud y el prestador de servicios de salud deberán garantizar el enfoque diferencial de acuerdo con los contextos interculturales para facilitar el diálogo y la comunicación con mensajes claros y sencillos, y la adecuación necesaria, así como la disponibilidad de intérprete para disminuir el temor, aclarar inquietudes y generar confianza hacia la vacunación.
Este documento se debe salvaguardar en la historia clínica del paciente y adicionalmente conforme al procedimiento que se defina en el sistema de información nominal PAIWEB.
5.4.2. Carné de vacunación
El prestador de servicios de salud registrará en el carné de vacunación establecido para tal fin la aplicación de la vacuna. En él se deben diligenciar todas las variables de manera completa, clara y legible. De igual manera reiterar al usuario la importancia de la conservación de este documento, así como presentarlo en el momento de la aplicación de la segunda dosis según corresponda
5.5. Construcción de confianza en la información que se suministra durante el proceso de vacunación contra el COVID-19
Con el fin de brindar una información de manera respetuosa y oportuna sobre el proceso de vacunación y generar confianza en el usuario al momento de la aplicación de la vacuna, se deben tener en cuenta los siguientes aspectos por parte del equipo vacunador:
a. Capacidad: Demuestre que posee los conocimientos en el área de la inmunización y la comunicación interpersonal y que puede responder a las preguntas frecuentes.
b. Objetividad: Demuestre que no tiene conflictos de interés relacionados con la industria farmacéutica.
c. Transparencia Es fundamental que la comunicación sea transparente, honesta y abierta y que no se intente ocultar información a los pacientes.
d. Inclusividad: Considere todas las opiniones como relevantes.
e. Coherencia Es importante ser coherente y constante en los mensajes sobre la vacunación con todos los pacientes en cada control o visita.
f. Empatía: El diálogo debe ser bidireccional, y deben tomarse en cuenta las inquietudes de las personas con relación a la seguridad de la vacunación.
5.6. Actividades de los perfiles que conforman el grupo de vacunación
5.6.1. Supervisor
a. Utilizar las medidas y elementos de protección personal y verificar que todo el equipo vacunador cumpla con las medidas higiénico-sanitarias.
b. Coordinar con el equipo vacunador el desarrollo de la ruta de vacunación contra el COVID-19 según la táctica y estrategia establecida en el punto de vacunación.
c. Realizar el cronograma de trabajo diario y semanal en cualquiera de las tácticas de vacunación.
d. Realizar la supervisión del vacunador, digitador y anotador frente al rendimiento y el cumplimiento de la vacunación segura, así como el monitoreo del logro de la productividad día por estrategia.
e. Verificar la calidad del dato relacionado con el adecuado diligenciamiento de los formatos diseñados para la vacunación contra el COVID-19.
f. Gestionar la suficiencia de insumos para el desarrollo de la vacunación.
g. Consolidar y elaborar el informe mensual del número de personas vacunadas y esquemas completos y coordinar con el área de vigilancia el reporte de ESAVI.
h. Evaluar el avance de la meta de vacunación y proponer estrategias para alcanzar la cobertura de vacunación contra el COVID-19.
i. Realizar seguimiento diario al movimiento de biológico por equipo vacunador (dosis aplicadas, perdidas reportadas).
j. Mantener actualizado y activo el plan de contingencia de red de frío.
k. Evaluar el ingreso de los datos al PAIWEB y reportar cualquier anomalía al respecto.
l. Realizar control y verificación de las temperaturas de los biológicos según tipo de fabricante y reportar al municipio cualquier excursión de cadena de frío que se presente.
m. Activar el protocolo de urgencias en caso de presentarse una eventualidad.
n. Verificar el proceso de alistamiento, empaque y suficiencia de insumos antes de iniciar la vacunación.
o. Coordinar la debida gestión documental y custodia de los soportes de la vacunación contra el COVID-19 (registro y consentimiento informado).
p. Participar en la revisión, consolidación y análisis de la información de coberturas de vacunación contra el COVID-19 en su institución y en la entidad territorial.
q. Verificar la calidad del dato de la información en los registros ingresados en el PAIWEB en conjunto con el digitador.
5.6.2. Anotador
a. Utilizar las medidas y elementos de protección personal.
b. Realizar el alistamiento de la agenda, insumos y elementos, para el registro de las personas a vacunar durante la jornada.
c. Recibir al usuario, solicítale el documento de identidad, el carné en los casos en que el esquema de vacunación requiera una segunda dosis, y verificar fecha y hora de la cita.
d. Desarrollar el proceso de asesoría al usuario que se va a vacunar contra la COVID-19 para el diligenciamiento del formato de consentimiento informado.
e. Entregar copia del consentimiento firmado al supervisor para ser anexado en la historia clínica y en magnético.
f. Asegurar el cumplimiento de las medidas higiénico-sanitarias.
g. Diligenciar la plantilla de registro de vacunación por usuario.
h. Direccionar a la persona al área de vacunación e informar que posterior a esta, debe permanecer en la sala de espera el tiempo que se le indique según el biológico.
i. Diligenciar el registro diario de vacunación (físico o magnético) de acuerdo con los formatos enviados por el Ministerio.
5.6.3. Vacunador
a. Utilizar las medidas y elementos de protección personal.
b. Realizar el alistamiento de los biológicos, insumos y elementos, para el proceso de vacunación diaria.
c. Explicar el proceso de aplicación del biológico al usuario y dar recomendaciones en los cuidados post vacunales.
d. Realizar la aplicación del biológico cumpliendo los lineamientos de vacunación segura.
e. Reiterar al usuario su permanencia en la sala de espera el tiempo que se le indique según el biológico.
f. Realizar monitoreo de temperatura de los biológicos.
g. Mantener el movimiento de biológico actualizado.
h. Cumplir con el cronograma de limpieza y desinfección de las neveras, termos, cavas entre otros.
i. En la segunda dosis de vacuna, si aplica, indagar al usuario si presentó algún ESAVI. Si cumple con criterios de ESAVI-grave notificar según el Protocolo Nacional de ESAVI-298 del INS.
5.6.4. Digitador
a. Utilizar las medidas y elementos de protección personal.
b. Realizar el alistamiento del carné y verificar los elementos para el funcionamiento del sistema de información nominal PAIWEB.
c. Ingresar diariamente al PAIWEB la información del 100% de los vacunados, según la estrategia utilizada.
d. Entregar el balance diario, semanal y mensual de las personas vacunadas desagregado por fase, etapa y población priorizada.
e. En caso de no aceptación de vacunación en el punto de vacunación, ingresar la información en el PAIWEB.
f. Entregar el carné de vacunación ratificando la fecha de la cita para la aplicación de la segunda dosis, si se requiere.
6. TÁCTICAS DE VACUNACIÓN
Dada la necesidad de ser eficientes y efectivos con la vacunación por la escasa disponibilidad actual de vacunas contra el COVID-19 y su llegada gradual al país, cada entidad territorial en coordinación y concertación con las entidades responsables del aseguramiento y los prestadores de servicio de salud, deben incluir en el plan de acción las tácticas de vacunación de acuerdo con las características particulares de cada territorio y la población priorizada, estar enmarcadas en una microprogramación local que garantice el cumplimiento de la meta establecida en cada fase y etapa, estas deben ser evaluadas y ajustadas permanentemente en la medida en que va avanzando la vacunación.
La vacunación se realizará a través de las modalidades intramural o extramural dependiendo de las condiciones de aplicación de la vacuna, de acuerdo con la etapa y de manera paralela se realizará vacunación en población cautiva concentrada en instituciones, tales como hospitales, clínicas, centros de larga estancia para personas adultas mayores, hogares de paso, entre otros. El ideal es ir avanzando progresivamente en la vacunación de manera ordenada e incorporando nuevas tácticas cuando las anteriores ya lograron su objetivo y siempre respetando las medidas de prevención del contagio del COVID-19, de acuerdo con los Lineamientos generales para el PAI en el contexto de la pandemia de COVID-19 que obra en el enlace: https://www.minsalud.gov.co/Ministerio/Institucional/Procesos%20y%20procedimientos/GIPS15.pdf
Las tácticas de vacunación para aquellas poblaciones que tienen dificultad de ubicación como los habitantes de calle, requieren realizar el censo y estar articulados con las personas a cargo de los programas en las entidades o instituciones que desarrollen acciones enfocadas en esta población
Por todo lo anterior, es necesario contar con una estructura del PAI fortalecida en recursos humanos, físicos y materiales, con participación de la comunidad y coordinación interinstitucional e intersectorial. A continuación, se presenta un esquema general de las tácticas de vacunación contra el COVID-19.
Figura 2. Planteamiento de tácticas de vacunación por fase y etapa
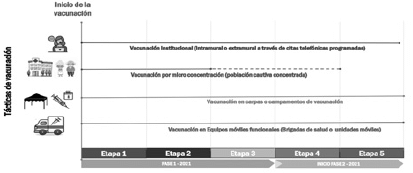
6.1 Vacunación institucional (Intramural o extramural a través de citas telefónicas programadas)
El ideal de esta táctica es atender las citas agendadas de vacunación de la población priorizada según fase y etapa en el prestador de servicios de salud, sin afectar la operación del programa permanente de vacunación, en ese sentido debe programar, informar y coordinar con el usuario la fecha y hora de vacunación de acuerdo con la ruta establecida en el presente lineamiento.
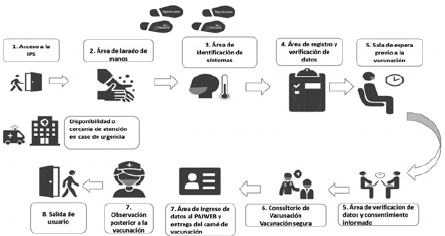
Teniendo en cuenta que la vacunación contra el COVID-19 puede acarrear demanda masiva de usuarios al servicio de vacunación sin cita previa, la entidad territorial debe prever un plan de contingencia en caso de presentarse esta situación, que incluya acompañamiento de la fuerza pública presente en el territorio, y del personal encargado de la vigilancia del prestador de servicios de salud para organizar a los usuarios evitando la formación de aglomeraciones de personas.
Para la vacunación intramural y extramural se deben seguir las instrucciones establecidas en los literales 5.1.1. y 5.1.2. del Lineamiento del PAI en el contexto de la pandemia que obra en el enlace https://www.minsalud.gov.co/Ministerio/Institucional/Procesos%20y%20procedimientos/GIPS15.pdf
Figura 3. Proceso de vacunación a través de la táctica de vacunación institucional (Intramural o extramural a través de citas telefónicas programadas)
6.2 Vacunación por micro concentración: Población cautiva concentrada en institución hospitalaria, centros de larga estancia para personas adultas mayores, entre otros.
Para el desarrollo de este proceso debe realizarse una coordinación previa entre la entidad territorial, las entidades responsables del aseguramiento y los prestadores de servicios de salud para definir quiénes serán el/ los prestadores responsables de realizar la vacunación en estos grupos o instituciones.
Una vez definidos los prestadores de servicios de salud estos determinarán el día y la hora, la cual debe ser informada a los usuarios, para llevar a cabo la aplicación de la vacuna contra COVID-19 lo que debe ser coordinado con los líderes de la institución o líderes comunitarios a fin de disponer de un área de vacunación, sea al interior de la misma institución o adecuando un espacio externo, garantizando las medidas higiénico-sanitarias.
Figura 4. Pasos para realizar el proceso de vacunación en población cautiva concentrada

Las secretarias de salud en coordinación con las entidades responsables del aseguramiento a las que las personas adultas mayores estén afiliadas y los prestadores de servicios de salud aplicarán la vacuna, en lo posible, en un mismo día, evitando así el alto tránsito de personal dentro de los centros y garantizando la presencia de personal médico adicional dispuesto para que acompañe la diferente jornada y preste la atención en caso de necesitarse.
6.3 Carpas o campamentos de vacunación
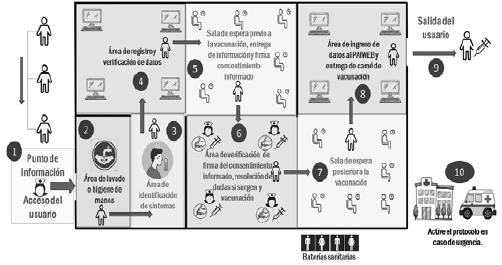
Esta táctica corresponde a una modificación de los puntos de vacunación adicionales que se instalan en las jornadas de vacunación del programa permanente. Consiste en la ubicación de espacios amplios exclusivos para la vacunación contra el COVID-19, que permitan realizar de manera ordenada y a través de citas programadas la vacunación. Se debe prever la preparación logística que permita contar con:
a. Espacio para acceso de los usuarios diferentes a los de salida que incluyan una o varias personas para brindar información,
b. Área de lavado o higiene de manos que incluya agua y jabón o alcohol glicerinado o gel antibacterial.
c. Espacio para identificación de personas con sintomatología para COVID-19.
d. Área de registro y verificación de datos.
e. Sala de espera de la población previo a la vacunación, entrega de información, resolución de preguntas o dudas y firma del consentimiento informado.
f. Vacunación segura.
g. Área de ingreso de datos al PAIWEB.
h. Sala de espera de la población vacunada y entrega de carné.
i. Salida segura de la población.
j. Disponibilidad o cercanía de atención en caso de urgencia.
A diferencia del programa permanente en donde se ubican carpas o puntos de vacunación temporales para el funcionamiento de un solo día, esta táctica adaptada a la vacunación contra COVID-19 requiere un alistamiento, organización y coordinación previa con varias instituciones que permitan ubicar las carpas o campamentos de vacunación durante un tiempo prolongado.
La operación de esta táctica requiere de la concurrencia de diferentes instituciones como policía nacional, defensa civil, cruz roja, voluntarios, personal de salud, entidades responsables del aseguramiento, cajas de compensación, universidades, entre otros, lideradas por una mesa o comité establecido por la entidad territorial, con el fin ordenar y clarificar las funciones operativas de cada uno de los integrantes. El funcionamiento de esta táctica generará un flujo continuo de población a vacunar a través de citas programadas, garantizando siempre las medidas higiénico sanitarias pertinentes sin aglomeraciones de personas.
Figura 5. Esquema de la ruta de vacunación a través de la táctica de carpas o campamentos de vacunación
Esta estructura puede ser ajustada de acuerdo con las características del área o lugar donde se vaya a establecer la carpa o campamento de vacunación, garantizando el cumplimiento de las medidas de bioseguridad.
6.4 Equipos móviles multifuncionales (Brigadas de salud y unidades móviles)
La brigada de salud consiste en la conformación de grupos multidisciplinarios que se desplazan a zonas específicas de la comunidad, para prestar múltiples servicios en salud, entre ellos la vacunación. Mientras que la unidad móvil consiste en la adecuación de un vehículo para llevar la vacunación cerca a los lugares de residencia de la población objeto con el fin de evitar desplazamientos largos para acceder al servicio de vacunación. Para el desarrollo de este proceso debe realizarse una coordinación previa entre la entidad territorial, las entidades responsables del aseguramiento y los prestadores de servicios de salud para definir quiénes serán el/ los prestadores responsables de realizar la vacunación a través de alguna de estas estrategias, teniendo en cuenta las particularidades de la población o las condiciones del territorio. Para el desarrollo de estas actividades deberá garantizarse el cumplimiento de todas las medidas de bioseguridad.
Esta táctica de vacunación es ideal para las zonas rurales y rurales dispersas, en estos casos, se podrán unificar fases y etapas, con el fin de garantizar la vacunación de la totalidad de la población objeto del Plan Nacional de Vacunación.
6.5 Vacunación en áreas rurales
Consiste en vacunar en un lugar, día y hora determinados, con previa difusión de la actividad de manera coordinada con los líderes locales o comunitarios, autoridades étnicas, médicos tradicionales, gestores de salud propia, entre otros, incluyendo la asignación de turnos de los grupos familiares que se encuentran en la zona a vacunar, garantizando las medidas higiénico-sanitarias y el uso de elementos de protección personal.
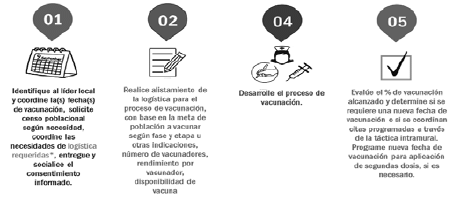
Figura 6. Pasos para realizar el proceso de vacunación por micro concentración en población de área rural
6.6 Vacunación en áreas rurales dispersas
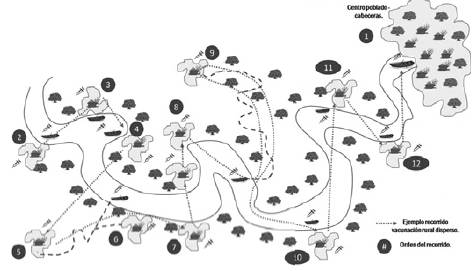
Consiste en vacunar en zonas de difícil acceso, en viviendas únicas que se encuentran a lo largo de ríos o áreas terrestres y que son muy distantes de los caseríos garantizando que la población objeto de la vacunación contra COVID-19 quede cubierta directamente en el lugar de residencia, sin que se requiera previa asignación de cita, haciendo un barrido vivienda a vivienda en busca de población objeto susceptible a vacunar, en estos casos se hace necesario la articulación con el líder local o autoridad étnica, según corresponda.
Figura 7. Ejemplo de recorrido de la vacunación casa a casa en el área rural dispersa
7. PROGRAMACIÓN Debe desarrollarse de manera conjunta entre las entidades territoriales, las entidades responsables de aseguramiento y las instituciones prestadoras de servicios de salud, con el fin de definir las estrategias y tácticas de vacunación en cada uno de los niveles territoriales, a través de la elaboración de un plan de acción y un cronograma, identificando la población y prestadores de servicios de salud encargados de aplicar la vacuna contra COVID-19. Para tal efecto se deberá:
a. Identificar las estrategias y tácticas locales de vacunación con base en las características territoriales, esto es puestos fijos, puestos móviles, ampliación de horarios de vacunación (vespertinos, nocturnos y días no hábiles como sábados, domingos y festivos).
b. Determinar el número de equipos de vacunación requeridos de acuerdo con las estrategias y tácticas.
c. Formular el plan o cronograma de trabajo diario y semanal.
d. Identificar aliados para apoyar la ruta de vacunación con recurso humano y logístico, entre otros SENA, escuelas de enfermería, universidades, defensa civil, cruz roja, policía y fuerzas militares, gestores comunitarios, promotores de salud propia, guardia indígena y cimarrona, entre otros.
e. Es importante tener en cuenta las indicaciones de la Resolución 3280 del 2018 para adecuaciones socioculturales de grupos étnicos para las intervenciones en salud, tales como calendarios ecológicos, ceremonias y rituales, entre otros.
7.1 Estimación de necesidades de vacuna, jeringas e insumos
Las entidades territoriales del orden departamental, distrital y municipal y los prestadores de servicios de salud, deben determinar la capacidad de almacenamiento, la existencia y necesidades de equipos para almacenamiento y transporte de vacuna (cajas y termos precalificados), refrigeradores precalificados, sistema de monitoreo, contenedores de paredes rígidas para el descarte de material cortopunzante y demás insumos y calcular las necesidades de vacuna, jeringas, insumos, en función de las dosis a aplicar en la vacunación según la población objetivo, procurando siempre disminuir el riesgo de pérdidas.
7.2 Operacionalización (ejecución)
a. Formular el plan de acción y cronograma, determinando las fechas, instituciones que alberga la población objeto y localidades, áreas o zonas a visitar con sus respectivos responsables.
b. Monitorear la productividad y rendimiento del vacunador / día / semana. Se ha determinado el rendimiento del vacunador día por estrategia así: estrategia de vacunación institucional ![]() 42 dosis/7 horas, extramural urbano:
42 dosis/7 horas, extramural urbano: ![]() 18 dosis/7 horas, Extramural disperso
18 dosis/7 horas, Extramural disperso ![]() 12 dosis/7horas.
12 dosis/7horas.
c. Establecer las rutas de desplazamiento según cronograma diario intramural y extramural, previa concertación con los encargados de cada institución y con los líderes comunitarios de cada territorio.
8. VACUNACIÓN SEGURA
La vacunación segura, incluye diferentes elementos, desde la producción y el control de la calidad de la vacuna, la evaluación y garantía de la eficacia y seguridad, el transporte y distribución, la implementación de prácticas adecuadas de aplicación y el uso del biológico hasta la disposición de los residuos generados del proceso.
Se deben tener todas las precauciones y acciones tendientes a conservar la seguridad del vacunado, el vacunador y el medio ambiente, por ejemplo, aplicar las normas de bioseguridad, uso de los correctos en vacunación, manejo de residuos en la vacunación intra y extramural, entre otros; descritas en el capítulo de vacunación segura del Manual Técnico Administrativo del PAI.
Es importante indagar al usuario sobre su historial alérgico en dos momentos: (i) Agendamiento de cita y (ii) en la firma de consentimiento informado, por lo tanto, para cada vacuna se generará un anexo técnico con las recomendaciones para el uso, contraindicaciones, y demás información proveniente del laboratorio productor y el Invima.
8.1 Instrucciones para la administración, uso y manejo de la vacuna
La respuesta a una vacunación contra el COVID-19, implica un incremento en la cantidad de jeringas a usar y por consiguiente, las autoridades sanitarias deben gestionar la capacidad adicional requerida para recolectar con seguridad las jeringas y agujas, transportarlos a los sitios designados y dar la disposición final adecuadamente. En ese orden, las principales actividades a desarrollar y monitorear para garantizar una inyección segura son:
a. Implementar los lineamientos de inyección segura en los tres aspectos: vacunado, personal de salud y medio ambiente, según los "Lineamientos Generales para PAI en el contexto de la pandemia COVID-19, Colombia 2020".
b. Disponer en el punto de vacunación de los elementos, equipos, insumos y personal requerido, que permita al usuario y acompañante la observación del procedimiento de la vacunación durante el alistamiento, preparación y aplicación del biológico con el fin de fortalecer la confianza y aceptación de esta.
c. Verificar las características del vial y en caso de identificar decoloración, partículas, ausencia, deterioro o falta de visibilidad de la etiqueta, realizar la notificación conforme lo dispuesto en los anexos técnicos de los biológicos, que hacen parte de esta resolución.
d. Verificar antes de la administración de inmunobiológicos los correctos entre ellos: usuario, vacuna, dosis, edad, vía, jeringa y aguja, fecha de vencimiento, intervalo, sitio anatómico, esquema, indicaciones, entre otras.
e. Explicar en forma clara y sencilla el procedimiento a realizar.
f. Verificar el antecedente vacunal.
g. Realizar el lavado de manos con agua y jabón o higiene de manos con alcohol glicerinado o gel antibacterial.
h. Aplicar las normas de bioseguridad y técnica aséptica durante la preparación y administración de la vacuna.
i. Preparar el equipo necesario para la administración de la vacuna.
j. Usar la jeringa correcta de acuerdo con la vía de aplicación de la vacuna.
k. Antes de la dilución, la vacuna debe presentarse como una solución blanquecina sin partículas visibles.
l. Deseche la vacuna si hay partículas o decoloración, teniendo en cuenta el PGIRHS.
m. Envasar la dosis correcta en la jeringa según la edad del vacunado.
n. Elegir el sitio anatómico de la aplicación, se sugiere aplicar en el brazo izquierdo, verificando que la piel y los tejidos se encuentren sanos.
o. Evitar movimientos bruscos durante la vacunación.
p. Estabilizar la extremidad de la persona para la aplicación de la vacuna.
q. Limpiar el sitio anatómico a inyectar: solo lo visiblemente sucio, para ello se debe utilizar una torunda de algodón previamente seca, humedecida en agua limpia, con movimientos centrífugos, del centro a la periferia, en una sola pasada.
r. No realizar masajes, ni hacer presión en el sitio de la aplicación.
s. Aplicar las normas técnicas en el manejo de los residuos según la normatividad vigente.
t. Limpiar suavemente el sitio de la vacunación si hay sangrado.
u. Explicar a los usuarios o cuidadores, que en el sitio de aplicación de la vacuna no se le debe realizar masajes, ni colocar compresas, curas o administrar medicamentos.
v. Explicar los posibles eventos secundarios seguidos a la vacunación.
w. Dar cumplimiento a la "Política de frascos abiertos" dispuesta en la Circular 26 de 2017 según las indicaciones dadas por el fabricante.
x. Realizar monitoreo de ESAVI.
y. Control y rotar el inventario de las vacunas contra COVID-19 según la fecha de vencimiento.
z. Asegurar la capacitación permanente del talento humano que genere capacidades y habilidades para interactuar en contexto con población étnica y el enfoque diferencial, haciendo énfasis en la humanización en la atención, el buen trato y la no discriminación.
Conforme al conocimiento actual de la enfermedad causada por el COVID-19 y de sus mecanismos de transmisión, en aras tanto de la seguridad del trabajador de la salud como del usuario, se insta a todas las personas a seguir medidas de bioseguridad en todo momento en las modalidades intramural y extramural según la habilitación del servicio de acuerdo con los "lineamientos generales para el programa ampliado de inmunizaciones (PAI) en el contexto de la pandemia de COVID-19. Colombia 2021-GIPG15" (https://www.minsalud.gov.co/Ministerio/Institucional/Procesos%20y%20procedimientos/GIPS15.pdf) En ese sentido la institución debe proveer los Elementos de Protección Personal (EPP) como mínimo máscara facial o monogafas, tapabocas, bata desechable y guantes sólo en los casos establecidos en el lineamiento general del Programa Ampliado de Inmunizaciones (PAI) y garantizar el suministro de jabón, toallas desechables, material de limpieza y desinfección, y demás que se requieran para disminuir el riesgo de trasmisión de enfermedades respiratorias, incluyendo COVID-19. Además, contar con los apoyos y ajustes razonables para que las personas con discapacidad accedan sin barreras físicas, comunicativas y actitudinales a la vacunación.
La institución debe establecer una ruta de acceso de atención en el servicio de vacunación para la identificación de personas sintomáticas respiratorias y casos sospechosos de COVID-19 y de esta manera tomar las respectivas medidas preventivas y canalización según sea el caso.
Adicionalmente verificará la apariencia del biológico, observar si la mezcla es diferente a la indicada por el fabricante, si es así se deberá:
- Reportar al coordinador del punto de vacunación su hallazgo.
- No utilizar el vial, separarlo y marcarlo como cuarentena.
- Realizar un video del vial, evidenciando su hallazgo.
- Realizar el reporte al coordinador municipal o distrital, por correo electrónico indicando lote y fabricante y adjuntar la evidencia.
- Reportar al nivel municipal y de éste al nivel departamental o distrital, según sea el caso.
- El nivel departamental o distrital informará a este Ministerio a través del canal establecido por el Programa Ampliado de Inmunizaciones y este informará al Invima y a la entidad que corresponda según el mecanismo de adquisición de la vacuna.
8.2 Administración en personas con situaciones especiales
No existen contraindicaciones para vacunar personas con:
a. Comorbilidades: obesidad, diabetes mellitus, enfermedad renal crónica, EPOC, falla cardiaca, hipertensión arterial, hipotiroidismo, enfermedades reumáticas o hematológicas.
b. Cáncer activo en tratamiento.
c. Enfermedad oncológica avanzada y patologías hematológicas neoplásicas y benignas asociadas a inmunosupresión, incluyendo, pero no limitado a leucemias agudas, crónicas linfoma, mieloma y aplasia medular.
d. Enfermedad oncológica en quienes se planea iniciar tratamiento o quienes acaban de terminarlo (<6 meses).
e. Trasplante de progenitores hematopoyéticos u órganos sólidos o en lista de espera para trasplante.
f. Infección por VIH independiente del número de CD4.
g. Tuberculosis latente, activa o fibrotórax.
h. Tratamiento con dosis altas de esteroides (0.5 mg/kg/día por más de 10 días), uso de DMARD o inmunomoduladores.
i. Inmunodeficiencias primarias u otro tipo de inmunosupresión incluyendo esplenectomizados o con asplenia funcional.
j. Esclerosis múltiple y neuromielitis óptica.
k. Antecedentes de síndrome de Guillain Barré o parálisis facial (parálisis de Bell).
l. Trastornos de coagulación o anticoagulados.
8.3 Consideraciones antes de administrar la vacuna en pacientes con cáncer o inmunosupresión: <Numeral modificado por el artículo 1 Num 1.3 de la Resolución 1866 de 2021. El nuevo texto es el siguiente:>
a. Para los pacientes con neoplasias en tratamiento activo se recomienda aplicar a vacuna entre ciclos de terapia y después de períodos de espera, idealmente se debería programar la fecha de vacunación según el concepto del médico tratante. La imposibilidad de obtener dicho concepto no debe contraindicar la vacunación en ninguna circunstancia.
b. En pacientes inmunosuprimidos la protección que provee la vacuna contra SARS-CoV-2, al igual que otras vacunas puede estar comprometida. Por lo tanto, frente a los que han recibido tratamientos que producen depleción de células B (uso de globulina antitimocito, rituximab, obinutuzumab) se debe posponer de 3 a 6 meses la vacunación, en analogía con otras vacunas.
8.4 Consideraciones respecto a la vacunación de pacientes con antecedentes de transfusiones de sangre, desórdenes de la coagulación o anticoagulados.
Los pacientes con trastorno de la coagulación o que están anticoagulados no tienen contraindicación alguna para la vacunación; sin embargo, deben tenerse en cuenta las siguientes consideraciones:
a. Se debe usar la aguja más pequeña disponible (23-25G de 5/8´´).
b. Se debe aplicar presión sobre la zona al menos por 10 minutos después de la inyección y se debe instruir al paciente a vigilar la aparición tardía de hematomas (2-4 horas después).
c. Para pacientes con niveles de factor VIII o IX mayores a 10% no se requieren medidas hemostáticas particulares.
d. Para pacientes con hemofilia severa o moderada, sería ideal la aplicación de factor VIII o IX antes de la vacunación para disminuir el riesgo de hematomas, en especial si el paciente está en profilaxis primaria o secundaria; esto debe ser ajustado dependiendo del tipo de factor y el esquema de tratamiento que el paciente recibe.
e. En los casos en que no haya disponibilidad de factor, se deben intensificar las medidas hemostáticas locales, pero no posponer la vacunación.
f. Los pacientes en tratamiento con Emicizumab (tengan o no inhibidores) pueden ser vacunados en cualquier momento sin precauciones hemostáticas ni dosis de factor VIII adicional.
g. En los pacientes con Enfermedad de Von Willebrand, ya que el espectro de presentación es muy variable, la decisión sobre medidas hemostáticas previas a la vacuna, deben ser decididas en conjunto con el médico tratante en forma individualizada, no obstante, ante la imposibilidad de contactarlo no debe posponerse la vacunación, maximizando las medidas hemostáticas locales.
h. Los pacientes que están recibiendo warfarina deberán tomarse un INR 72 horas antes de la vacunación. Si este está en rango terapéutico estable podrán ser vacunados intramuscularmente. No es necesario suspender la anticoagulación ni esquemas "puente" con heparinas de bajo peso molecular.
i. Los pacientes que hayan recibido transfusión de sangre o derivados deben recibir la vacuna mínimo 4 semanas después del procedimiento.
8.5. Consideraciones respecto a la vacunación de gestantes <Numeral modificado por el artículo 1 Num 1.3 de la Resolución 1866 de 2021. El nuevo texto es el siguiente:>
Mediante la Resolución 2021027977 del 9 de Julio de 2021 el INVIMA resolvió actualizar la Resolución 2021000183 del 5 de enero del 2021, mediante la cual se concedió la Autorización de Uso de Emergencia número ASUE 2021-000001 para la vacuna Pfizer-BioNTech COVID-19 Vaccine a favor de PFIZER Inc., por el término de un año, incluyendo en las precauciones y advertencias que se puede considerar su administración en mujeres gestantes desde la semana doce (12) y las mujeres durante los 40 días postparto, “si los posibles beneficios superan los posibles riesgos con base en la evaluación clínica realizada en conjunto por el médico tratante y la gestante” (Énfasis fuera del texto).
Ahora bien, el único requisito que se debe exigir para la aplicación de la vacuna de Pfizer-BioNTech en mujeres embarazadas, es la suscripción del consentimiento informado en donde manifieste que realizó previamente la evaluación riesgo-beneficio junto con su médico tratante.
A la fecha, el uso en mujeres gestantes, de los demás biológicos que tienen Autorización Sanitaria de Uso de Emergencia, no reporta evidencia suficiente para establecer el balance riesgo - beneficio, por lo tanto, solo se podrá aplicar la vacuna de Pfizer-BioNTech Covid-19 a esta población.
Adicionalmente, el Ministerio de Salud y Protección Social, con el acompañamiento de la Federación Colombiana de Obstetricia y Ginecología FECOLSOG, evaluó en detalle los elementos y recomendaciones frente al riesgo beneficio de la vacunación en gestantes para prevenir la infección por SARS-CoV-2/COVID-19 y analizó la situación de la vacunación que se ha presentado en mujeres que desconocían su condición clínica de estado de embarazo al recibir un biológico que no tiene autorización actual para esta población y se consensuó priorizar y aplicar el biológico autorizado del Laboratorio farmacéutico de Pfizer-BioNTech a las gestantes para la vacunación, en los siguientes términos:
- Dado que el embarazo se considera factor independiente de riesgo para enfermedad grave o muerte por Covid-19, la adolescencia no debe ser una limitante para acceder a la vacunación de gestantes, siempre y cuando las indicaciones del biológico lo permitan.
- No debe restringirse el acceso a la vacunación en las pacientes con fetos malformados o aquellas que soliciten acceder a interrupción voluntaria del embarazo.
- La segunda dosis del biológico deberá administrarse en el tiempo establecido, incluso si ha pasado el día 40 posparto.
- La segunda dosis deberá aplicarse con el biológico autorizado y en los tiempos recomendados, esto es 21 días desde la primera dosis.
- En el caso de anafilaxia, no se deberá recibir una segunda dosis del biológico.
- Ante la presencia de las categorías de efectos vaso-vagales o secundarios locales y sistémicos, se administrará la segunda dosis del biológico autorizado.
- Las mujeres gestantes desde la semana doce (12) y las que se encuentren dentro de los 40 días postparto, pueden acceder a la vacunación con el biológico de PFIZER-BioNTech, independientemente de su condición migratoria. La aplicación se reportará en PAIWEB, sin que se requiera un registro previo de identificación.
- Aplicar la segunda dosis en mujeres gestantes a partir de las 12 semanas y hasta los 40 días postparto que tuvieron una primera dosis inadvertida de un biológico que no estaba autorizado para este grupo, esto es, AstraZeneca, Moderna o Sinovac, completando el esquema con el biológico autorizado.
Durante la gestación de acuerdo con la norma técnica deben administrarse adicionalmente:
- Influenza estacional: Una dosis a partir de la semana 14 de gestación.
- TdaP (Tétanos - Difteria - Tos ferina Acelular): Dosis única a partir de la semana 26 de gestación.
El Centro para el Control y la Prevención de Enfermedades (CDC) de Atlanta, en su publicación “Consideraciones clínicas provisionales para el uso de vacunas Covid-19 actualmente autorizadas en los Estados Unidos”. en relación con la coadministración con otros biológicos, refiere que la vacuna contra el Covid-19 y otras vacunas se pueden administrar el mismo día, así como con cualquier intervalo, sin necesidad de guardar un tiempo mínimo entre una vacuna y otra. Lo anterior aplica, como lo indica el texto citado, solo para las vacunas contra el Covid-19 autorizadas por la FDA en los EE.UU. (PfizerBioNTech, Moderna y Janssen).
Para las demás vacunas contra el Covid-19 de los laboratorios Sinovac y Astrazeneca, disponibles en Colombia, no existe aún suficiente evidencia científica que permita la coadministración con otros biológicos, por lo tanto, las personas que reciban vacuna contra Covid-19 de uno de los laboratorios mencionados, deberá conservar un periodo mínimo 14 días antes o después de la administración de cualquier otra vacuna. En la medida en que avancen los estudios relacionados con estas vacunas, se actualizarán las indicaciones técnicas relacionadas con la aplicación simultánea con otras vacunas.
Si se va a administrar la vacuna contra el Covid-19 de los laboratorios PfizerBioNTech, Moderna y Janssen y la vacuna contra influenza en una sola visita, el sitio anatómico de aplicación debe ser diferente, la vacuna contra el Covid-19 se aplica en el brazo izquierdo y la vacuna contra influenza estacional en el brazo derecho. En caso de requerirse aplicar la vacuna en el mismo brazo, para adolescentes y adultos, el músculo deltoides puede usarse para más de una inyección intramuscular, procurando guardar una distancia de mínimo 2 centímetros entre inyección.
En el caso de la aplicación de la inmunoglobulina anti-D para prevención de enfermedad Rh, no debe verse alterada por la vacunación y podría ser administrada incluso en el mismo momento si llegara a ser necesario pues este no afecta la respuesta inmune que genera la vacuna.
8.6. Consideraciones respecto a la población de 12 a 15 años
De las vacunas disponibles en la actualidad con autorización sanitaria de uso de emergencia, únicamente la vacuna BTN162B2 PFIZER-BIONTECH tiene aprobado el uso para población de 12 años y más, con un intervalo interdosis de 21 días, los demás biológicos se encuentran en investigación. Es importante precisar que las consideraciones para la vacunación de esta población pueden ser ajustadas de acuerdo con la evidencia científica disponible.
8.7 Aplicación de refuerzos <Numeral modificado por el por el artículo 1 de la Resolución 762 de 2022. El nuevo texto es el siguiente:>
8.7.1. Primer refuerzo
La población de 12 años o más, a partir de los 4 meses de haber completado el esquema primario podrán acceder a las dosis de refuerzo.
8.7.1.1. a población de 18 años o más accederá al refuerzo de acuerdo con la siguiente tabla:
Tabla 1. Esquemas y biológico recomendado para vacunación de refuerzo Covid-19
| Esquema primario | Dosis de refuerzo | Plataforma |
| ARNm (Pfizer) | ARNm (Pfizer) | Homóloga |
| ARNm Moderna | Heteróloga | |
| Vector viral (AstraZeneca y Janssen) | ||
| ARNm (Moderna) | ARNm Moderna | Homóloga |
| ARNm (Pfizer) | Heteróloga | |
| Vector viral (AstraZeneca y Janssen) | ||
| Vector Viral (AstraZeneca) | Vector Viral (AstraZeneca) | Homóloga |
| ARNm (Pfizer- Moderna) | Heteróloga | |
| Vector viral (Janssen) | ||
| Vector Viral (Janssen) | Vector Viral (Janssen) | Homóloga |
| ARNm (Pfizer- Moderna) | Heteróloga | |
| Vector Viral (AstraZeneca) | ||
| Virus Inactivado (Sinovac) | ARNm (Pfizer- Moderna) | Heteróloga |
| Vector Viral (AstraZeneca - Janssen) | ||
| Virus Inactivado (Sinovac) | Homóloga | |
8.7.1.2. Las personas de 12 a 17 años solamente podrán recibir dosis de refuerzo con el biológico de ARNm Pfizer.
8.7.2. Segundo refuerzo
Las personas mayores de 50 años podrán recibir una segunda dosis de refuerzo de vacuna contra Covid-19, la cual deberá ser aplicada a partir del cuarto (4) mes contado a partir de la aplicación del primer refuerzo, debiendo ser usadas para este, los biológicos de la plataforma ARN mensajero (Pfizer o Moderna).
Cuando el segundo refuerzo se realice con vacuna del laboratorio Moderna se deberá usar la mitad de la dosis esto es, 0.25 ml.
Las siguientes poblaciones podrán recibir un segundo refuerzo del biológico de ARNm después de haber recibido tanto el esquema primario como el primer refuerzo, a partir de los 30 días de aplicación de su última dosis bajo recomendación del médico tratante:
a) Población de 12 años en adelante con la siguiente condición clínica:
- Trasplante de corazón
- Trasplante de riñón
- Trasplante de páncreas
- Trasplante de pulmón
- Trasplante de intestino
- Trasplante de hígado
- Trasplante de médula ósea en los 2 años anteriores o que reciben tratamiento de inmunosupresión
- Leucemia en quimioterapia
- Mieloma en quimioterapia
- Linfoma en quimioterapia
- Síndrome mielodisplásico en quimioterapia
- Pacientes con enfermedades autoinmunes como artritis reumatoide, lupus eritematoso sistémico o esclerosis múltiple que reciben tratamiento inmunosupresor, y otras enfermedades que usen: alemtuzumab, abatacept, belatacept, obinutuzumab, rituximab, fingolimod, ocrelizumab, antimetabólicos e inhibidores de la calcineurina en último año
- Inmunodeficiencias primarias
b) Población de trasplante de órgano sólido, población de trasplante de progenitores de hematopoyéticos (durante los primeros 2 años o que reciban tratamiento inmunosupresor), pacientes con neoplasia hematológica en quimioterapia activa y pacientes con inmunosupresión severa, como anti-CD 20.
Se podrá aplicar la dosis de un determinado biológico por recomendación médica, siempre y cuando esté disponible y autorizado en el país.
No se considera necesaria la medición de anticuerpos para determinar la administración de la dosis de refuerzo adicional.
8.8 Aplicación de dosis adicional por solicitud de país extranjero. <Numeral modificado por el artículo 1 Num 1.3 de la Resolución 1866 de 2021. El nuevo texto es el siguiente:>
Se podrá aplicar una dosis adicional al esquema del biológico para las personas que requieran cumplir como requisito de ingreso a un país receptor, que se desplacen en representación del Estado o en ejercicio de sus funciones, lo cual se acreditará mediante el acto administrativo que concede la comisión.
8.9 Aplicación de dosis en población a partir de los 3 años <Numeral modificado por el artículo 1 Num 1.3 de la Resolución 1866 de 2021. El nuevo texto es el siguiente:>
Se podrá iniciar el esquema de vacunación con la VACUNA SARS-COV-2 (CÉLULA VERO) INACTIVADA -CORONAVAC en población a partir de los 3 años y con un intervalo entre la primera y segunda dosis de veintiocho (28) días.
8.10. Aplicación de segundas dosis con vacuna heteróloga en esquema primario <Numeral adicionado por el artículo 1 de la Resolución 419 de 2022. El nuevo texto es el siguiente:>
Las personas mayores de 18 años que han iniciado su esquema primario de dos dosis, podrán acceder a su segunda dosis con un biológico homólogo (misma plataforma) cuando el esquema inicial usado fue virus inactivado, vector viral o ARNm, o con un biológico heterólogo con plataforma ARNm (Pfizer o Moderna) o de vector viral (AstraZeneca, Janssen) cuando el esquema inicial fue vector de plataforma ARNm, vector viral o de virus inactivado, de acuerdo con la siguiente tabla:
| Primera dosis | Segunda dosis | Plataforma |
| ARNm (Pfizer) | ARNm (Pfizer) | Homóloga |
| ARNm (Moderna) | Heteróloga | |
| Vector viral (AstraZeneca - Janssen) | Heteróloga | |
| Primera dosis | Segunda dosis | Plataforma |
| ARNm (Moderna) | ARNm (Moderna) | Homóloga |
| ARNm (Pfizer) | Heteróloga | |
| Vector viral (AstraZeneca - Janssen) | ||
| Vector Viral (AstraZeneca) | Vector Viral (AstraZeneca) | Homóloga |
| Vector Viral (Janssen) | Heterólogas | |
| ARNm (Pfizer – Moderna) | ||
| Vector Viral (Janssen) | N. A | N. A |
| Virus Inactivado (Sinovac) | Virus Inactivado (Sinovac) | Homóloga |
| ARNm (Pfizer – Moderna) | Heteróloga | |
| Vector Viral (AstraZeneca - Janssen) | ||
9. MANEJO DE RESIDUOS GENERADOS EN LA ACTIVIDAD DE VACUNACIÓN
Se debe tener en cuenta lo establecido en el Titulo 10 de la Parte 8 Libro 2 del Decreto 780 de 2016 para la gestión integral de los residuos generados en la atención de salud y otras actividades y el Manual de Procedimientos para la Gestión Integral de los Residuos Hospitalarios y Similares adoptado mediante la Resolución 1164 de 2002, para el manejo de residuos generados en la actividad de vacunación teniendo en cuenta los siguientes aspectos:
a. Evaluar la capacidad instalada y realizar el alistamiento de todas las actividades asociadas a la gestión de los residuos, que con motivo de la logística y las jornadas de vacunación de COVID-19 se puedan generar.
b. Revisar y ajustar los planes de gestión de residuos generados en la atención en salud de los prestadores de servicios de salud y de las actividades de salud pública a cargo de las autoridades sanitarias, involucrando la gestión de los residuos producto de la vacunación intramural y extramural y actividades asociadas.
c. Hacer el alistamiento de los insumos, equipos y elementos para el correcto manejo, segregación de los residuos generados en el proceso de vacunación y las demás actividades establecidas en la gestión de estos según el marco normativo.
d. Capacitar al personal de salud y de apoyo en el manejo seguro y gestión de los residuos, teniendo en cuenta los principios de bioseguridad, precaución, prevención y comunicación del riesgo establecidos en el Decreto 780 de 2016.
e. Coordinar con los gestores de residuos la disposición final de estos, de acuerdo con las tecnologías y tratamientos disponibles en las diferentes zonas del país, según las orientaciones, las licencias y autorizaciones expedidas por las autoridades ambientales competentes.
f. Cumplir con las normas universales de bioseguridad y las de seguridad y salud en el trabajo.
g. Las jeringas auto descartables se clasifican como residuos cortopunzantes, por lo cual deben disponerse en contenedores rígidos conforme a la normatividad vigente.
h. Los frascos usados o abiertos o que contengan restos de la vacuna deben ser desechados en contenedores rígidos, porque son residuos peligrosos cortopunzantes y luego para la entrega al gestor se debe entregar en bolsa, de acuerdo con lo previsto en el artículo 2.8.10.5 Decreto 780 de 2016.
i. Los elementos o insumos utilizados y descartados durante la ejecución de la actividad de vacunación que tienen contacto con fluidos corporales de alto riesgo (sangre), tales como: gasas, apósitos, aplicadores, algodones, guantes, entre otros, se clasificarán como residuos peligrosos de riesgo biológico o infeccioso, biosanitarios, los cuales deben ser segregados en bolsa y contenedor de color rojo rotulada de acuerdo con la normatividad vigente.
j. El empaque de la jeringa y el capuchón de la aguja siempre y cuando no se encuentren contaminados de sangre o fluidos se segregaran como residuos no peligrosos aprovechables en bolsa de color blanco o gris conforme a la Resolución 2184 de 2019 modificada por la Resolución 1344 de 2020 y la Resolución 1164 de 2002.
Vigilancia sanitaria y coordinación intersectorial
Se insta a las autoridades sanitarias y a las demás competentes a realizar las acciones de vigilancia sanitaria de la gestión interna de los residuos en el marco de sus competencias y realizar la coordinación intersectorial con las autoridades territoriales y ambientales en el marco de la gestión integral de los residuos para garantizar la prevención de los riesgos sanitarios e impactos ambientales asociados a estas actividades.
10. SISTEMA DE INFORMACIÓN NOMINAL PAIWEB
Es el sistema de información del Programa Ampliado de Inmunizaciones - PAI, administrado por el Ministerio de Salud y Protección Social, mediante el cual se realiza el registro nominal de la aplicación de las vacunas de los habitantes del territorio nacional. A este sistema de información pueden acceder los prestadores de servicios de salud, las entidades territoriales departamentales, distritales y municipales y las entidades responsables del aseguramiento en salud. Esta plataforma cuenta con herramientas que salvaguardan la información y los datos de identificación
10.1 Registro de la vacunación contra la COVID-19
La gestión de la información correspondiente a la vacunación contra el COVID-19 se realizará de manera obligatoria en el sistema de información nominal PAIWEB por parte de las entidades territoriales y los prestadores de servicios de salud. La población priorizada estará precargada en el sistema de información.
Se realizará el registro de la aplicación del biológico tanto en registro diario como en el PAIWEB y al final de la jornada diaria se realizará un conteo de dosis aplicadas en los grupos priorizados según fase y etapa, con el fin de realizar el reporte diario rápido.
Las entidades que participen en el flujo y consolidación de la información serán responsables del cumplimiento del régimen de protección de datos, en virtud de lo cual se hacen responsables de la privacidad, seguridad, confidencialidad y veracidad de la información suministrada y sobre los datos a los cuales tienen acceso.
10.2 Gestión por módulo en el sistema PAIWEB
El sistema de información del PAIWEB contará con los manuales de uso y de tutoriales los cuales están dispuestos en la página web de este Ministerio para su consulta.
10.3 Gestión del componente tecnológico
Teniendo en cuenta que la información de la población vacunada en jornadas, puntos móviles y vacunación casa a casa, debe ingresarse en tiempo real se debe disponer de equipos de cómputo exclusivos y suficientes, que cumplan con las especificaciones para el manejo del sistema de información nominal del PAI, con una línea de acceso a internet mínimo de 3 Mbps de ancho de banda, o de dispositivos móviles (Android 5.1 o superior, iOS 9 o superior) de acuerdo con el Anexo 5. "Ficha técnica requerimientos mínimos equipos de cómputo para el sistema de información nominal PAIWEB 2.0" de la presente resolución.
10.4 Gestión del componente de talento humano y capacitación
a. Contar de manera permanente con el talento humano para el mantenimiento y seguimiento al sistema de información nominal del PAI, a nivel departamental, distrital, municipal, así como los prestadores de servicios de salud, conforme a lo establecido en la Circular 044 de 2013.
b. Garantizar el ingreso en tiempo real de la información, para lo cual deben brindar capacitación e inducción en el manejo del aplicativo al personal encargado del proceso, realizar proceso de inducción y reinducción proporcionando el apoyo logístico para el desarrollo de estas. Dicha capacitación se deberá realizar en cascada iniciando desde el nivel superior hasta llegar a cada uno de los prestadores de servicios de salud del territorio nacional.
c. Garantizar, en contextos étnicos, la capacitación, inducción y vinculación de gestores o promotores de salud propia, en los procesos de vacunación, según lo referido en la Circular 011 de 2018 y el documento emitido por este Ministerio "Orientaciones para la prevención, detección y manejo de casos de Covid-19 para población étnica en Colombia", publicado en: https://www.minsalud.gov.co/Ministerio/Institucional/Procesos%20y%20procedimientos/TEDS04.pdf
10.5. Gestión de la información
La información contenida en el sistema de información nominal PAIWEB debe manejarse de manera responsable, garantizando la confidencialidad de los datos, para lo cual se asignará un usuario y contraseña al digitador para el ingreso de la información y generación de reportes del PAIWEB, quien además deberá:
a. Remitir vía electrónica a más tardar el día décimo de cada mes al correo cmorenoc@minsalud.gov.co así como a cada referente departamental / distrital la información de las dosis aplicadas contra el COVID-19 y el reporte del movimiento de biológicos en las plantillas correspondientes con copia a jnieto@minsalud.gov.co
b. Diligenciar, validar y enviar conforme a los criterios y el flujo de información que señale el Ministerio, los informes diarios que se requieran durante el proceso de vacunación contra la COVID-19.
11. VIGILANCIA
11.1. Vigilancia de los eventos adversos posteriores a la vacunación o inmunización <Numeral modificado por el artículo 1 Num 1.4 de la Resolución 1866 de 2021. El nuevo texto es el siguiente:>
La vigilancia de los eventos adversos posteriores a la vacunación o inmunización, es una pieza fundamental en la introducción de las nuevas vacunas de Covid-19, con el fin de contribuir a la detección temprana y clasificación adecuada de estos eventos y señales de riesgo, para generar una respuesta rápida y apropiada a nivel nacional y territorial.
Tiene el propósito de promover la salud pública, proteger a la población de eventuales reacciones adversas y mejorar el acceso. Su alcance va desde la elaboración y distribución, hasta la evaluación de su uso. Cada país, de acuerdo con sus características particulares, debe organizar y establecer el control efectivo de la seguridad y calidad de los medicamentos y en especial de las vacunas, de acuerdo con las pautas internacionales y a las recomendaciones y guías de la OMS.
Es importante mencionar que, para efectos de la vigilancia en salud pública, los prestadores de servicios de salud deberán notificar los eventos adversos posterior a la vacunación que pudieran ocurrir durante o posterior a la aplicación de la vacuna. Los casos graves deben notificarse en Sivigila del INS y los casos leves o moderados en Vigiflow de lnvima. Los eventos graves que deben ser notificados son aquellos que cumplen con la definición operativa de caso incluida en el Protocolo de Fármacovigilancia para los EAPV, código de evento 298:
Persona que presenta cualquier signo, síntoma, trastorno o síndrome después de la administración de una vacuna, que cause una incapacidad, discapacidad, ponga en riesgo la vida, requiera hospitalización u ocasione la muerte, o genere clúster de eventos graves y que, la persona, sus cuidadores o los trabajadores de la salud consideren que podrá atribuirse a la vacunación o proceso de inmunización.
Nota: esta definición de caso aplica para los casos de morbilidad y mortalidad.
11.2. Farmacovigilancia
La farmacovigilancia es la ciencia y las actividades relacionadas con la detección, evaluación, comprensión y prevención de los efectos adversos de los medicamentos o cualquier otro posible problema relacionado con los fármacos. (The importance of pharmacovigilance. Safety monitoring of medicinal products. Geneva: World Health Organization; 2002)
Para la farmacovigilancia se deben tener en cuenta los siguientes conceptos:
| Error de medicación | Incidente que puede evitarse y que es causado por la utilización inadecuada de un medicamento. Puede producir lesión a un paciente, mientras la medicación está bajo control del personal sanitario, del paciente o del consumidor. http://www.nccmerp.org/about-medication-errors |
| Fallo terapéutico, falta de eficacia (inefectividad terapéutica) | Falla inesperada de un medicamento en producir el efecto previsto, como lo determinó previamente una investigación científica. |
| Problemas relacionados con medicamentos | Situaciones que durante el uso de medicamentos causan o pueden causar un resultado negativo asociado con la medicación, incluyendo eventos adversos y otros. |
| Señal | Información reportada sobre una posible relación causal entre un evento adverso y un fármaco, siendo desconocida o incompletamente documentada previamente. Usualmente, se requiere más de un reporte para generar una señal. |
Fuente: Elaboración del Grupo de Gestión Integrada de Enfermedades Inmunoprevenibles -PAI-MSPS
12. VACUNAS CONTRA EL COVID-19
Como se mencionó anteriormente hay varias vacunas en diferentes etapas de desarrollo, de las cuales se desconocen los aspectos técnicos y características de cada una y que requieren ser aprobadas por el Invima.
A la fecha se han adelantado gestiones por parte del Ministerio a través del mecanismo bilateral con los laboratorios Pfizer-BioNTech, AstraZeneca-Universidad de Oxford, Janssen, Moderna y Sinovac, aunado al mecanismo multilateral a través de la alianza COVAX.
Por cada una de las vacunas autorizadas por el Invima para ingresar al país, se cuenta con un anexo técnico con sus características así: Anexo 6. "Anexo técnico para la aplicación de la vacuna BNT162b2 Pfizer-BioNTech contra el COVID-19", en el Anexo 7. "Anexo técnico para la aplicación de la vacuna CoronaVac de Sinovac biotech contra el covid-19", en el Anexo 8. Anexo técnico para la aplicación de la vacuna Oxford-AstraZeneca AZD1222 (CHADOX1-S/NCOV-19) contra el COVID-19, Anexo 9. "Anexo técnico para la aplicación de la vacuna Janssen contra el COVID-19" y Anexo 10. "Anexo técnico para la aplicación de la vacuna de Moderna contra el COVID-19".
13. ACCESO, DISTRIBUCIÓN Y LOGÍSTICA DE LA VACUNA <Numeral modificado por el artículo 1 Num 1.5 de la Resolución 1866 de 2021. El nuevo texto es el siguiente:>
El país tiene una cadena de frío fortalecida para el almacenamiento de los biológicos que hacen parte del esquema nacional de vacunación, garantizando las condiciones de almacenamiento en temperaturas de refrigeración entre +2ºC a +8ºC.
Este Ministerio utiliza para distribuir las vacunas contra Covid-19, incluidas las que requieren conservación en temperaturas de congelación y ultracongelación, la misma logística que usa dentro del programa regular de vacunaciones es decir, realiza las entregas a las entidades territoriales departamentales y distritales bajo unos estándares preestablecidos y empleando en su mayoría transporte aéreo, con inclusión de transporte terrestre para las ciudades cercanas, estos a su vez distribuyen hacia los centros de acopio municipales.
Las entregas de vacuna se realizan de acuerdo con los aspectos técnicos de la misma como: la presentación, el cronograma y las condiciones de almacenamiento establecido con las farmacéuticas para garantizar la vacunación de la población priorizada. En caso de requerir realizar alguna entrega directa desde el laboratorio productor hacia alguna entidad territorial, se informará de manera previa y se realizará la planeación en conjunto para toda la logística que se requiera.
14. CONDICIONES DE ALMACENAMIENTO
La vacuna se debe almacenar y transportar según las normas del manual técnico-administrativo del PAI entre otras:
a. Conservar la vacuna a una temperatura según los rangos declarados por el fabricante (ver anexo técnico para la aplicación de la vacuna).
b. Cumplir con las indicaciones técnicas relacionadas con la conservación y periodo de validez para viales cerrados y abiertos, establecidas por cada uno de los laboratorios fabricantes.
c. Realizar la toma de temperaturas de almacenamiento dos veces al día los 365 días del año según los procedimientos del programa o implementar sistemas de monitoreo continuo para su verificación.
d. Realizar monitoreo de temperaturas continuo durante el transporte de las vacunas.
e. Las vacunas ultracongeladas o congeladas, una vez inicien el proceso de descongelación para ser almacenadas en refrigeración +2°C a +8°C, no pueden volver a ser expuestas a temperaturas de ultracongelación o congelación.
f. Reportar los casos de excursiones que se presenten, según el procedimiento que se tenga estandarizado para reportar al INVIMA.
g. Emplear los elementos de protección personal para el manejo de la cadena de frío.
Para la presentación multidosis, NO se deben dejar agujas insertadas en el tapón de jebe, ni sumergir el frasco en agua, ni pre llenar jeringas.
14.1. Manejo de vacunas ultracongeladas o congeladas.
Las entidades territoriales que tengan bajo su responsabilidad las vacunas ultracongeladas o congeladas deben contar con los equipos apropiados para su almacenamiento, transporte y monitoreo, así como, con el personal debidamente capacitado para el manejo de estas temperaturas y el uso de los elementos de protección personal requeridos.
Siempre se debe tener claridad de los tiempos permitidos para el manejo de cada rango de temperaturas según las recomendaciones de los fabricantes. (Ver anexo técnico de cada una de las vacunas).
14.2. Uso de hielo seco
El hielo seco es la forma congelada del dióxido de carbono, cuando se calienta éste se transforma directamente en un gas (sublimación). Los principales riesgos de su manejo son:
Asfixia: En espacios pequeños, cerrados y con poca ventilación puede reducir la cantidad de oxígeno en el ambiente.
Quemaduras: No manipule el hielo seco sin la debida protección, la piel nunca debe entrar en contacto con este, se debe utilizar guantes aislantes e impermeables, lentes de protección de ojos con aletas laterales o careta.
Adicionalmente se debe tener en cuenta las siguientes reglas:
a. Dar cumplimiento a las normas de seguridad y salud en el trabajo, y realizar de manera conjunta con la ARL, el análisis de riesgo (evaluación, gestión y comunicación del riesgo) por uso de hielo seco.
b. Realizar seguimiento y monitoreo permanente de las condiciones de uso del hielo seco.
c. Garantizar el uso obligatorio de los elementos de protección personal de acuerdo con las condiciones de manejo del hielo seco.
d. Realizar la capacitación al personal técnico y operativo para la manipulación segura del hielo seco.
e. Evitar el contacto con cualquier parte del cuerpo, si esto ocurre busque atención médica según lo indicado en la hoja de datos de seguridad sobre el hielo seco.
f. No se debe ingerir el hielo seco.
g. No almacenar en espacios cerrados o con poca ventilación.
h. No colocarlo en recipientes totalmente herméticos.
i. Abrir las puertas o tapas con el fin de que se ventile el área de manera adecuada, si el hielo seco ha estado en un área encerrada, remolque o contenedor.
j. Abandonar el área inmediatamente frente a falta de aire o dolor de cabeza, ya que estos pueden ser signos de inhalación excesiva de dióxido de carbono, en tal caso se debe informar al profesional responsable de seguridad y salud en el trabajo.
14.3. Manejo para la eliminación de hielo seco
Una vez que ya no se requiera el hielo seco, se recomienda utilizar baldes o canecas sin tapa con el fin de que se vaya sublimando de manera gradual, en un área ventilada o exterior protegida y vigilada, en las que se mantenga al personal alejado y seguir las disposiciones de la gestión integral de residuos o desechos. En el proceso de eliminación del hielo seco se debe tener en cuenta:
a. NO dejarlo en un área cerrada o recipiente hermético sellado.
b. NO dejarlo en un área de fácil acceso para cualquier usuario.
c. Dejarlo en un área controlada o vigilada.
d. NO colocarlo en lavamanos, lava termos o desagües ni tampoco arrojarlo al inodoro.
e. NO desecharlo con los demás residuos.
15. PROTECCIÓN Y SEGURIDAD DE LA VACUNA
El Gobierno Nacional tiene como objetivo garantizar la seguridad en la recepción, almacenamiento, transporte, distribución y aplicación de la vacuna en el territorio nacional, de manera coordinada y articulada con las diferentes autoridades nacionales, regionales y locales, Fuerzas Militares y Policía Nacional.
Para ello, todas las entidades territoriales deben adaptar y adoptar, en sus 5 dimensiones, el Anexo 3. "Estrategia marco de seguridad interinstitucional para el Plan nacional de vacunación COVID-19", el cual hace parte integral de la presente resolución.
ESTRATEGIA MARCO DE SEGURIDAD INTERINSTITUCIONAL PARA EL PLAN NACIONAL DE VACUNACIÓN COVID 19
a. Análisis y anticipación de escenarios calculados de riesgo
b. Coordinación con autoridades
c. Gerencia
d. Plan operativo de seguridad
e. Evaluación y ajuste de dispositivos
16. SEGUIMIENTO, SUPERVISIÓN Y EVALUACIÓN
Se deberá realizar seguimiento permanente a la ejecución de las acciones durante toda la estrategia de vacunación, con el objetivo de identificar oportunamente necesidades de intervención y apoyar la toma de decisiones en la gestión.
16.1. Seguimiento
a. Monitorear el cumplimiento de las metas de vacunación contra el COVID-19 diaria y semanalmente.
b. Identificar la población no vacunada por etapa, para realizar la programación y vacunación.
c. Formular el plan de intervención en zonas identificadas con población susceptible no vacunada.
16.2 Supervisión
a. Hacer seguimiento al cumplimiento del plan de asistencia técnica con base en la priorización realizada en cada etapa.
b. Identificar las situaciones (amenazas) que puedan afectar el desarrollo de la vacunación contra el COVID-19.
c. Establecer plan de alternativas de solución a través de planes de mejoramiento.
d. Verificar el cumplimento de lo establecido en los lineamientos técnicos a través del Anexo 4. "Lista de chequeo para la verificación de cumplimiento de actividades en el nivel departamental/ distrital, municipal, y entidades responsables del aseguramiento" el cual hace parte integral de la presente resolución
16.3. Evaluación
a. Verificar el cumplimiento de las coberturas e indicadores de los criterios de calidad de la vacunación contra el COVID-19.
b. Determinar las fortalezas, oportunidades, debilidades y amenazas por cada etapa para la vacunación contra el COVID-19.
c. Identificar y documentar las lecciones aprendidas y buenas prácticas en el desarrollo del plan de acción de vacunación contra COVID-19.
Tabla 1. Indicadores

*El esquema completo de vacunación se medirá con las segundas dosis aplicadas en las vacunas que según su esquema requieren dos dosis y para las vacunas que requieren una única dosis se medirá con esta única dosis.
** Estos indicadores se deben evaluar de manera diaria, semanal y mensual.
***El cálculo de los indicadores se realizará a partir de las dosis aplicadas e ingresadas al sistema de información nominal PAIWEB con el cruce de datos de la base maestra.
17. ESTRATEGIA DE COMUNICACIÓN PARA EL PLAN NACIONAL DE VACUNACIÓN COVID-19
Las entidades territoriales, entidades responsables del aseguramiento y los prestadores de servicios de salud, en el ámbito de sus competencias deben implementar estrategias de comunicación dirigidas a la población general, para brindar información adecuada, transparente y veraz basada en la evidencia científica, estableciendo confianza en el proceso de vacunación para lograr la mayor cobertura en la población, que es clave en la transmisión de la información a todo nivel.
17.1. Aspectos centrales de la comunicación para la implementación del Plan Nacional de la vacuna contra COVID-19
La comunicación debe adaptarse a cada territorio, haciendo uso de los canales locales y emisoras comunitarias, redes sociales, además del perifoneo, diseñando implementado y evaluando estrategias de educación y comunicación para la salud desde un enfoque intercultural y étnico, que permita a los diferentes grupos conocer las ventajas de la vacunación, aclarar mitos, falsas creencias y cuidados adecuados posterior a la vacunación, entre otros.
Según la dinámica territorial, para las poblaciones étnicas, es importante que estas estrategias se construyan de manera concertada con sabedores ancestrales, autoridades locales y comunidades indígenas.
Las entidades territoriales en el desarrollo de sus actividades de comunicación e información de las intervenciones colectivas deberán:
a. Coordinar con todos los socios estratégicos del sector público, privado, sociedades científicas y medios de comunicación masiva en el proceso de planificación, ejecución y evaluación en el componente de comunicación de la vacunación.
b. Difundir a nivel sectorial e intersectorial el material informativo escrito tales como prensa, afiches, volantes, entre otras para la vacunación contra el COVID-19, en sitios conocidos y frecuentados por la comunidad, donde se dé a conocer de manera clara y precisa los mensajes para la vacunación a la población objeto.
c. Distribuir el material audiovisual para promoción de la vacunación contra COVID-19 a nivel municipal, esto es prensa, afiches, volantes, pasacalles, cuñas de radio y televisión, folletos informativos para medios de comunicación, redes sociales, personal de salud, actores sociales y población objeto.
17.2. Componentes de implementación de la estrategia de comunicación
Los componentes que debe tener la estrategia de comunicación para difundir el plan de vacunación contra COVID-19 son los siguientes:
17.2.1 Mitos, pedagogía y sensibilización
- Mostrar por qué las vacunas constituyen una de las medidas de salud que mayor beneficio han producido y siguen produciendo a la humanidad, al prevenir con seguridad y efectividad muchas enfermedades que antes causaban grandes epidemias, muertes y secuelas.
- Resolver las principales inquietudes de la población y los medios de comunicación en torno a las vacunas COVID-19 y a su aplicación, cómo: ¿Cuáles vacunas se van a aplicar? ¿Cómo, cuándo, dónde, a quiénes, en qué orden?
17.2.2. MITOS #VerdadesDeLaVacunaCOVID #MitosDeLaVacunaCOVID
Desmentir a través de validadores y literatura, los mitos y temores que surgen alrededor de las vacunas, para combatir las noticias falsas y posicionar en la población que este mecanismo es necesario para proteger de manera segura y efectiva la salud de toda la población.
17.2.3. Priorización y acceso
Se explicará cuáles son las fases y etapas de priorización, los grupos de población definidos para cada una de ellas, también se informará sobre la gratuidad de la vacuna contra COVID-19, la forma en que se accede a la plataforma MIVACUNA COVID-19 para conocer los prestadores de servicios de salud que ha sido asignada, el proceso de citación para acceder a cada vacuna.
17.3. Actividades específicas de las entidades territoriales en la estrategia de comunicación
a. Identificar y designar el/los voceros oficiales que brinden información clara, objetiva y veraz
b. Trabajar con los medios de comunicación para informar a la ciudadanía sobre la vacunación.
c. Validar materiales de comunicación a través de grupos focales y otros mecanismos. Para el caso de los grupos étnicos, se deben establecer los materiales de comunicación previo proceso de diálogo y concertación.
d. Garantizar que sus comunicados brinden información que le permita a las personas tomar una decisión apoyada en la evidencia científica.
e. Evaluar las estrategias de comunicación utilizadas para suministrar mayor información sobre la importancia de la vacunación.
f. Definir un plan para la gestión de crisis conformado por una estrategia comunicacional con mensajes diseñados para responder ante escenarios específicos.
17.4. Plan de crisis
Cada uno de los niveles territoriales junto con la oficina de comunicaciones o quien haga sus veces deberá liderar, elaborar y socializar el Plan de Crisis en conjunto con las entidades responsables del aseguramiento y las instituciones prestadoras de salud.
A través de este plan se manejará la información de cualquier ESAVI o rumor sobre la vacunación contra COVID-19 con el propósito de brindar datos sólidos, oportunos y confiables sobre el caso en particular y la seguridad de la vacuna. Para el manejo del plan de crisis se deben tener en cuenta las siguientes recomendaciones:
a. Reconocer las inquietudes de la población, así como el miedo y la angustia relacionados con el ESAVI.
b. Debido a que toda intervención de salud puede tener riesgos, aunque sean mínimos para las personas, se debe informar que en el país existe un sistema que vigila la aparición de ESAVI y otros medicamentos para poner en práctica estrategias de mitigación y control.
c. Para evitar la divulgación de rumores posterior a un ESAVI, se recomienda realizar sesiones en el prestador de servicios de salud y en la comunidad, informando sobre la importancia de las vacunas, seguridad y efectividad.
d. Para poblaciones étnicas es importante comunicar a la población de manera oportuna y precisa mediante mensajes que se adecuen al contexto sociocultural, usos y costumbres que sirvan para resolver dudas, disminuir el temor.
e. Para evitar rumores que disminuyan la aceptación de la vacuna dentro de los grupos étnicos, se debe tener una comunicación fluida y clara con las autoridades propias, en el marco de los procesos y espacios de participación social.
f. Evitar adelantarse a las conclusiones de la investigación del ESAVI.
17.5. Medios de divulgación
En el plan de comunicaciones para divulgar los mensajes del proceso de vacunación contra el COVID- 19 se podrán utilizar los medios de comunicación que se citan a continuación, teniendo en cuenta el uso del lenguaje de señas en las piezas audiovisuales, así como su adecuación de acuerdo con las características y lenguaje propio de cada territorio.
a. Televisión nacional y regional
b. Radio nacional y regional
c. Carro valla con sonido/ Perifoneo
d. Digital
e. Eucoles
f. Transporte masivo
g. Cine
h. Piezas audiovisuales para población indígena
i. Freepress
18. CAPACITACIÓN TALENTO HUMANO
Desde el nivel nacional y hasta el nivel municipal se debe garantizar el desarrollo de capacidades al talento humano encargado de desarrollar las diferentes actividades que comprende el Plan Nacional de Vacunación, asegurando la actualización de conocimientos y el desarrollo de capacidades. El plan de capacitación va dirigido al talento humano de todas las entidades territoriales y los diferentes actores del SGSSS.
Se realizará acompañamiento a las capacitaciones mediante la solución de las inquietudes que se presenten en las videoconferencias, foros, chats o correo electrónico, para esto se cuenta con un equipo de referentes técnicos que brindarán asistencia desde el PAI de este Ministerio.
El desarrollo de capacidades debe estar enmarcado en las siguientes áreas y bajo las siguientes modalidades:
a. Misional o técnica: En la capacitación operativa con vacunadores, se hace énfasis en las estrategias de vacunación y seguimiento, en las normas técnico-administrativas, de los componentes del programa, red de frío, sistemas de información, entre otros.
b. De gestión: Capacitación personal, a nivel departamental o municipal, de coordinadores, epidemiólogos y gerentes; se enfatiza en conocimientos y habilidades sobre cómo planificar, supervisar, monitorear y controlar la gestión en los sistemas de información y, en general, en el proceso de toma de decisiones de la vacunación contra COVID-19.
c. Modalidad virtual. Entendida como aquella que privilegia los medios electrónicos para la transmisión y asimilación de conocimientos con herramientas de plataformas y mediante la metodología magistral que permiten conexión de grandes grupos y metodología apropiada para interactuar con los participantes, algunas plataformas utilizadas son Teams Link, Google meet, Microsoft Teams, Webinar.
d. Curso virtual de autoaprendizaje. Cuyo objetivo es fortalecer las capacidades del talento humano del sector salud en el manejo de la vacunación contra el COVID19; este curso tiene un promedio de 48 horas, el cual se certificará por una institución educativa.
Temas a desarrollar para la capacitación del talento humano
A continuación, se señalan los contenidos que deben ser incluidos en las capacitaciones, los cuales serán modificados en la medida en que se vaya actualizando la información relacionada con las vacunas contra COVID-19:
a. Generalidades y normatividad del PAI.
b. Situación actual de la pandemia por SARS-CoV-2, aspectos generales y avances de las vacunas contra el COVID-19.
c. Lineamientos técnicos y operativos del plan nacional de vacunación contra la COVID-19.
d. Aspectos técnicos de cada vacuna contra la COVID-19.
e. Aspectos técnicos del PAI y política de frascos abiertos vacunación segura.
f. Manejo de la cadena de frio en condiciones de refrigeración ultracongelación, manejo de los elementos de protección personal y excursión de temperatura
g. Sistema de información nominal PAIWEB y sus reportes
h. Plataforma MIVACUNA COVID-19.
19. FINANCIAMIENTO
De acuerdo con lo previsto en el capítulo V del Decreto 109 del 29 de enero de 2021, los costos asociados a la aplicación de las vacunas contra la COVID-19, a reconocer a los prestadores de servicios de salud y a las entidades responsables del aseguramiento, se financiarán con cargo a los recursos del Fondo de Mitigación de Emergencias – FOME, a través de la Subcuenta para la Mitigación de Emergencias- COVID-19 del Fondo Nacional de Gestión del Riesgo de Desastres (UNGRD).
Las entidades territoriales financiarán en el marco de sus competencias, las actividades de información en salud, educación y comunicación para la salud y jornadas de salud que hacen parte del Plan de Intervenciones Colectivas (PIC), y aquellas acciones enmarcadas en los procesos de gestión de la salud pública que se requieran de acuerdo con las responsabilidades asignadas en el marco del Plan Nacional de Vacunación contra el COVID-19 y estos lineamientos con cargo a la subcuenta de salud pública colectiva.
CONSENTIMIENTO INFORMADO PARA LA APLICACIÓN DE LA VACUNA CONTRA EL SARS-COV-2/ COVID-19.
<Anexo sustituido por el Anexo 2 -artículo 2- de la Resolución 1866 de 2021.CONSULTAR DIRECTAMENTE el Anexo 2 de la Resolución 1866 de 2021>
<El texto original es el siguiente:>
CIUDAD________FECHA: DÍA____MES____AÑO______ HORA: __________
DATOS DE IDENTIFICACIÓN DE LA PERSONA
NOMBRES ________________________ APELLIDOS___________________
TIPO DE IDENTIFICACIÓN: RC__TI__CC__CE__OTRO___NÚMERO ______
FECHA DE NACIMIENTO DÍA____MES____AÑO_____ EDAD______ AÑOS
NOMBRE DE LA EAPB RESPONSABLE ______________________
MUJER EN ESTADO DE EMBARAZO SI ______ NO _______ NO APLICA ___
INFORMACIÓN PREVIA. La vacunación es una forma segura y eficaz de prevenir enfermedades y salvar muchas vidas. En la actualidad el país dispone de vacunas para proteger contra al menos 26 enfermedades, entre ellas, la difteria, el tétanos, la tos ferina, la poliomielitis, la hepatitis, el cáncer de útero y el sarampión. Con la aplicación de las vacunas las personas se protegen a sí mismas y a quienes las rodean.
La vacunación contra el SARS- CoV-2/COVID-19 reducirá la posibilidad de presentar la enfermedad. En esta etapa de la emergencia, en la cual se inicia la aplicación de esta vacuna, se han reconocido beneficios y riesgos, que es importante que usted conozca antes de dar el consentimiento para su aplicación. Esta vacuna tiene Aprobación de Uso de Emergencia y surtió los pasos para la validación científica y sanitaria que permite su aplicación segura en humanos.
DATOS IMPORTANTES DE LA VACUNA (por favor, leer con detenimiento. Puede formular preguntas)
| ¿CÓMO SE APLICA? | Administración vía intramuscular en el brazo (tercio medio del músculo deltoides). |
| VACUNA Y DOSIS | Nombre de la vacuna a aplicar___________________________ Primera dosis_____ segunda dosis_____ dosis única_____ |
| BENEFICIOS | Prevención de la enfermedad COVID-19, causada por el virus SARS-CoV-2. Reducción de la severidad de la enfermedad en caso de presentarse. Potencial protección del entorno familiar y los allegados. |
| RIESGOS | Presentación de efectos adversos a corto y mediano plazo posterior a su aplicación como: dolor en el sitio de inyección, dolor de cabeza (cefalea, articulaciones (artralgia), muscular (mialgia); fatiga (cansancio); resfriado; fiebre (pirexias); enrojecimiento e inflamación leve en el lugar de la inyección; inflamación de los ganglios (linfadenopatía); malestar general; sensación de adormecimiento en las extremidades, reacciones alérgicas leves, moderadas o severas. Estos no se presentan en todas las personas. |
| ALTERNATIVAS | A la fecha no se ha identificado otra medida farmacológica más eficaz que la vacunación para la prevención de la COVID-19. |
INFORMACION ESPECIFICA PARA GESTANTES
Esta tiene aprobado el uso en mujeres gestantes desde la semana doce (12) y durante los 40 días postparto, siempre que los posibles beneficios superen los posibles riesgos con base en la evaluación clínica realizada en conjunto por el médico tratante y la gestante.
La vacuna que se le está administrando es eficaz para evitar complicaciones severas y muerte por SARS CoV-2 COVID-19 en la gestante, en el feto o neonato.
A la fecha no hay pruebas que la vacuna cause efectos adversos diferentes a los observados en la población general importantes para la mujer embarazada, el feto o la placenta.
A nivel poblacional son muchos mayores los beneficios de administrar el biológico, sobre los riesgos de llegar a padecer COVID-19 durante la gestación, por el impacto que sobre la salud materna y perinatal produce la infección por SARS-CoV-2 y ante el alto riesgo de complicaciones severas, ingreso a UCI, morbilidad y mortalidad materna y fetal asociada a esta enfermedad.
Manifiesto que soy mujer con más de 12 semanas de gestación o que me encuentro dentro de los 40 días postparto y realicé previamente la evaluación riesgo – beneficio junto con mi médico.
EXPRESIÓN DE LA VOLUNTAD
De manera voluntaria, después de haber recibido información por el personal de salud clara, concreta, sencilla y en términos acordes con mi condición, así como las explicaciones adecuadas, informo que comprendo los beneficios, riesgos, alternativas e implicaciones de la aplicación de la vacuna que se me ofrece. De la misma manera, se me han indicado las recomendaciones que debo seguir, de acuerdo con la información entregada por el laboratorio productor de la vacuna.
Entiendo que la suscripción de este documento constituye una expresión autónoma de mi voluntad, y que NO tiene por objeto eximir de responsabilidad a las autoridades sanitarias o gubernamentales ni a las entidades que participaron en la aplicación de la vacuna contra el SARS-CoV-2/COVID-19 de brindar la atención en salud que sea necesaria por la aparición de posibles reacciones adversas no reportadas.
En consecuencia, decido ACEPTAR: ___ que se me aplique la vacuna. NO ACEPTAR: ___ que se me aplique la vacuna.
Firma de la persona: ______________________________
En caso de requerirse, identificación y firma del representante legal:
Nombres____________________________________
Apellidos____________________________________
Tipo de Identificación: - CC__ CE__ OTRO___ Número ____________
Firma ___________________________
En caso de requerirse firma a ruego:
En virtud de que la persona a vacunar _________________________________, identificado(a) con C.C.__ C.E.__ OTRO_________ Número ______________ de ____________ no sabe o no puede firmar, a su ruego firma __________________________________ identificado(a) con C.C__ C.E.__ OTRO___ número_________ de ________________________ _____________
Huella dactilar o plantar del rogante
C.C. _____________________
Firma del rogado
C.C. ___________________
Nombres y apellidos del vacunador __________________________
Firma ________________________
Tipo de Identificación: CC__CE__OTRO__ Número ___________________
DATOS DE LA INSTITUCIÓN
INSTITUCIÓN PRESTADORA DE SERVICIOS SALUD (IPS) ______________
DEPARTAMENTO/DISTRITO_________________MUNICIPIO: ___________
Nota: Los menores de edad deben firmar junto con uno de sus padres o su representante legal.
Tipos de documentos de identidad: RC: Registro Civil, TI: Tarjeta de Identidad, CC: Cédula de ciudadanía, CE: Cédula de extranjería
ESTRATEGIA MARCO DE SEGURIDAD INTERINSTITUCIONAL PARA EL PLAN NACIONAL DE VACUNACIÓN COVID 19.
La emergencia generada por el SARS-CoV-2, ha exigido que la comunidad internacional a través de la Organización Mundial de la Salud - OMS y los diferentes entes nacionales de salud, definan estrategias de prevención y se aúnen esfuerzos para el diseño, creación y distribución de una vacuna que permita contrarrestar los efectos negativos sobre la salud en la población mundial, siendo el periodo actual, el punto de partida para que con base en los diferentes avances alcanzados en la obtención de vacunas, superadas en la fase tres (3) de ensayos clínicos y aprobadas para su aplicación, se pueda aportar protección a la salud mientras se alcanza la inmunidad contra el virus que causa la COVID 19.
Así mismo, exigió que los diferentes gobiernos dispongan medidas para la contención y evitar la propagación del virus en los diferentes territorios, con el fin de preservar la salud de todos los ciudadanos y velar por que no se escatimen esfuerzos para salvaguardar la integridad del personal comprometido en el diagnóstico, tratamiento y seguimiento de los casos que a diario se enumeran dentro del cerco epidemiológico, buscando garantizar de esta manera, un trabajo articulado entre las diferentes instituciones, para contrarrestar todos los factores que rodean la pandemia, mientras se efectúa un avance en la obtención de las herramientas para lograr la inmunidad.
Con el proceso de adquisición de vacunas dispuesto por el Gobierno Nacional, a través de los acuerdos, contratos y gestiones desarrolladas para su adquisición, resulta entonces, el mayor de los desafíos para garantizar el acceso gratuito y equitativo a toda la población, así como la recepción, acopio, distribución y aplicación en el territorio nacional, para lo cual se ha diseñado el "Plan Nacional de Vacunación", que consta de 2 fases y 5 etapas:
OBJETIVO
Contribuir a garantizar la seguridad en la recepción, almacenamiento, transporte, distribución y aplicación de la vacuna en el territorio nacional, de manera coordinada y articulada con las diferentes autoridades nacionales, regionales y locales, Fuerzas Militares y Policía Nacional.
ANÁLISIS Y ANTICIPACIÓN DE ESCENARIOS CALCULADOS DE RIESGO
Los organismos de inteligencia del Estado realizaran un documento que contenga los factores de atención frente a escenarios de riesgo y vulnerabilidades, alineados con el Plan Nacional de Vacunación contra el COVID 19, donde se podrá avizorar amenazas que puedan afectar la operacionalización de este, facilitando la planeación de la Policía Nacional con miras a garantizar su ejecución en el ámbito nacional y regional.
Suministrarán información de riesgos, vulnerabilidades y datos de inteligencia que permitan neutralizar, mitigar o prevenir hechos que potencialmente puedan afectar el normal desarrollo del Plan Nacional de Vacunación.
COORDINACIÓN CON AUTORIDADES
Siguiendo las directrices de Presidencia de la República, Ministerio de Salud y los parámetros definidos por las empresas farmacéuticas para el manejo, recepción, transporte y almacenamiento de las vacunas, se desplegará un Puesto de Mando Unificado Nacional, en cabeza del ministerio de Salud y en articulación permanente con la Fuerza Pública, los lineamientos y disposiciones de acuerdo a la misionalidad de los diferentes sectores comprometidos, con el fin de garantizar que se cubra la seguridad en cada una de las fases y etapas del Plan Nacional de Vacunación.
GERENCIA
En concordancia con el componente de coordinación, se establecerá un gerente por institución para la "ESTRATEGIA MARCO DE SEGURIDAD INTERINSTITUCIONAL PARA EL PLAN NACIONAL DE VACUNACIÓN COVID 19", quien, a nivel institucional, será el enlace principal con el Puesto de Mando Unificado Nacional y los diferentes ministerios garantizando el cumplimiento de los componentes y subcomponentes establecidos. El gerente institucional de la Policía Nacional es el señor Teniente Coronel JHON HARVEY PEÑA RIVEROS.
El puesto de mando unificado es una instancia de articulación y coordinación de esfuerzos de las diferentes instituciones del Estado, con el propósito de garantizar la seguridad en la recepción, almacenamiento, transporte, distribución y aplicación de la vacuna en el territorio nacional.
PLAN OPERATIVO DE SEGURIDAD
El Ministerio de Defensa Nacional a través de la Fuerza Pública liderará la ejecución de la Estrategia Marco de Seguridad Interinstitucional para el Plan Nacional de Vacunación COVID 19, coordinando la instalación y dirección de un Puesto de Mando Institucional nacional 48 horas antes de la llegada de las vacunas al país, así como la comunicación permanente con los Puesto de Mando Institucionales regionales y locales para el seguimiento en tiempo real de las novedades y acontecimientos en el desarrollo del plan.
- Seguridad a instalaciones
A través de una inspección o valoración a los sitios dispuestos para la llegada de las vacunas, se generarán recomendaciones en materia de seguridad y factores de riesgo que se puedan evidenciar en la recepción y almacenamiento de las vacunas, con el propósito de mitigar su materialización.
Así mismo se desplegarán los dispositivos de seguridad de manera coordinada y conjunta entre las fuerzas para el trasporte, almacenamiento y distribución, de acuerdo con lo establecido en el Plan Nacional de Vacunación contra el COVID-19. En el despliegue regional se dispondrá el diseño, instalación y ejecución de los dispositivos policiales en cada jurisdicción, para la custodia de los sitios y distribución de las vacunas, contemplando la articulación con las diferentes autoridades.
- Centro de capacidades para la ciberseguridad de Colombia-C4
De manera conjunta con las entidades que integran el Puesto Mando Unificado de Ciberseguridad, responsables de la seguridad digital del país, activarán los protocolos con el fin de salvaguardar la integridad, disponibilidad y confidencialidad de los activos de información del Estado; así como para identificar posibles situaciones que puedan afectar la convivencia y seguridad ciudadana en la Web.
De la misma manera, se coordinará con entidades internacionales como INTERPOL, EUROPOL y AMERIPOL, con el fin de identificar posibles modalidades delictivas que puedan ser adoptadas por los ciberdelincuentes, realizando labores de ciber-patrullaje en las diferentes fuentes abiertas de información que permita:
- Identificación de falsas noticias, con relación a la vacuna contra el COVID-19.
- Identificación y gestión de sitios en línea de venta fraudulenta de vacunas por Internet.
- Transporte aéreo y recepción
Se adelantarán reuniones con la Concesionaria Operadora Aeroportuaria Internacional – OPAIN-, Ministerio de Salud, Instituto Nacional de Vigilancia de Medicamentos y Alimentos - INVIMA, Dirección Nacional de Impuestos Nacional –DIAN-, para conocer detalles del número de vuelo, ubicación de plataforma, almacenamiento de las vacunas, estudio de seguridad de instalaciones y de personal que intervendrá en la zona primaria y el proceso de nacionalización.
En coordinación con la Fuerza Aérea Colombiana se dispondrán las capacidades institucionales para el traslado vía aérea del personal que requiera para los dispositivos de seguridad en las ciudades dispuestas por el Gobierno Nacional.
Se realizarán sobrevuelos de reconocimiento, preventivos, disuasivos y de control en las ciudades donde se realizará la entrega y almacenamiento de los lotes de vacunas, previa coordinación con la Aeronáutica Civil y los comandantes policiales en cada unidad.
Se hará una ubicación geográfica de los helipuertos funcionales de las ciudades donde se realizará la entrega y almacenamiento de los lotes de vacunas, efectuando las coordinaciones necesarias para su uso en caso de ser necesario en el marco de una emergencia, así como para evacuar o trasladar personal o elementos dispuestos en el Plan nacional de Vacunación.
- Movilidad
En coordinación con las autoridades de tránsito nacional, regional y local, se realizará acompañamiento permanente del transporte de vacunas y la logística necesaria en vías nacionales, departamentales y municipales, con el fin de garantizar la seguridad desde su llegada al país hasta la entrega en los centros de almacenamiento.
Se desplegará un plan especial de movilidad, seguridad y control al tránsito vehicular en las vías nacionales y aquellas por las cuales se movilizarán las comitivas con motivo de la entrega y almacenamiento de los lotes de vacunas, contemplando rutas de desplazamiento principal, alterna y de emergencia, caravanas de protección, lugares comprometidos, entre otros.
- Control de disturbios
En caso de presentarse alteración a las condiciones de convivencia y seguridad ciudadana y del orden público, se dispondrá de las capacidades preventivas de unidad Nacional Antidisturbios mediante el uso de medios de policía, garantizando el libre ejercicio de las libertades constitucionales de las personas.
- Componente de Seguridad Fuerzas Militares
Las Fuerzas Militares contribuyen con sus medios y capacidades en coordinación con las entidades del Estado en la configuración de la seguridad que requiere el esquema de vacunación establecido (con sus fases y etapas) por el Plan Nacional de Vacunación contra el COVID-19 y el Ministerio de Salud y Protección Social.
Para el desarrollo de esta misión se determinan los siguientes pasos:
1. Planeamiento
2. Alistamiento
3. Ejecución.
- Planeamiento
Consiste en la planeación del plan de seguridad, acorde con las misiones, roles y capacidades de las Fuerzas Militares. Inicia a partir del momento con el diseño del Plan de Seguridad para la Vacunación contra el COVID-19 y finaliza con la programación de despacho y transporte de las vacunas que defina el Ministerio de Salud y Protección Social.
Tareas claves.
- Nombrar a un señor Oficial de Insignia como coordinador a nivel nacional para el Plan Nacional de Vacunación.
- Preparar todas las capacidades disponibles diferenciales de cada una de las fuerzas para el apoyo al Plan de Vacunación.
- Nombrar coordinadores del Comando General y de cada una de las Fuerzas en los niveles Nacional, Regional y Municipal para concretar las actividades requeridas.
- Determinar los medios aéreos, terrestres, navales y fluviales de acuerdo con las características del rio o afluente donde se requiera el acompañamiento a los sitios a cubrir durante la jornada de vacunación; y demás medios disponibles que van a ser utilizados de acuerdo con los esquemas de distribución logísticos 1 y 2 para el apoyo a la autoridad civil.
- Las Fuerzas Militares planearán las rutas principales y alterna de los desplazamientos del medio de transporte de las vacunas para los esquemas de distribución logística 1 y 2 determinado por el Plan de vacunación.
- Asegurar los medios de las clases de abastecimiento que garanticen la operación logística requerida en puntos fijos o predeterminados para el éxito del plan de vacunación.
- Diseñar una línea de comunicación estratégica para mensajes impresos, radiales y perifoneo que contribuya a la sensibilización e información de la población sobre la vacunación.
-- Alistamiento
Inicia una vez confirmada la programación de despacho de las vacunas definida por el Ministerio de Salud y Protección Social con 72 horas de anticipación y termina 24 horas antes del aterrizaje del primer lote de vacunas.
Tareas claves.
- Activar los puestos de mando unificado nacional, regional y municipal.
- Realizar misiones de sensibilización a la población y articulación con todas las entidades comprometidas para que se conozcan los objetivos, priorización de vacunas y esquema del Plan Nacional de Vacunación.
-- Activar las capacidades disponibles de cada una de las Fuerzas de acuerdo con requerimiento del Plan de Vacunación.
- Ejecución
Inicia 24 horas antes del aterrizaje del primer lote de vacunas y termina con la finalización del proceso de vacunación.
Tareas claves.
- Las Fuerzas Militares delegarán a un oficial a nivel nacional y regional para que participe en el PMU que se establecerá 48 horas antes de la llegada de las vacunas.
- Las Fuerzas Militares apoyarán con la seguridad en un tercer anillo externo de los aeropuertos.
- Las Fuerzas Militares apoyarán con la seguridad sobre la ruta de desplazamiento del medio de transporte de las vacunas desde el aeropuerto hasta las instalaciones del Centro de Acopio Regional y/o punto de almacenamiento temporal ultracongelado.
- Las Fuerzas Militares apoyarán con la seguridad sobre la ruta de desplazamiento del medio de transporte de las vacunas desde el centro de Acopio Regional hasta las instalaciones de las Instituciones prestadoras de salud (IPS).
- Las Fuerzas Militares apoyarán como tercer anillo de seguridad a las instituciones prestadoras de salud donde se desarrollará el proceso de vacunación.
- Las Fuerzas Militares verificarán las condiciones de seguridad de las pistas que inicialmente están previstas como centros de Acopio Regional (Bogotá- Cali – Pereira – Medellín – Bucaramanga – Cartagena -Barranquilla); adicional de las que disponga para ser empleadas por el Ministerio de Salud y Protección Social.
- Las Fuerzas Militares realizarán seguimiento de las condiciones meteorológicas de las zonas de aterrizaje para informar oportunamente al Puesto de Mando Unificado.
- Las Fuerzas Militares emplearán las herramientas de sensibilización militar, tales como emisoras, equipos de perifoneo, maquinas duplicadoras RISO, vehículos VEMAI, con el propósito de contribuir a informar a la población sobre la campaña de vacunación contra el SARS COV-2
A. EVALUACIÓN Y AJUSTE DE DISPOSITIVOS
De manera diaria realizarán una evaluación a la "ESTRATEGIA MARCO DE SEGURIDAD INTERINSTITUCIONAL PARA EL PLAN NACIONAL DE VACUNACIÓN COVID 19", con el fin de orientar las decisiones en cuanto a cambios, traslados, o escenarios de posible afectación al normal desarrollo del objetivo del plan, desde la arquitectura funcional diseñada por el puesto de mando unificado.
LISTA DE CHEQUEO PARA LA VERIFICACIÓN DE CUMPLIMIENTO DE ACTIVIDADES A NIVEL DEPARTAMENTAL, DISTRITAL Y MUNICIPAL.
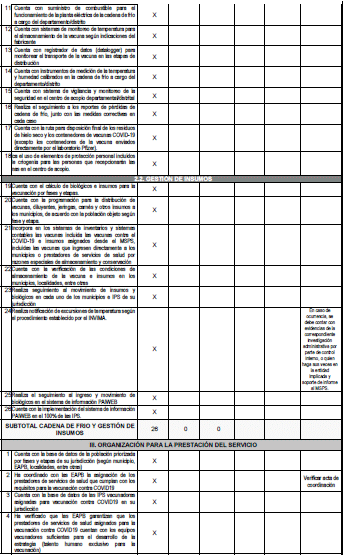

FICHA TÉCNICA REQUERIMIENTOS MÍNIMOS EQUIPOS DE CÓMPUTO PARA EL SISTEMA DE INFORMACIÓN NOMINAL PAIWEB 2.0.

En el caso de requerirse equipos nuevos la ficha tecnica recomendada es la siguiente:
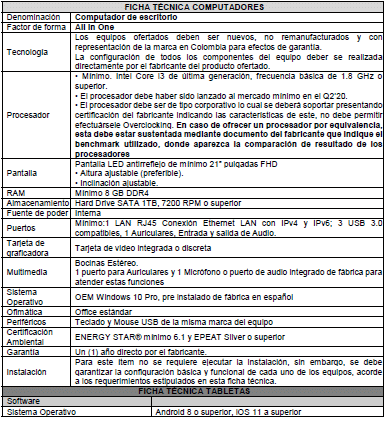
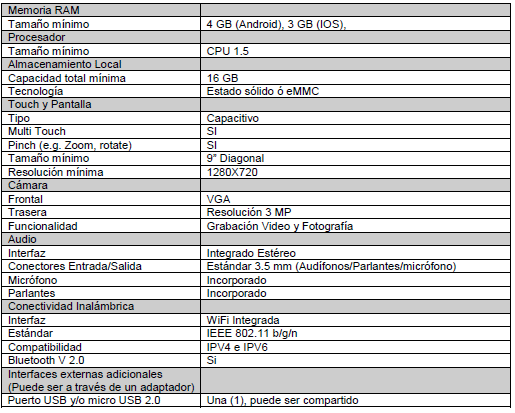
ANEXO TÉCNICO PARA LA APLICACIÓN DE LA VACUNA BNT162B2 PFIZER-BIONTECH CONTRA EL COVID-19.
<Anexo sustituido por el Anexo 6 -artículo 2- de la Resolución 1866 de 2021.CONSULTAR DIRECTAMENTE el Anexo 6 de la Resolución 1866 de 2021>
<El texto original es el siguiente:>
Composición.
- Es una vacuna de ARN mensajero (ARNm) monocatenario, con caperuza (CAP) en el extremo 5', que codifica la proteína S (espícula) del virus SARS-CoV-2.
- El ARNm se produce por transcripción in vitro, a partir de un modelo de ADN, en un medio acelular.
- Cada dosis de 0,3 ug de este ARNm altamente purificado incluido en nanopoarticulas lipídicas.
- La vacuna contiene los siguientes excipientes:
- ALC-0315=((4-hidroxibutil) azanodiil) bis (hexano-6,1-diil)bis(2-hexildecanoato) (ALC-0315)
- ALC-0159=2-[(polietilenglicol)-2000]-N, N-ditetradecilacetamida (ALC-0159)
- 1,2-diestearoil-sn-glicero-3-fosfocolina (DSPC)
- colesterol
- cloruro potásico
- fosfato dihidrogenado de potasio
- cloruro sódico
- hidrógeno fosfato disódico dihidrato
- sacarosa
- agua para inyección
Mecanismo de acción
La vacuna contra el COVID-19 denominada BNT162b2 es ARNm (ácido ribonucleico mensajero) de una sola hebra altamente purificado que contiene la secuencia genética de la proteína viral S que se encuentra en la superficie del virus SARS-CoV-2, rodeada en una envoltura lipídica (denominada nanopartícula) para permitir su transporte a las células en el cuerpo.
Cuando se inyecta, el ARNm es absorbido por las células de la persona vacunada que traducen la información genética y producen las proteínas S, activando el sistema inmunológico para que produzca anticuerpos específicos y active las células T para responder a cualquier exposición futura al unirse a la proteína S del virus SARS-CoV2 y bloquear la acción de cualquier virus que encuentre (1).
Al no contener virus vivos ni genoma completo, la vacuna no tiene capacidad replicativa y no puede producir la enfermedad. Al procesarse el ARNm directamente en el citoplasma, no se puede integrar en el genoma del huésped. Una vez entregado el mensaje y realizada la función de elaborar la proteína S el ARNm se degrada de forma natural.
Presentación, forma farmacéutica e indicación terapéutica
Presentación: vial multidosis que debe diluirse antes de su uso. 1 vial (0,45 ml) contiene 6 dosis de 30 microgramos de BNT162b2 (incrustado en nanopartículas lipídicas).
Forma farmacéutica: Concentrado para solución inyectable. La vacuna es una solución congelada de color blanco a blanquecino.
Indicaciones terapéuticas: Inmunización activa para prevenir el COVID-19 causado por el coronavirus de tipo 2 causante del síndrome respiratorio agudo severo (SARS-CoV-2) en personas mayores de 12 años (5).
Conservación.
- Los frascos de la vacuna congelada pueden mantenerse hasta por 6 meses a una temperatura de -70ºC y en un rango entre -15°C a -25°C por un periodo de dos semanas (15 días).
- Durante el almacenamiento se debe mantener protegido de la luz (luz solar directa y ultravioleta).
- Una vez descongelada, la vacuna sin diluir puede almacenarse hasta por 1 mes entre +2ºC y +8ºC.
- Diluida la vacuna debe usarse dentro de las 6 horas siguientes
Eficacia
La eficacia de la vacuna BNT162b2, 7 días después de la dosis 2 de la vacuna comparada con las personas que recibieron placebo (sustancia inocua diferente a la vacuna), fue de 95% (IC 95% 90.3%-97.6%)(6).
El efecto protector de la vacuna puede verse afectado por el manejo no adecuado de la cadena de frío, técnicas inadecuadas de dilución y de aplicación.
Dosis, vía, y sitio de administración

Administración (7)
- La vacuna DEBE mezclarse con su diluyente antes de la administración.
- La serie de vacunas de ARNm COVID-19 consta de hasta dos dosis.
- La segunda dosis de la vacuna Pfizer-BioNTech debe administrarse lo más cerca posible del intervalo recomendado, pero no antes de lo recomendado (es decir, 3 semanas Pfizer-BioNTech). Sin embargo, las segundas dosis administradas dentro de un período de gracia de 4 días antes de la fecha recomendada para la segunda dosis aún se consideran válidas. Si no es posible cumplir con el intervalo recomendado y es inevitable un retraso en la vacunación, la segunda dosis de las vacunas Pfizer- BioNTech COVID-19 se puede administrar hasta 6 semanas (42 días) después de la primera dosis. Actualmente, solo se dispone de datos limitados sobre la eficacia de las vacunas de ARNm COVID-19 administradas más allá de esta ventana (7).
- Aplicar una dosis de la vacuna producida por el laboratorio Pfizer- BioNTech a población de 16 a 59 años que haya sido diagnosticada con infección por SARS-CoV-2 a través de pruebas de PCR o antígeno en un tiempo menor a 9 meses y que no tengan inmunosupresión ni las comorbilidades listadas en la numeral 8.2. resolución "Administración en personas con situaciones especiales" del Anexo 1 de esta resolución.
- Se debe mantener el esquema de 2 dosis de vacuna producida por el laboratorio Pfizer- BioNTech, en personas con inmunosupresión, de 60 años o más, con las comorbilidades listadas en el numeral 8.2. "Administración en personas con situaciones especiales" del Anexo 1 de esta resolución y quienes han tenido la infección por SARS-CoV-2 confirmada hace 9 meses o más.
- La población de 12 a 49 años sin comorbilidades (etapa 4 y 5) se aplicará la segunda dosis de vacuna con un intervalo de 12 semanas (84 días).
- La población de 12 a 49 años con comorbilidades (etapa 3) se aplicará la segunda dosis de vacuna con un intervalo de 21 días
- Los errores de administración de vacunas deben informarse al sistema de notificación (ver vigilancia de ESAVI).
Si no es posible cumplir con el intervalo recomendado y es inevitable un retraso en la vacunación, la segunda dosis de las vacunas Pfizer-BioNTech COVID-19 debe administrarse lo más pronto posible.
Intercambiabilidad
No hay datos disponibles sobre la intercambiabilidad de la vacuna BNT162b2 con otras vacunas de COVID-19 para completar la serie de vacunación. No se ha evaluado la seguridad y eficacia de una serie de productos mixtos. - La recomendación basada en la evidencia es completar ambas dosis de la serie con la misma vacuna.
Coadministración con otras vacunas.
- Si bien los estudios de coadministración están en curso, según el CDC, las vacunas COVID-19 y otras vacunas ahora se pueden administrar al mismo tiempo. Esto incluye la administración simultánea de vacunas COVID-19 y otras vacunas el mismo día, así como dentro de los 14 días. Se desconoce si la reactogenicidad de la vacuna COVID-19 aumenta con la coadministración, incluso con otras vacunas que se sabe que son más reactogénicas, como las vacunas con adyuvante o las vacunas vivas. Al decidir si coadministrar otra (s) vacuna (s) con las vacunas COVID-19, los proveedores deben considerar si el paciente está atrasado, en riesgo de retrasarse con las vacunas recomendadas o en alto riesgo de enfermedad prevenible por vacuna (7) (p. Ej., Durante un brote o exposiciones ocupacionales de rabia, fiebre amarilla, hepatitis B, meningococo, neumococo, influenza, entre otras. Pfizer está adelantado estudios de coadministración de esta vacuna con neumococo e influenza).
- Si se administran varias vacunas en una sola visita, administre cada inyección en un lugar diferente. Para adolescentes y adultos, el músculo deltoides puede usarse para más de una inyección intramuscular.
Preparación de la vacuna
Procedimiento para la descongelación de la vacuna
El vial multidosis se almacena en ultracongelación y debe descongelarse antes de la dilución, así:
Tabla 2. Procedimiento para la descongelación de la vacuna contra el COVID-19 laboratorio Pfizer- BioNTech
| La caja térmica contiene bandejas de 195 frascos de vacuna congelados (6 dosis cada uno). Los viales sin perforar y sin diluir se pueden almacenar en el refrigerador entre +2°C a +8°C hasta por 1 mes (30 días) Una vez abierta la caja los viales congelados deben introducirse al refrigerador para descongelarlos a una temperatura entre +2°C a +8°C*. Los viales descongelados a temperatura ambiente (hasta 25°C) deben usarse de forma inmediata. Los viales no perforados no se pueden mantener a temperatura ambiente durante más de 2 horas (incluido el tiempo de descongelación) (2). Se debe marcar cada vial con la fecha y hora de descongelación. Use las etiquetas para rastrear el tiempo de almacenamiento a temperaturas refrigeradas y congeladas (2). No vuelva a congelar la vacuna después de descongelada. Use los viales disponibles en el refrigerador antes de sacarlos de la temperatura ultracongelador o del almacenamiento en el congelador. |  |
*Una bandeja completa con 195 viales tarda 3 horas en descongelarse. Los viales individuales se descongelan en menos tiempo.
Procedimiento para la dilución de la vacuna
Para cada vial de vacuna se recomienda hacer la dilución siguiendo los siguientes pasos:
Tabla 3. Pasos para la dilución de la vacuna contra el COVID-19 laboratorio Pfizer-BioNTech
| Antes de mezclar, verifique las fechas de vencimiento de la vacuna y el diluyente. NUNCA use vacunas o diluyentes vencidos. Las fechas de vencimiento del diluyente y la vacuna se encuentran en el respectivo vial. Permita que el vial alcance la temperatura ambiente y, antes de diluir, invierta suavemente el vial 10 veces, sin agitar ni sacudir (como muestra la figura). Vigile que la vacuna se presente en forma blanquecina sin partículas visibles no blanquecinas. Nota: Ubique la vacuna en cuarentena si hay partículas o decoloración. |  |
| 1. El vial de la vacuna una vez descongelado contiene 0,45 ml y debe diluirse en su vial original con 1,8 ml de solución inyectable de cloruro de sodio 9 mg/ml (0,9%), utilizando una aguja de calibre 21G o más estrecha y técnicas asépticas. Para reconstituir la vacuna el diluyente debe estar a temperatura ambiente o refrigerado a temperaturas entre +2°C - +8°C. El diluyente NO se debe congelar. Anote la fecha y la hora en que se mezcló la vacuna en el vial. |  |
| 2. Una vez coloque todo el diluyente en el vial y antes de retirar la jeringa extraiga 1,8 ml de aire, para equilibrar la presión del frasco y evitar la aerosolización. | 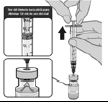 |
| 3. Invertir suavemente la solución diluida 10 veces (como se muestra en la figura). NO sacudir ni agitar. La vacuna diluida debe presentarse como una solución blanquecina sin partículas visibles. Ubique la vacuna en cuarentena si hay partículas o decoloración. | 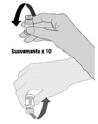 |
| 4. Los viales diluidos deben marcarse con la fecha y la hora de dilución y almacenarse entre +2°C a +8°C. Usar inmediatamente y dentro de las 6 horas posteriores a la dilución. Nota: Ningún vial podrá usarse 6 horas después de la hora exacta en que se hizo la dilución. | 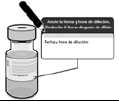 |
| 5. Después de la dilución, el vial contiene 6 dosis de 0,3 ml. Extraiga la dosis necesaria de 0,3 ml de vacuna diluida con una aguja y una jeringa estériles de 1ml (22G o 23G) convencional o auto descartable según disponibilidad y deseche cualquier vacuna no utilizada dentro de las 6 horas posteriores a la dilución. Mantenga la vacuna mezclada entre 2°C y 8°C, minimice la exposición a la luz ambiental y evite la exposición a la luz solar directa y ultravioleta. Administrar dentro de las 6 horas. Deseche cualquier vacuna no utilizada después de 6 horas. No vuelva a guardarlo en el congelador (2). No se extraerán fracciones de dosis de un vial para ser completadas con otro vial. Si la cantidad de vacuna que queda en el vial no es suficiente para obtener una dosis completa de 0,3 ml, se desechará el vial con el volumen sobrante. | 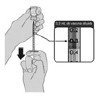 |
Nota: Verificar visualmente la apariencia del biológico, observar si la mezcla es diferente a la indicada por el fabricante si es así siga el siguiente flujo de información:
1. Reporte al coordinador del punto de vacunación su hallazgo.
2. No utilice el vial, sepárelo y márquelo como cuarentena.
3. Realice un video del vial, evidenciando su hallazgo.
4. Realice el reporte al coordinador municipal por correo electrónico indicando lote y fabricante y envíe la evidencia.
5. Reporte al nivel municipal y/o departamental/distrital.
6. El nivel departamental/distrital reportará al MSPS por vía telefónica por los teléfonos del CNE para PAI. Envíe al correo electrónico establecido por el MSPS.
7. El MSPS informará al Invima, así como al fabricante el reporte de los hallazgos.
8. Una vez se cuente con el concepto por parte del fabricante, se informará a la entidad territorial.
Se debe contar con un seguimiento de confirmación al agendamiento y disponer de una lista de espera de manera que se garantice el uso total de la vacuna en la población priorizada de acuerdo con la etapa en la cual se está desarrollando la vacunación.
Técnica para aplicar la vacuna.
- Realice la higiene de las manos antes de la preparación de la vacuna, entre la atención de pacientes y siempre que se ensucien las manos.
- Descubra el sitio de aplicación. Músculo deltoides idealmente del brazo izquierdo a menos que por alguna situación particular se requiera aplicar en el brazo derecho.
- Realice limpieza de arriba hacia abajo o en forma circular del centro a la periferia con una torunda de algodón sin pasar por el mismo sitio.
- Retire la funda protectora o capuchón de la aguja para aplicar la vacuna.
- Antes de inyectar la dosis compruebe que la jeringa preparada no está fría al tacto, que contiene el volumen adecuado de 0,3 ml y que el producto no presenta partículas ni anormalidades de color (2).
- Con una mano estire la piel con los dedos pulgar e índice.
- Con la otra mano tome la jeringa, con el bisel de la aguja hacia arriba en un ángulo de 90° sobre el plano de la piel.
- Introduzca la aguja por vía intramuscular.
- Presione el émbolo para que penetre la vacuna.
- Fije ligeramente la piel con una torunda seca, cerca del sitio donde está inserta la aguja, y retire la jeringa inmediatamente después de haber introducido el líquido.
- Estire la piel para perder la luz del orificio que dejó la aguja.
- Presione por 30 a 60 segundos con la torunda, sin dar masaje. Al concluir el procedimiento, realice la higiene de manos.
Observación post-vacunación
Durante el estudio clínico no se presentaron reacciones alérgicas graves. Sin embargo, debido a algunas reacciones alérgicas presentadas posterior al inicio de la vacunación, el fabricante recomienda que las personas vacunadas permanezcan en observación.
- Indicar a la persona vacunada, que debe permanecer en observación:
30 minutos: Personas con antecedentes de una reacción alérgica inmediata de cualquier gravedad a una vacuna o terapia inyectable y personas con antecedentes de anafilaxia por cualquier causa.
15 minutos: Todas las demás personas.
- En esta área, el personal de salud debe informarle los cuidados post-vacunación que se deben tener.
- Si durante su estancia en el área de observación, alguna persona vacunada presentara alguna molestia de tipo alérgico ya sea leve o de mayor magnitud, se contará con personal de salud capacitado para su atención y/o una ambulancia con equipo y personal idóneo; en caso de requerir tratamiento adicional, le trasladarán a una unidad de salud previamente identificada para la debida atención.
- Al terminar la estancia en el área de observación, se le entregará el carné de vacunación donde se indicará la fecha en que se aplicó la primera dosis de la vacuna y el día en que deberá acudir para la segunda dosis.
Contraindicaciones y precauciones (6).
- Son muy pocas las personas que no pueden recibir el biológico de Pfizer BioNTech.
- Donde hay duda, en lugar de retener vacunación, se debe buscar el asesoramiento adecuado del especialista pertinente o del equipo local de inmunización o protección de la salud.
- La vacuna no debe administrarse a personas que hayan tenido una reacción alérgica sistémica previa de cualquier gravedad (incluida la anafilaxia de inicio inmediato) a:
-- Una dosis anterior de la misma vacuna COVID-19
-- Cualquier componente (excipiente) de la vacuna COVID-19, p. Ej. Polietilenglicol (PEG).
- Un número muy pequeño de personas ha experimentado anafilaxia cuando se vacunó con el Vacuna Pfizer BioNTech. Tras una estrecha vigilancia nacional, la MHRA ya no aconseja que las personas con antecedentes de anafilaxia a cualquier vacuna, medicamento o alimento no reciban la vacuna. Cualquier persona con antecedentes de reacciones alérgicas a los componentes de la vacuna no debe recibirla, pero aquellos con cualquier otra alergia (como una alergia alimentaria) pueden recibir la vacuna.
- La vacuna de ARNm de Pfizer BioNTech contiene PEG. El PEG (también conocido como macrogoles) son un grupo de alérgenos conocidos que se encuentran comúnmente en medicamentos, muchos productos para el hogar y cosmética. Los medicamentos que contienen PEG incluyen algunas tabletas, laxantes, inyecciones de esteroides de depósito y algunas preparaciones intestinales que se usan para la colonoscopia.
- La alergia conocida a la PEG es rara, pero contraindicaría la recepción de esta vacuna. (Sellaturay P et al, 2020). No está claro si el PEG es la única causa de reacciones alérgicas en pacientes con síntomas alérgicos sistémicos después de la primera dosis de la vacuna Pfizer-BioNTech
En estos casos, tras recibir la vacunación también se mantendrá un seguimiento de 15 o 30 minutos. Ver resumen (Tabla 4).
Tabla 4. Manejo de pacientes con historia de alergia


Tomado de: COVID-19: The green book, chapter 14ª (6).
Precauciones
Se han informado reacciones anafilácticas después de la administración de la vacuna BNT162b2 fuera de los ensayos clínicos.
- Riesgo de reacciones alérgicas agudas.
- Una historia de cualquier reacción alérgica inmediata a cualquier otra vacuna o terapia inyectable (intramuscular o intravenosa o vacunas intramusculares o subcutáneas) se considera una precaución, pero no una contraindicación para la vacunación.
- A estas personas, se les debe realizar una evaluación de riesgo para determinar el tipo y la gravedad de la reacción y la fiabilidad de la información; pueden recibir vacunación, pero se les debe informar la posibilidad de desarrollar una reacción alérgica, sopesando los riesgos contra los beneficios de la vacunación.
- Deben ser observadas durante 30 minutos después de la vacunación en entornos de atención médica donde una eventual reacción desde leve, hasta severa (anafilaxia) se puede tratar de inmediato.
- Dado que también se ha notificado un pequeño número de reacciones anafilácticas en vacunados sin antecedentes de reacciones alérgicas graves, la OMS recomienda que la vacuna se administre solo en entornos donde se pueda tratar la anafilaxia.
- Hasta que no haya más datos e información disponible con respecto a reacciones alérgicas a la vacunación con BNT162b2, se debe observar durante al menos 15 minutos a todos los vacunados.
- Las personas con antecedentes de enfermedad alérgica: de contacto (látex), alimentaria (huevo, gelatina, leche, frutas), respiratoria incluida el asma controlada y la rinitis, alergia a mascotas, a otros medicamentos, pueden vacunarse en los centros de vacunación dispuestos siguiendo los protocolos establecidos y el tiempo mínimo de espera en el centro de vacunación de 15 minutos inmediato a la aplicación. La enfermedad leve sin fiebre o malestar sistémico no debe posponer la vacunación.
- Si una persona se encuentra muy mal, la vacunación puede posponerse hasta que se haya recuperado por completo. Esto es para evitar confundir el diagnóstico diferencial de cualquier enfermedad aguda (incluido COVID-19) al atribuir erróneamente cualquier signo o síntoma a los efectos adversos de la vacuna.
- No hay evidencia de ningún problema de seguridad al vacunar a personas con antecedentes de infección por COVID-19 o con anticuerpos COVID-19 detectables.
- Es poco probable que la vacunación de personas que puedan estar infectadas o que estén incubando la infección por COVID-19 tenga un efecto perjudicial sobre la enfermedad, en estos casos la vacunación debe posponerse para evitar confundir el diagnóstico diferencial hasta 90 días después de la fecha de inicio de síntomas en personas sintomáticas y por lo menos noventa días (90) contados desde la fecha de toma de muestra para personas asintomáticas.
- Tener síntomas de COVID-19 prolongados no es una contraindicación para recibir la vacuna COVID-19, pero si el paciente está gravemente debilitado, aún se encuentra bajo investigación activa o tiene evidencia de deterioro reciente, se puede considerar el aplazamiento de la vacunación para evitar la atribución incorrecta de cualquier cambio en la condición subyacente de la persona a la vacuna.
- Deberá disponerse del tratamiento médico adecuado para el manejo de las reacciones alérgicas inmediatas en caso de que se produzca una reacción anafiláctica aguda tras la administración de la vacuna COVID-19 de Pfizer-BioNTech.
- Deberá disponerse del tratamiento médico adecuado para el manejo de las reacciones alérgicas inmediatas en caso de que se produzca una reacción anafiláctica aguda tras la administración de la vacuna COVID-19 de Pfizer-BioNTech.
- Tener precaución con pacientes con antecedentes de reacciones alérgicas severas de tipo anafilaxia o angioedema.
- Monitorear a los destinarios de la vacuna COVID-19 de Pfizer-BioNTech por la ocurrencia de reacciones adversas inmediatas de acuerdo con las directrices del Ministerio de Salud y Protección Social.
- Alteración de la inmunocompetencia. Las personas inmunocomprometidas, incluyendo individuos que reciben tratamiento inmunosupresor, pueden tener una respuesta inmune disminuida a la vacuna COVID-19 de Pfizer-BioNTech.
- Limitación de la eficacia. La vacuna COVID-19 de Pfizer-BioNTech puede no proteger a todos los vacunados.
Advertencias.
- Cualquier persona con una enfermedad febril aguda (temperatura corporal superior a 38,5 ºC) debe posponer la vacunación hasta que esté afebril.
- Antes de vacunar lea cuidadosamente el inserto o indicación para prescribir que trae adjunto cada una de las vacunas.
- Como sucede con otras inyecciones intramusculares, la vacuna debe administrarse con precaución a las personas que reciban tratamiento anticoagulante o a aquellas que presenten trombocitopenia o padezcan un trastorno de la coagulación (como hemofilia) debido a que en estas personas se puede producir sangrado o formación de hematomas tras una administración intramuscular.
- Las personas inmunodeprimidas, incluidas las personas que reciben terapia inmunosupresora, pueden tener una respuesta inmunitaria disminuida a la vacuna. No hay datos disponibles sobre el uso concomitante con inmunosupresores.
- Como con cualquier vacuna, la vacunación con la vacuna BNT162b2 puede no proteger a todos los receptores de la vacuna.
- No se dispone de datos sobre el uso de la vacuna de BNT162b2 en personas que hayan recibido previamente una serie de vacunas completa o parcial con otra vacuna de COVID-19.
- Información sobre el excipiente: Esta vacuna contiene potasio, menos de 1 mmol (39 mg) por dosis, es decir, esencialmente "libre de potasio". Esta vacuna contiene menos de 1 mmol de sodio (23 mg) por dosis, es decir, esencialmente "libre de sodio".
- La vacuna no se debe aplicar en personas que recientemente hayan presentado COVID-19 y aun no se recuperen.
- Personas con inmunosupresión severa por cualquier causa (incluye personas con VIH no controlado), pueden vacunarse, aunque la respuesta inmunológica por su estado podría no garantizar la eficacia demostrada de la vacuna.
- Las personas con antecedente de COVID-19 confirmado, en el marco del Plan Nacional de Vacunación contra el COVID-19 serán vacunadas noventa (90) días contados después de inicio de síntomas en personas sintomáticas o a partir de la toma de muestra en personas asintomáticas.
Fertilidad, embarazo y lactancia.
- Embarazo: Ver Consideraciones respecto a la vacunación de gestantes ítem 8.5 del anexo 1.
- Lactancia: Se espera que la eficacia de la vacuna sea similar en mujeres lactantes que en otros adultos. Como la vacuna BNT162b2 no es de virus vivo y el ARNm no ingresa al núcleo de la célula y se degrada rápidamente en el citoplasma de las células, es biológica y clínicamente poco probable que represente un riesgo para el niño que amamanta. Sobre la base de estas consideraciones, una mujer lactando, que forma parte de un grupo recomendado para la vacunación, por ejemplo, a los trabajadores de la salud, se les debe ofrecer la vacunación sopesando riesgo beneficio.
La OMS recomienda continuar con la lactancia materna después de la vacunación ver: https://www.who.int/news-room/events/detail/2021/01/05/default-calendar/extraordinary-meeting-of-the-strategic-advisory-group-of-experts-on-immunization-(sage)---5-january-2021.
- Fertilidad: Están en curso los estudios de toxicidad reproductiva en líneas de investigación en animales.
Reacciones adversas esperadas
En los estudios clínicos, las reacciones adversas en los participantes a partir de los 16 años de edad y mayores incluyen dolor en el lugar de la inyección (84,1%), fatiga (62,9%), cefalea (55,1%), dolor muscular (38,3%), escalofríos (31,9%), dolor articular (23,6%), fiebre (14,2%), inflamación en el lugar de la inyección (10,5%), enrojecimiento en el lugar de la inyección (9,5%), náuseas (1.1%), malestar general (0.5%) y linfadenopatía (0,3%).
En un estudio clínico, las reacciones adversas en adolescentes de 12 a 15 años incluyeron dolor en el lugar de la inyección (90,5%), fatiga (77,5%), cefalea (75,5%), escalofríos (49,2%), dolor muscular (42,2%), fiebre (24,3%), dolor articular (20,2%), inflamación en el lugar de la inyección (9,2%), enrojecimiento del lugar de la inyección (8,6%), linfadenopatía (0,8%) y náuseas (0,4%).
Se han reportado reacciones alérgicas graves tras la administración de la vacuna COVID-19 de Pfizer- BioNTech durante la vacunación en masa fuera de los estudios clínicos. La información de experiencia en estudios clínicos puede ser consultada en la Información para prescribir (IPP).
En caso de sobredosis
Los participantes que recibieron 58 microgramos de la vacuna BNT162b2 en ensayos clínicos no informaron un aumento en la reactogenicidad o eventos adversos.
En caso de sobredosis: >0,3 ml, se recomienda la monitorización de las funciones vitales y el posible tratamiento sintomático
Interacción con otros medicamentos y otras formas de interacción.
- No se han realizado estudios de interacción. No se ha estudiado la administración concomitante de la vacuna de BNT162b2 con otras vacunas.
- No mezclar la vacuna BNT162b2 con otras vacunas / productos en la misma jeringa.
Efectos sobre la capacidad para conducir y utilizar máquinas
La vacuna BNT162b2 tiene una influencia nula o insignificante sobre la capacidad para conducir y utilizar máquinas. Sin embargo, algunas de las reacciones adversas pueden afectar temporalmente a la capacidad para conducir o utilizar máquinas.
Vacunación segura
Antes de recibir la vacuna BNT162b2 debe preguntar a la persona a vacunar sobre todas sus condiciones médicas, incluyendo si usted:
- Tiene alguna alergia. Es importante indagar al usuario en dos momentos; (i) Agendamiento de cita y (ii) Firma de consentimiento informado sobre su historial alérgico (Center for Disease Control and Prevention (CDC). Morbidity and Mortality Weekly Report (MMWR) Allergic Reactions Including).
- Tiene fiebre.
- Tiene un trastorno hemorrágico o está tomando un anticoagulante.
- Está inmunocomprometido o está tomando un medicamento que afecta a su sistema inmunológico.
- Ha recibido otra vacuna contra el COVID-19.
- En caso de ser mujer en edad reproductiva preguntar:
- Está embarazada o planea quedar embarazada
- Está amamantando.
- Si el usuario solicita su segunda dosis: verifique el carné de vacunación. Si no lo trae, proceda a verificar en el PAIWEB el tipo de vacuna que se aplicó en su primera dosis, antes de pasarlo al paso de ruta de la aplicación de la vacuna.
(Hoja informativa para receptores y proveedores de cuidado autorización de uso de emergencia (EUA, por sus siglas en inglés) de la vacuna contra el COVID-19 de Pfizer-BioNTech para prevenir la enfermedad del coronavirus 2019 (covid-19) en personas de 16 años y mayores. https://www.in.gov/isdh/files/Recipient Fact Sheet Spanish.pdf)
Nota: Ver ítem contraindicaciones.
Vigilancia de eventos supuestamente atribuidos a vacunación o inmunización (ESAVI)
Para cumplir con los lineamientos de vacunación segura con esta vacuna, como con cualquiera de las otras incluidas en el esquema nacional, se deberá garantizar la notificación y seguimiento a las reacciones adversas que se presenten en la población después de la administración, tomando como referencia el protocolo de vigilancia en Salud Pública de los ESAVI GRAVE - Código 298 del Instituto Nacional de Salud disponible en el siguiente enlace: https://www.ins.gov.co/buscador-eventos/Lineamientos/farmacovigilancia-vacunas-05-03-2021.pdf
Se debe socializar la ficha de notificación de eventos adversos seguidos a la vacunación o inmunización ESAVI (ficha 298) con todas las IPS, ESE y equipos de vacunadores para su adecuado diligenciamiento y entrega a los supervisores directos. Disponible en: https://www.ins.gov.co/buscador-eventos/Lineamientos/298_EAPV_2021.pdf
Es importante mencionar que, para efectos de la vigilancia en salud pública, los eventos que deberían ser notificados son aquellos que cumplen con la definición operativa de caso: Persona que presenta cualquier signo, síntoma, trastorno o síndrome después de la administración de una vacuna, que cause una incapacidad, discapacidad, ponga en riesgo la vida, requiera hospitalización u ocasione la muerte, o genere clúster de eventos graves y que, la persona, sus cuidadores o los trabajadores de la salud consideren que podría atribuirse a la vacunación o proceso de inmunización (32).
- Los casos deben ser ingresados mediante la ficha de notificación de eventos adversos seguidos a la vacunación o inmunización ESAVI (ficha 298).
Fuentes de información
1. Public Health England. COVID-19 vaccination guidance for healthcare practitioners. [Internet]. Última actualización: 31 de diciembre de 2020. [cited 2021 Apr 10]. Available from: https://assets.publishing.service.gov.uk/government/uploads/system/uploads/attachment_data/file/965177/COVID- 19_vaccination_programme_guidance_for_healthcare_workers_26_February_2021_v3.4.pdf
2. CDC. 20 de mayo. Pfizer-BioNTech COVID-19 Vaccine. Vaccine Preparation and Administration Summary [Internet]. 2021. Available from: https://www.cdc.gov/vaccines/covid-19/info-by-product/pfizer/downloads/prep-and-admin-summary.pdf
3. Pfizer BioNTech. Fact sheet for recipients and caregivers Interim authorization of the Pfizer-BioNTech Covid-19 vaccine to prevent coronavirus disease 2019 (Covid-19) in individuals 12 years of age and older. [Internet]. 2021 [cited 2021 May 24]. p. 1–5. Available from: https://www.hsa.gov.sg/docs/default-source/hprg-tpb/guidances/pfizer_biontech_covid19_fact_sheet_for_recipients.pdf
4. Frenck RW, Klein NP, Kitchin N, Gurtman A, Absalon J, Lockhart S, et al. Safety, Immunogenicity, and Efficacy of the BNT162b2 Covid-19 Vaccine in Adolescents. N Engl J Med [Internet]. 2021;1–12. Available from: http://www.ncbi.nlm.nih.gov/pubmed/34043894
5. Invima. Resolución 2021025659 del 24 de junio de 2021. Por la cual se modifica la ASUE para la vacuna Pfizer BioNTech Covid-19 vaccine. 2021;
6. COVID-19: the green book chapter 14a. Coronavirus (COVID-19) vaccination information for public health professionals. Public Health England.
7. Centers for Disease Control Prevention. Interim Clinical Considerations for Use of mRNA COVID-19 Vaccines Currently Authorized in the United States [Internet]. 2021 [cited 2021 Jan 18]. Available from: https://www.cdc.gov/vaccines/covid- 19/info-by-product/clinical-considerations.html?CDC_AA_refVal=https%3A%2F%2Fwww.cdc.gov%2Fvaccines%2Fcovid- 19%2Finfo-by-product%2Fpfizer%2Fclinical-considerations.html#Administration
8. ECDC Technical Report. Overview of EU/EEA country recommendations on COVID-19 vaccination with Vaxzevria, and a scoping review of evidence to guide decision-making Key messages Background Vaccine roll-out in the EU/EEA. (May). Available from: https://www.ecdc.europa.eu/en/publications-data/overview-eueea-country-recommendations-covid-19- vaccination-vaxzevria-and-scoping
9. Warshawsky B, Salvadori M, Baclic O, Nam A, Yeung M, Ximenes R, et al. Extended dose intervals for COVID-19 vaccines to optimize early vaccine rollout and population protection in Canada in the context of limited vaccine supply. Canada Heal - NACI [Internet]. 2021; Available from: https://www.canada.ca/en/public-health/services/immunization/national-advisory-committee-on-immunization-naci/extended-dose-intervals-covid-19-vaccines-early-rollout-population-protection.html
ANEXO TÉCNICO PARA LA APLICACIÓN DE LA VACUNA CORONAVAC DE SINOVAC BIOTECH CONTRA EL COVID-19.
<Anexo sustituido por el Anexo 7 -artículo 2- de la Resolución 1866 de 2021.CONSULTAR DIRECTAMENTE el Anexo 7 de la Resolución 1866 de 2021>
<El texto original es el siguiente:>
Generalidades
La vacuna contra el Covid-19 denominada CoronaVac de SinoVac, forma parte del grupo de vacunas inactivadas. Está compuesta por la cepa CZ02 del virus SARS-CoV-2, cultivada en Células Vero, donde es incubada y posteriormente extraída e inactivada para evitar su replicación. Luego es concentrada, purificada y adsorbida en hidróxido de aluminio, el cual actúa como un agente adyuvante, para inducir la respuesta inmune (1).
Debido a que el virus completo se presenta al sistema inmunológico, es probable que las respuestas inmunitarias se dirijan no solo a la proteína S (espícula) del SARS-CoV-2, sino también a la matriz, la envoltura y la nucleoproteína (2).
Presentación, forma farmacéutica e indicación terapéutica
Presentación:
- Monodosis: Caja con 40 viales de 0,5 ml.
- Vial de 2 dosis: Caja con 40 viales. Cada vial contiene 1.0 ml, 2 dosis por vial. Una dosis corresponde a 0.5ml (3).
Cada dosis de 0,5 ml de suspensión inyectable contiene 600 SU del SARS-CoV inactivado (antígeno viral).
Forma farmacéutica: Concentrado dispersión inyectable. La vacuna es una suspensión opalescente. Puede formar un precipitado estratificado que se puede dispersar mediante una suave homogenización.
Indicaciones terapéuticas: La vacuna está indicada para la inmunización activa para prevenir casos de la enfermedad causada por el virus SARS-CoV-2, en personas de 18 años o más que son susceptibles.
Conservación.
- La vacuna CoronaVac de SinoVac debe almacenarse entre +2 – +8 °C, protegida de la luz.
- No congelar.
Periodo de validez (3,4)
Monodosis:
- Vial sin abrir: Puede conservarse hasta 36 meses entre +2 – +8 °C.
- Vial abierto: Uso inmediato.
Vial de 2 dosis:
- Vial sin abrir: Puede conservarse hasta 24 meses entre +2 – +8 °C.
- Vial abierto: Se ha demostrado la estabilidad química y física en uso desde el momento de la apertura del vial hasta 8 horas en refrigeración (2 – 8 °C).
Eficacia (5,6).
- Estudios de seguridad e inmunigenecidad. Los realizados en China incluyeron adultos sanos de 18-59 años (fase 1=144 y fase 2=600), con diferentes esquemas de vacunación 0/14, 0/28, 0/28/56 dias. Tambien se incluyeron adultos sanos ![]() años (fase 1=72 y fase 2=350) con esquema de 0/14 dias. Los analisis en Chile con 2300 participantes sanos
años (fase 1=72 y fase 2=350) con esquema de 0/14 dias. Los analisis en Chile con 2300 participantes sanos ![]() años, con esquema de 0/14 y 0/28 dias. Para estos dos estudios aun estan pendientes los informes de eficacia reporte.
años, con esquema de 0/14 y 0/28 dias. Para estos dos estudios aun estan pendientes los informes de eficacia reporte.
- El estudio de Fase III realizado en China incluyo 1040 adultos ![]() años de los cuales el 25% fueron
años de los cuales el 25% fueron ![]() años con un esquema 0/14 dias.
años con un esquema 0/14 dias.
- Estudios de eficacia y de consistencia de lote. En Indonesia 1620 participantes sanos con esquema 0/14 días con una protección en sintomáticos del 65% (IC: 20%-85%). Turquía, 13000 participantes sanos de 18 a 59 años, esquema 0/14 mostró un 84% de eficacia en enfermedad sintomática y 100% de protección ante hospitalización. Por su parte en Brasil realizado en 12688 personas sanas ![]() años (trabajadores de la salud que trataban pacientes con Covid-19), la protección en sintomáticos fue de 51% mientras que la protección contra hospitalización fue del 100%.
años (trabajadores de la salud que trataban pacientes con Covid-19), la protección en sintomáticos fue de 51% mientras que la protección contra hospitalización fue del 100%.
- La eficacia de esta vacuna se ha demostrado en un esquema de 2 dosis con un intervalo de 28 días. La eficacia fue del (50,39%), para la prevención de casos sintomáticos de COVID-19 (7).
- Para la prevención de casos sintomáticos de COVID-19 que requirieron asistencia ambulatoria u hospitalaria, la eficacia fue del 77,96% (4).
- En el estudio realizado por el Instituto Buntantan de Brasil, la vacuna parece tener un efecto general de disminuir la intensidad de la enfermedad causada por SARS-CoV-2 (8,9).

Efectividad (5,6)
Estudios de efectividad. En Chile donde se incluyeron 10.5 millones de personas ![]() años con un esquema de 0/28 días mostró 14 días después de la segunda dosis una efectividad para prevenir la Covid-19 sintomática del 67% (IC= 65-69%); prevenir la hospitalización en el 85% (IC= 83-87%); prevención de admisión en UCI 89% (IC= 84-92%) y la muerte en el 80% (IC= 73-86%). Además, estos ensayos se realizaron con la presencia de las variantes de interés P.1 y B.1.1.7.
años con un esquema de 0/28 días mostró 14 días después de la segunda dosis una efectividad para prevenir la Covid-19 sintomática del 67% (IC= 65-69%); prevenir la hospitalización en el 85% (IC= 83-87%); prevención de admisión en UCI 89% (IC= 84-92%) y la muerte en el 80% (IC= 73-86%). Además, estos ensayos se realizaron con la presencia de las variantes de interés P.1 y B.1.1.7.
En los estudios realizados en Brasil a 393 personas en un análisis de casos y controles pareados reportó un 50% de efectividad frente a la enfermedad sintomática con la presencia de la variante de interés P.1 (9).

Dosis, vía, y sitio de administración
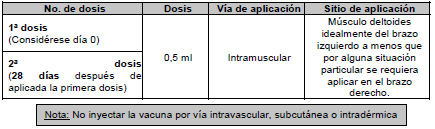
Preparación de la vacuna.
- Homogenice la vacuna con movimientos circulares suaves (4).
- No mezcle en la misma jeringa con otras vacunas.
- La vacuna está lista para usarse después de abierta.
- No congelar, ni diluir.
- No utilice la vacuna si el frasco está roto, mal rotulado o si hay material extraño en la solución.
Nota: Verificar visualmente la apariencia del biológico, observar si la mezcla es diferente a la indicada por el fabricante, si es así siga el siguiente flujo de información:
1. Reportar al coordinador del punto de vacunación su hallazgo.
2. No utilizar el vial, sepárelo y márquelo como cuarentena.
3. Realice un video del vial, evidenciando su hallazgo.
4. Realice el reporte al coordinador municipal, por correo electrónico indicando lote y fabricante y envíe la evidencia.
5. Reporte al nivel municipal y/o departamental/distrital.
6. El nivel departamental/distrital reportará a este Ministerio vía telefónica a través de los teléfonos del CNE para PAI y enviará el reporte a través del correo electrónico establecido para tal fin.
7. El Ministerio de Salud y Protección Social informará al Invima, así como al fabricante el reporte de los hallazgos.
8. Una vez se cuente con el concepto por parte del fabricante, se informará a la entidad territorial.
Administración.
- No se debe programar que las personas reciban la segunda dosis antes 28 días recomendados.
- Inicialmente realice higiene de manos.
- Verifique el volumen de la dosis:
Monodosis: contiene 0,5 ml de suspensión.
Vial 2 dosis: El vial de 1ml de volumen contiene dos (2) dosis cada una de 0.5 ml.
- Confirme que no hay partículas y que no se observa decoloración. Ubique la vacuna en cuarentena si hay partículas o decoloración.
- Extraiga la dosis necesaria de 0,5 ml de vacuna con una aguja y una jeringa estériles de 1ml (22G o 23G) convencional o auto descartable según disponibilidad.
Técnica para aplicar la vacuna.
- Descubra el sitio de aplicación. Músculo deltoides idealmente del brazo izquierdo a menos que por alguna situación particular se requiera aplicar en el brazo derecho.
- Realice limpieza de arriba hacia abajo o en forma circular del centro a la periferia con una torunda de algodón sin pasar por el mismo sitio.
- Retire la funda protectora o capuchón de la aguja para aplicar la vacuna.
- Con una mano estire la piel con los dedos pulgar e índice.
- Con la otra mano tome la jeringa, con el bisel de la aguja hacia arriba en un ángulo de 90° sobre el plano de la piel.
- Introduzca la aguja por vía intramuscular.
- Presione el émbolo para que penetre la vacuna.
- Fije ligeramente la piel con una torunda seca, cerca del sitio donde está inserta la aguja, y retire la jeringa inmediatamente después de haber introducido el líquido.
- Estire la piel para perder la luz del orificio que dejó la aguja.
- Presione por 30 a 60 segundos con la torunda, sin dar masaje.
- Elimine los desechos en los contenedores de residuos especiales.
- Al concluir el procedimiento, realice la higiene de manos.
Intercambiabilidad.
- Ambas dosis de la serie deben completarse con el mismo producto.
- No se ha evaluado la protección en personas con vacunación incompleta en estudios clínicos.
- No se ha evaluado la seguridad y eficacia de una serie de productos mixtos.
- La vacuna no debe mezclarse en la misma jeringa con otras vacunas u otros medicamentos.
- El fabricante no ha evaluado la seguridad o eficacia de la vacuna de CoronaVac de SinoVac fuera de los intervalos evaluados en los estudios.
- El fabricante no sugiere ni recomienda el uso de la vacuna CoronaVac de SinoVac de cualquier otra manera que no sea la descrita en documento regulatorio aprobado localmente.
Coadministración con otras vacunas (6).
- La serie de vacunas CoronaVac de SinoVac debe administrarse de forma rutinaria sola, hasta que se disponga de datos sobre la seguridad y eficacia de la vacuna coadministrada con otras vacunas.
- No se han realizado estudios clínicos sobre el efecto pre, post o simultaneo de otras vacunas sobre la inmunogenicidad de CoronaVac.
- Debido a que no se cuenta con estudios de coadministración para este biológico y teniendo en cuenta que la OMS (10), recomienda para otras vacunas fabricadas en diferentes plataformas que el intervalo entre la administración de esta vacuna y las diferentes vacunas del Programa Ampliado de Inmunización, mínimo 14 días.
- Se debe priorizar la vacunación contra el COVID-19.
Observación post-vacunación (11)
La mayoría de las reacciones adversas ocurrieron dentro de los 7 días posteriores a la vacunación y los participantes se recuperaron dentro de las 48 horas siguientes al inicio de la reacción. La mayoría de las reacciones adversas fueron leves y transitorias, y el dolor en el lugar de la inyección fue el síntoma más informado.
- Ninguno de los eventos adversos graves informados durante el ensayo estuvo relacionado con la vacunación.
- Indicar a la persona vacunada, que debe permanecer en observación:
30 minutos: personas con antecedentes de una reacción alérgica inmediata de cualquier gravedad a una vacuna o terapia inyectable y personas con antecedentes de anafilaxia por cualquier causa.
15 minutos: todas las demás personas.
- En esta área, el personal de salud debe informarle los cuidados post-vacunación que se deben tener.
- Si durante su estancia en el área de observación, alguna persona vacunada presentara alguna molestia de tipo alérgico ya sea leve o de mayor magnitud, se contará con personal de salud capacitado para su atención y/o una ambulancia con equipo y personal idóneo; en caso de requerir tratamiento adicional, le trasladarán a una unidad de salud previamente identificada para la debida atención.
- Al terminar la estancia en el área de observación, se le entregará el carné de vacunación donde se indicará la fecha en que se aplicó la primera dosis de la vacuna y el día en que deberá acudir para la segunda dosis (28 días después).
Contraindicaciones.
- No administre la vacuna CoronaVac de SinoVac a personas con antecedentes conocidos de alergia a algún componente de la vacuna. Un historial de anafilaxia a cualquier componente de la vacuna es una contraindicación para la vacunación (6).
- Contraindicación transitoria: en pacientes con cuadro febril agudo.
Precauciones.
- Un historial de anafilaxia a cualquier otra vacuna o terapia inyectable (es decir, vacunas o terapias intramusculares, intravenosas o subcutáneas) se considera una precaución, pero no una contraindicación para la vacunación. Para estas personas, un profesional de la salud con experiencia especializada en trastornos alérgicos debe realizar una evaluación de riesgos. Estas personas aún pueden recibir la vacuna. Aún es incierto si existe un mayor riesgo de anafilaxia, pero deben ser asesorados sobre el riesgo potencial de anafilaxia y los riesgos deben sopesarse con los beneficios de la vacunación.
- Las personas con una reacción alérgica no anafiláctica inmediata (se define como cualquier signo o síntoma: urticaria, angioedema o síntomas respiratorios sin ningún otro síntoma (tos, sibilancias, estridor), que se presente dentro de las 4 horas posteriores a la administración) a la primera dosis no deben recibir dosis adicionales, a menos que se recomiende después de una revisión por parte de un profesional de la salud con experiencia especializada.
- La vacunación se debe posponer en personas que presenten una enfermedad febril aguda grave o una infección aguda.
Vacunación de poblaciones específicas (6)
Poblaciones para las que existen datos limitados o nulos
Adultos mayores de 60 años
Los recientes datos de observaciones preliminares posteriores a la introducción de Chile sugirieron una efectividad constante de la vacuna en todos los grupos de edad. En personas de 60 años o más, la efectividad de la vacuna a partir de 14 días después de la dosis 2 fue de 67,4 (IC del 95%: 64,6- 69,6%) dosis contra la infección sintomática por SARS-CoV-2, 83,3% (IC 95% 80,4-85,8%) frente a hospitalizaciones y 83% (IC 95%: 76,4-87,7%) frente a muerte. Estos datos de observación, junto con los resultados de inmunogenicidad, sugieren que es probable que Sinovac-CoronaVac tenga un efecto protector en las personas mayores, aunque si a un nivel equivalente al de los adultos más jóvenes queda por demostrar en estudios posteriores.
Si bien los datos sobre la seguridad de las vacunas del ensayo clínico de fase 3 son muy limitados, no hay razones teóricas para creer que la vacuna tiene un perfil de seguridad diferente en los adultos mayores que en los adultos más jóvenes para los que existe evidencia específica de esta vacuna. Los datos de ensayos y posteriores a la introducción disponibles actualmente indican que la vacuna es segura en adultos mayores.
El riesgo de enfermedad grave y muerte por COVID-19 aumenta considerablemente con la edad. Los adultos mayores se identifican como un grupo prioritario en la Hoja de ruta de priorización del SAGE de la OMS. Sobre la base de toda la evidencia actualmente disponible, la OMS recomienda la vacuna para su uso en personas de 60 años o más. Para hacer esta recomendación más sólida y basada en evidencia, se deben generar datos adicionales sobre la seguridad y eficacia de la vacuna en este grupo de edad.
Personas con comorbilidades
Se han identificado ciertas comorbilidades que aumentan el riesgo de enfermedad grave por COVID- 19 y muerte. La eficacia de la vacuna fue demostrada entre los participantes con obesidad y los que tenían hipertensión; el número de participantes con otras comorbilidades eran demasiado pequeño para poder extraer conclusiones firmes. Teniendo en cuenta la evaluación beneficio-riesgo favorable, la vacunación es recomendada para personas con comorbilidades que se han identificado como un aumento del riesgo de COVID-19 grave.
Niños y adolescentes.
Para la mayoría de los niños y adolescentes, el perfil de la enfermedad es menos grave. Actualmente no hay datos de eficacia o seguridad para menores de 18 años, aunque se está llevando a cabo un estudio pediátrico de fase 2. Hasta que se disponga de esos datos, la vacunación de personas menores de 18 años no se recomienda de forma rutinaria.
Mujeres embarazadas
La evidencia sugiere que las mujeres embarazadas con COVID-19 tienen un mayor riesgo de desarrollar una enfermedad grave en comparación con las no embarazadas en edad reproductiva. También se ha asociado con un mayor riesgo de parto prematuro y de recién nacidos que requieren cuidados intensivos. Mujeres embarazadas que tienen 35 años o más, o que tienen un índice de masa corporal alto o una comorbilidad, como la diabetes o la hipertensión, tienen un riesgo particular de resultados graves por COVID-19.
Los datos disponibles sobre Sinovac-CoronaVac en mujeres embarazadas son insuficientes para evaluar la eficacia de la vacuna o los riesgos asociados a la vacuna en el embarazo. Sin embargo, los estudios de toxicología del desarrollo y la reproducción (DART) en animales no han mostrado efectos nocivos en el embarazo. Además, esta vacuna es una vacuna inactivada con un adyuvante que se usa habitualmente en muchas otras vacunas con un buen perfil de seguridad documentado, incluso en mujeres embarazadas. Sobre la base de la experiencia previa con el uso de otras vacunas inactivadas utilizadas durante el embarazo, se espera que la eficacia de Sinovac-CoronaVac en mujeres embarazadas sea comparable a la observada en mujeres no embarazadas de edad similar. Se deben realizar estudios para evaluar la seguridad y la inmunogenicidad en mujeres embarazadas.
Mientras tanto, la OMS recomienda el uso de Sinovac-CoronaVac en mujeres embarazadas cuando los beneficios de la vacunación superan los riesgos potenciales. Para ayudar a las mujeres embarazadas a realizar esta evaluación, se les debe proporcionar información sobre los riesgos de COVID-19 en el embarazo, los probables beneficios de la vacunación en el contexto epidemiológico local, y las limitaciones actuales de los datos de seguridad en mujeres embarazadas.
Advertencias y precauciones especiales de empleo
Trazabilidad
Con objeto de mejorar la trazabilidad de los medicamentos biológicos, el nombre y el número de lote del medicamento administrado deben estar claramente registrados.
- Antes de vacunar lea cuidadosamente el inserto o indicación para prescribir que trae adjunto cada una de las vacunas.
- Se debe disponer de epinefrina, de otros medicamentos y dispositivos médicos para el control inmediato de una eventual reacción alérgica seria.
- Bajo ciertas circunstancias, el uso de esta vacuna debe ser cuidadosamente utilizada:
- La inyección intramuscular de esta vacuna en pacientes con trombocitopenia o trastornos hemorrágicos, puede causar hemorragia.
- La respuesta inmune de la vacuna puede verse reducida en pacientes que han recibido terapia inmunosupresora o que tengan inmunodeficiencia.
- La vacunación debe recomendarse para pacientes con deficiencia inmune crónica, aun cuando su enfermedad de base pueda limitar la respuesta inmunológica.
- En pacientes con epilepsia no controlada u otros trastornos neurológicos, como Síndrome de Guillain-Barre.
- Como cualquier vacuna, la inmunización con este producto puede no proteger al 100% de los individuos.
- No utilizar si el vial está quebrado, no cuenta con los sellos de seguridad de producto, o no presenta la etiqueta autoadhesiva con el número de la Resolución que autoriza su importación, o si se ve alguna partícula extraña dentro del vial.
- No combine este producto con otras vacunas en la misma jeringa.
- No congelar. Una vez abierta, la vacuna debe ser usada inmediatamente.
- Se desconoce la duración de la protección proporcionada por la vacuna, ya que todavía se está determinando en ensayos clínicos en curso.
- Información sobre el excipiente: hidróxido de aluminio, hidrogenofosfato de disodio, dihidrogenofosfato de sodio, cloruro de sodio, agua para preparaciones inyectables e hidróxido de sodio para ajustar el pH.
Este producto no contiene conservantes.
Reacciones adversas esperadas.
- No hubo ninguna reacción adversa grave relacionada a la vacuna después de 28 días desde la administración de la segunda dosis.
- Reacciones locales: Dolor en sitio de inyección, eritema, edema, endurecimiento de la zona de inyección y prurito.
Reacciones sistémicas: Cefalea, fatiga, mialgias, náuseas, diarrea, artralgia, tos, escalofríos, disminución de apetito, vómito, exantema, reacción alérgica y fiebre.
Resumen de seguridad clínica (5)
- De los 8.840 participantes que recibieron la vacuna Sinovac, el 94% recibió la dosis / esquema autorizado, presentaron eventos adversos leves / moderados. Los más comunes fueron dolor en el lugar de la inyección, dolor de cabeza, fatiga y mialgia.
- En los ensayos de fase 3 en Brasil no hubo desequilibrio de eventos adversos entre los vacunados y el grupo placebo. Todos los eventos adversos fueron clasificados como "improbables" o "no relacionados" con la vacunación. Hubo 3 muertes en el ensayo: 2 en el grupo placebo (COVID-19 y paro cardiopulmonar) y 1 en el grupo de la vacuna (suicidio). Pocas reacciones alérgicas, todas de grado 1 o 2.
Resumen de seguridad posterior a la autorización (5)
Hasta la fecha, no se han identificado señales inesperadas de la vigilancia pasiva posterior a la autorización, aunque se limitan a datos de China, Indonesia, Brasil y Chile.
- China: Basado en 35,8 millones de dosis distribuidas y 49 eventos adversos graves notificados, que incluyen anafilaxia, púrpura de Henoch-Schonlein, edema laríngeo, desmielinización, hemorragia cerebral ![]()
- Brasil / Indonesia: Aproximadamente 17 millones de dosis distribuidas y 162 eventos adversos graves notificados, que incluyen fiebre, disnea, dolor de cabeza y muerte ![]() .
.
- Chile: Basado en 3,7 millones de dosis distribuidas y 90 eventos adversos graves notificados. Los más comunes fueron los síntomas clínicos de anafilaxia, con una tasa de notificación de 1.7 / 100,000 dosis, menor que la reportada para otra vacuna COVID.
Interacción con otros medicamentos y otras formas de interacción (12).
- No se han realizado estudios de interacción. No se ha estudiado la administración concomitante de la vacuna de CoronaVac de SinoVac con otras vacunas.
- No mezclar la vacuna CoronaVac de SinoVac con otras vacunas / productos en la misma jeringa.
- Fármacos inmunosupresores, quimioterapia, antimetabolitos, agentes alquilantes, fármacos citotóxicos, corticoides, entre otros, pueden reducir la respuesta inmune del organismo a esta vacuna.
- Pacientes que están recibiendo tratamiento: para aquellos pacientes que están utilizando fármacos, se recomienda consultar a su médico antes de recibir la vacuna, para evitar posibles interacciones.
Embarazo y lactancia
Un número limitado de mujeres embarazadas se han vacunado inadvertidamente, las cuales se encuentran en seguimiento de seguridad, los ensayos clínicos están en curso.
Aunque las vacunas inactivadas no están contraindicadas en el embarazo, y no se observó toxicidad ni teratogenicidad en modelos animales, CoronaVac no debe ser usada en mujeres embarazadas, ya que faltan estudios que avalen su seguridad en esta población.
Se espera que la eficacia de la vacuna sea similar en mujeres lactantes que en otros adultos. Sin embargo, no existen datos sobre la seguridad de las vacunas COVID-19 en mujeres lactantes o sobre los efectos de esta vacuna en niños amamantados. Como CoronaVac es una vacuna inactivada y no es de virus vivo, es biológica y clínicamente poco probable que represente un riesgo para el niño que amamanta. Sobre la base de estas consideraciones, una mujer lactante que forma parte de un grupo recomendado para la vacunación, p. Ej. a los trabajadores de la salud, se les debe ofrecer la vacunación.
Vacunación segura
Antes de recibir la vacuna CoronaVac de SinoVac debe preguntar a la persona a vacunar sobre todas sus condiciones médicas en dos momentos; (i) Agendamiento de cita y (ii) Firma de consentimiento informado, incluyendo si:
- Ha tenido previamente una reacción alérgica grave, potencialmente mortal después de cualquier otra vacuna o después de haber recibido CoronaVac de SinoVac en el pasado.
- Tiene un sistema inmunitario muy débil o deteriorado; está inmunocomprometido o está tomando un medicamento que afecta a su sistema inmunológico.
- Se ha desmayado alguna vez tras cualquier inyección de aguja.
- Tiene algún trastorno hemorrágico o está tomando un anticoagulante.
- Tiene fiebre alta o una infección grave; no obstante, puede ser vacunado si tiene fiebre leve o una infección de las vías respiratorias altas como un resfriado.
- Tiene alguna enfermedad grave.
- Tiene ansiedad relacionada con las inyecciones.
- Tiene fiebre.
- Ha recibido otra vacuna contra el COVID-19.
- En caso de ser mujer en edad reproductiva preguntar:
- Está embarazada o planea quedar embarazada
- Está amamantando.
- Si el usuario solicita su segunda dosis: verifique el carnet de vacunación. Si no lo trae, proceda a verificar en el PAIWEB el tipo de vacuna que se aplicó en su primera dosis, antes de pasarlo al paso de ruta de la aplicación de la vacuna.
Nota: Ver ítem contraindicaciones.
Vigilancia de eventos supuestamente atribuidos a vacunación o inmunización (ESAVI)
Para cumplir con los lineamientos de vacunación segura con esta vacuna, como con cualquiera de las otras incluidas en el esquema nacional, se deberá garantizar la notificación y seguimiento a las reacciones adversas que se presenten en la población después de la administración, tomando como referencia el protocolo de vigilancia en Salud Pública de los ESAVI GRAVE - Código 298 del Instituto Nacional de Salud disponible en el siguiente enlace: https://www.ins.gov.co/buscador-eventos/Lineamientos/farmacovigilancia-vacunas-05-03-2021.pdf
Se debe socializar la ficha de notificación de eventos adversos seguidos a la vacunación o inmunización ESAVI (ficha 298) con todas las IPS, ESE y equipos de vacunadores para su adecuado diligenciamiento y entrega a los supervisores directos. Disponible en: https://www.ins.gov.co/buscador-eventos/Lineamientos/298_EAPV_2021.pdf
Es importante mencionar que, para efectos de la vigilancia en salud pública, los eventos que deberían ser notificados son aquellos que cumplen con la definición operativa de caso: Persona que presenta cualquier signo, síntoma, trastorno o síndrome después de la administración de una vacuna, que cause una incapacidad, discapacidad, ponga en riesgo la vida, requiera hospitalización u ocasione la muerte, o genere clúster de eventos graves y que, la persona, sus cuidadores o los trabajadores de la salud consideren que podría atribuirse a la vacunación o proceso de inmunización (13).
Los casos deben ser ingresados mediante la ficha de notificación de eventos adversos seguidos a la vacunación o inmunización ESAVI (ficha 298).
Fuente de información
1. Current state of the first covid-19 vaccines. Vaccines. 2021;9(1):1–12.
2. Krammer F. SARS-CoV-2 vaccines in development. Nature [Internet]. 2020;586(7830):516–27. Available from: http://dx.doi.org/10.1038/s41586-020-2798-3
3. SinoVac_CoronaVac. Covid-19 Vacine (Vero Cell), Inactivate.
4. Brasil. Ministério da Saúde. Segundo Informe Técnico: Plano Nacional de Operacionalização da Vacinação contra a Covid-19. 2021;1–45.
5. World Health Organization (WHO). Evidence Assessment: Sinovac/CoronaVac COVID-19 vaccine. For recommendation by the Strategic Advisory Group of Experts (SAGE) on inmunization prepared by the SAGE Working Group on COVID-19 vaccines. 2021.
6. World Health Organization Strategic Advisory Group of Experts on Immunization (SAGE) Working Group on COVID-19 Vaccines. Interim recommendations for use of the inactivated COVID-19 vaccine, CoronaVac, developed by Sinovac. 2021;(May 24):1–7. Available from: https://apps.who.int/iris/bitstream/handle/10665/341454/WHO-2019-nCoV-vaccines-SAGE-recommendation-Sinovac-CoronaVac-2021.1-eng.pdf
7. Faria E De, Guedes AR, Oliveira MS, Godoy MV De, Maia FL, Barboza S, et al. Performance of vaccination with CoronaVac in a cohort of healthcare workers (HCW) - preliminary report. medRxiv - BMJ-YAle [Internet]. 2021;1–13. Available from: https://www.medrxiv.org/content/10.1101/2021.04.12.21255308v1
8. Palacios R, Patiño EG, de Oliveira Piorelli R, Conde MTRP, Batista AP, Zeng G, et al. Safety, tolerability, and immunogenicity of an inactivated SARS-CoV-2 vaccine in healthy adults aged 18–59 years: a randomised, double-blind, placebo-controlled, phase 1/2 clinical trial. Br Med J. 2020;21(1):21–3.
9. Palacios, R., Batista, A. P., Albuquerque, C. S. N., Patiño, E. G., Santos, J. D. P., Tilli Reis Pessoa Conde, M.,... & Kallas EG. Efficacy and safety of a COVID-19 inactivated vaccine in healthcare professionals in Brazil: The PROFISCOV study. Prepint [Internet]. 2021; Available from: https://papers.ssrn.com/sol3/papers.cfm?abstract_id=3822780
10. World Health Organization (WHO). Interim recommendations for use of the AZD1222 ( ChAdOx1-S [ recombinant ]) vaccine against COVID- 19 developed by Oxford University and AstraZeneca. 2021;1222(February):1–7.
11. Wu Z, Hu Y, Xu M, Chen Z, Yang W, Jiang Z, et al. Safety, tolerability, and immunogenicity of an inactivated SARS-CoV-2 vaccine (CoronaVac) in healthy adults aged 60 years and older: a randomised, double-blind, placebo-controlled, phase 1/2 clinical trial. Lancet Infect Dis [Internet]. 2021;0(0):1–9. Available from: www.thelancet.com/infectionPublishedonline
12. Instituto de Salud Púbica-Ministerio de Salud-Chile. Ficha de información general sobre la vacuna CoronaVac suspensión inyectable (vacuna SARS-Cov-2 adsorbida, virión inactivado). 2021;1–2.
13. Instituto Nacional de Salud-Grupo de enfermedades transmisibles. Farmacovigilancia de vacunas. (Evento adverso posterior a la vacunación). Código: 298 Equipo de Inmunoprevenibles. [Internet]. 2021. Available from: https://www.ins.gov.co/buscador-eventos/Lineamientos/farmacovigilancia-vacunas-05-03-2021.pdf
ANEXO TÉCNICO PARA LA APLICACIÓN DE LA VACUNA DEL GRUPO CHADOX1-S/NCOV-19 (ASTRAZENECA) CONTRA EL COVID-19 (1).
<Anexo sustituido por el Anexo 8 -artículo 2- de la Resolución 1866 de 2021.
CONSULTAR DIRECTAMENTE el Anexo 8 de la Resolución 1866 de 2021>
El texto original es el siguiente:
Composición.
- Vacuna monovalente compuesta por un vector de adenovirus de chimpancé no replicativo (ChAdOx1) producido mediante técnicas de recombinación de ADN, que expresa la proteína S (espícula) del SARS-CoV-2.
- Cada dosis de 0,5 ml contiene al menos de 5x1010 de unidades infectivas de adenovirus de chimpancé que codifica la proteína S (espícula) del virus SARS-CoV-2.
- La vacuna contiene los siguientes excipientes: L-Histidina, Hidrocloruro de L-histidina monohidrato, Cloruro de magnesio hexahidratado, Polisorbato 80 (E 433), Etanol, Sacarosa, Cloruro de sodio, Edetato disódico (dihidrato), Agua para preparaciones inyectables.
Mecanismo de acción
Las vacunas contra la COVID-19 del grupo ChAdOx1-S son vacunas de vector viral. Los vectores virales se han utilizado para el desarrollo de vacunas durante varias décadas y se caracterizan por una fuerte respuesta de linfocitos CD4 + y CD8 +, incluso en ausencia de un adyuvante, lo que los convierte en un vector de vacuna adecuado para virus patógenos que provocan una fuerte respuesta inmune celular (2,3), utilizando adenovirus humanos (por ejemplo: Ad5, Ad26), adenovirus de origen animal u otros virus para producir vacunas (4).
Las vacunas fueron elaboradas a partir de la modificación genética de un adenovirus recombinante ChAd, que no posee envoltura, es no replicativo y se cultiva en la línea celular humana (HEK293). ChAd, causa resfriado común en los chimpancés, pero no causa enfermedades en humanos y es capaz de expresar la proteína S (espícula) del SARS-CoV-2, coronavirus que causa la COVID-19 (5).
Cuando se inyecta la vacuna, el adenovirus modificado se une a la superficie de las células humanas y entrega el código genético de la proteína S. Las células procesan y fabrican la proteína S que estimula el sistema inmunológico para producir anticuerpos y células de memoria contra el virus SARS-CoV-2 sin causar enfermedad (5). Los anticuerpos frente al vector generados tras la primera dosis no parecen influir en la respuesta humoral a la segunda dosis de la misma vacuna, pero sí en la respuesta celular. Los anticuerpos IgG producidos frente a S, anticuerpos neutralizantes y respuestas de células T con IFNy en todos los participantes tras la segunda dosis, no mostraron interferencia entre la inmunidad previa anti-vector y la respuesta inmune a la primera y a la segunda dosis (6,7).
Presentación, forma farmacéutica e indicación terapéutica
Presentación:
- Caja que contiene 10 viales multidosis.
- El vial es de vidrio transparente con tapón elastomérico y sello de aluminio que contiene 5 ml de suspensión para 10 dosis de 0.5 ml (8).
- Una dosis (0,5 ml) contiene adenovirus que codifica la proteína S del SARS-CoV-2 (ChAdOx1- S/nCoV-19), no menos de 5 × 1010 partículas virales (dosis estándar) (8,9).
- Se incluye un sobrellenado adicional en cada vial para asegurar que se puedan administrar las 10 dosis (vial de 5 ml) de 0,5 ml. Es normal que permanezca líquido en el vial después de retirar la dosis final. No acumule el exceso de vacuna de varios viales y deseche el sobrante según el protocolo respectivo.
Forma farmacéutica: Suspensión inyectable vial de 10 dosis, 0.5 ml por dosis. La suspensión es incolora a ligeramente opalescente.
Indicaciones terapéuticas: Inmunización activa para prevenir la COVID-19 causado por el virus del SARS-CoV-2, en personas de 18 años o más. El uso de esta vacuna debe estar de acuerdo con las recomendaciones del fabricante.
Conservación.
- Vial sin abrir: 6 meses cuando se conserva en nevera (+2°C - +8°C) en su envase y empaque original.
- Vial abierto: Hasta 6 horas después de la apertura (10,11).
- Después del período de tiempo descrito anteriormente, el producto debe desecharse. No lo devuelva al refrigerador.
- Desde un punto de vista microbiológico, después de la primera apertura, la vacuna debe usarse inmediatamente.
- Si la vacuna no se usa inmediatamente, en los tiempos y las condiciones de conservación descritas anteriormente, el uso es responsabilidad del prestador.
Nota: Conservar los viales en el embalaje exterior para protegerlos de la luz.
Manejo.
- Esta vacuna debe ser manipulada por un profesional sanitario utilizando una técnica aséptica para garantizar la esterilidad de cada dosis.
- No utilice esta vacuna después de la fecha de caducidad que aparece en la etiqueta. La fecha de vencimiento se refiere al último día de ese mes.
- El vial multidosis sin abrir debe conservarse en nevera (entre 2 °C y 8 °C). No congelar.
- La vacuna debe inspeccionarse visualmente para detectar partículas y decoloración antes de su administración.
- Deseche el vial si la suspensión se decolora o se observan partículas visibles.
- No sacuda ni diluya la suspensión.
Intercambiabilidad
No hay datos disponibles sobre la intercambiabilidad de la vacuna Oxford-AstraZeneca AZD1222 (ChAdOx1-S/nCoV-19) con otras vacunas COVID-19 para completar el esquema de vacunación.
- Todas las vacunas del grupo ChAdOx1-S cubiertos en esta presentación (AstraZeneca AZD1222- Vaxzevria, Serum Institute India (SII) Covishield y SK Bioscience) se consideran equivalentes e intercambiables para ambas dosis.
- La OMS recomienda que ambas dosis se administren con productos ChAdOx1-S (12,13). Ambas dosis de la serie son necesarias para la protección y deben completarse con cualquiera de las vacunas del grupo ChAdOx1-S.
- Algunos países de la Unión Europea (14) han decidido restringir el uso de los productos del grupo ChAdOx1-S a grupos de edad específicos y/o esperar pruebas para orientar las decisiones futuras sobre la vacunación completa (y la protección efectiva contra COVID-19) para aquellos que hayan recibido la primera dosis. Por lo tanto, la evidencia disponible se ha evaluado frente a las siguientes opciones para la administración de la segunda dosis (14):
1. Segunda dosis de productos del grupo ChAdOx1-S para todas las personas que recibieron una primera dosis productos del grupo ChAdOx1-S: Está aprobada, cuenta con la mayor evidencia, sigue las recomendaciones del productor, no hay datos para hacer un cambio en las recomendaciones actuales, continúan las investigaciones acerca del TTS después de la 2da dosis.
2. Segunda dosis con una vacuna de ARNm según calendario: Actualmente, esta opción no está respaldada por la evidencia disponible. Estudios en curso en estados miembros de la Unión Europea.
3. Segunda dosis con otra vacuna basada en adenovirus como vector: Hasta el momento, no hay datos sobre la inmunogenicidad, seguridad y eficacia del uso de otra vacuna COVID-19 basada en vector de adenovirus como segunda dosis en un esquema mixto.
4. No se administra ninguna dosis adicional: No está autorizado para un régimen de dosis única y está indicado para ser administrado como dos dosis estándar que proporcione una protección completa y a largo plazo contra COVID-19. No hay evidencia que respalde esta opción.
- Estas opciones pueden aplicarse en situaciones en las que las autoridades nacionales han emitido una recomendación sobre el uso de las vacunas del grupo ChAdOx1-S a determinadas edades o grupos de población, o cuando se haya tomado la decisión de retrasar la segunda dosis más allá del intervalo de tiempo recomendado.
Eficacia.
- Las vacunas del grupo ChAdOx1-S tienen una eficacia del 70,4% (15,16) contra la infección sintomática por SARS-CoV-2, como lo muestra el análisis primario en participantes del ensayo en el Reino Unido, Brasil y Sudáfrica que recibieron 2 dosis estándar.
- Datos de análisis intermedios del ensayo de fase 3 realizado en los Estados Unidos donde se reclutó a 32.449 participantes, de los cuales el 22% de la población del ensayo era de 65 años o más. El análisis primario incluyó eventos a partir de los 15 días posteriores a la segunda dosis, aplicada con un intervalo entre dosis de 28 días. La eficacia de la vacuna contra la infección sintomática por SARS-CoV-2 fue del 76% (IC del 95%: 68–82%). No se produjeron casos graves o críticamente enfermos en el grupo vacunado y se reportaron 8 casos en el grupo de placebo. La eficacia de la vacuna en los participantes del ensayo de 65 años o más fue del 85% (IC del 95%: 58-94%) (17).
- En los participantes entre 18 y 55 años que recibieron dos dosis estándar, después de la segunda dosis, la eficacia fue mayor en aquellos con un intervalo de refuerzo mas prolongado ![]() semanas (eficacia de la vacuna 81,3% [IC 95% 60,3–91,2]) que en aquellos con un intervalo corto <6 semanas (eficacia de la vacuna 55,1% [33,0–69,9]. Estas observaciones están respaldadas por datos de inmunogenicidad que mostraron respuestas de anticuerpos de más del doble después de una intervalo de 12 semanas o más en comparación con un intervalo de menos de 6 semanas (10, 18, 19).
semanas (eficacia de la vacuna 81,3% [IC 95% 60,3–91,2]) que en aquellos con un intervalo corto <6 semanas (eficacia de la vacuna 55,1% [33,0–69,9]. Estas observaciones están respaldadas por datos de inmunogenicidad que mostraron respuestas de anticuerpos de más del doble después de una intervalo de 12 semanas o más en comparación con un intervalo de menos de 6 semanas (10, 18, 19).
- Los resultados presentados en participantes a partir de 18 años señalan que se encontraron 64 casos confirmados de COVID-19 en el grupo vacunado y 154 casos en el grupo control, 15 días después de la 2ª dosis. La eficacia en participantes sin evidencia de infección previa por SARS-CoV-2, en los que se administró con un intervalo entre dosis de 4 a 12 semanas, fue del 59,5% (IC95%: 45,8%-69,7%).
- El 9,8% de los participantes tenían 65 años o más, entre los cuales hubo 12 casos de COVID- 19; 4 en los grupos de vacuna y 8 en el grupo de control (VE = 51,91%; IC del 95%: -59,98% a 85,54 %), 15 días después de la segunda dosis de vacuna (16).
- La eficacia en participantes con una o más comorbilidades fue del 58,3% (IC95%: 33,6%-73,9%), detectándose 25 y 60 casos de COVID-19 en los grupos vacunados (N=2.068) y control, (N=2.040) respectivamente(19).
Dosis, vía, y sitio de administración

Administración.
- La serie de vacunas del grupoChAdOx1-S consta de dos dosis de 0,5ml cada una, administradas por vía intramuscular preferiblemente en el músculo deltoides de la parte superior del brazo con un intervalo de 12 semanas (84 días) después de la primera dosis.
- Las personas que hayan recibido la primera dosis de las vacunas del grupo ChAdOx1-S deben recibir la segunda dosis de una de las vacunas del grupo ChAdOx1-S de la presentación: AstraZeneca AZD1222, SII Covishield y SK Bioscience, considerados equivalentes e intercambiables en ambas dosis para completar el esquema (12,13).
- Si la segunda dosis se administra inadvertidamente antes de las 4 semanas posteriores a la primera, no es necesario repetir la dosis. Si la segunda dosis se retrasa inadvertidamente, debe administrarse lo antes posible.
- Los errores de administración de vacunas deben informarse al sistema de notificación.
- La segunda dosis puede aplicarse con intervalo de cuatro (4) a doce (12) semanas, de manera que pueda coordinarse con la administración del tratamiento de inmunosupresión ya programado.
Nota: Verificar visualmente la apariencia del biológico, observar si la mezcla es diferente a la indicada por el fabricante si es así siga el siguiente flujo de información:
- Reporte al coordinador del punto de vacunación su hallazgo.
- No utilice el vial, sepárelo y márquelo como cuarentena.
- Realice un video del vial, evidenciando su hallazgo.
- Realice el reporte al coordinador municipal, por correo electrónico indicando lote y el fabricante para cada uno de los biológicos del grupo ChAdOx1-S, envíe la evidencia.
- Reporte al nivel municipal y/o departamental/distrital.
- El nivel departamental/distrital reportará a este Ministerio vía telefónica a través de los teléfonos del CNE para PAI y enviará el reporte a través del correo electrónico establecido para tal fin.
- El Ministerio informará al Invima, así como al fabricante el reporte de los hallazgos.
- Una vez se cuente con el concepto por parte del fabricante, se informará a la entidad territorial.
Al finalizar la jornada diaria se debe verificar el número de dosis sobrantes por vial multidosis abierto, éstas deben ser las primeras dosis del vial usadas al día siguiente. Para este caso el vial multidosis abierto ha demostrado estabilidad química y física en uso desde el momento de la perforación del vial hasta la administración por un tiempo no mayor de 6 horas almacenado a temperatura no mayor a 30°C o 48 horas almacenado en un refrigerador (2 a 8°C).
Es importante mencionar que todas las personas a vacunar estén agendadas o no, deben seguir todo el proceso de vacunación, que incluye entre otros, diligenciar y firmar del consentimiento informado, recibir la información relacionada con la vacuna, permanecer el tiempo asignado en las instalaciones posterior a la vacunación según su condición, registrar la información en el PAIWEB y recibir el carné de vacunas.
Técnica para aplicar la vacuna.
- Antes, durante y después de la vacunación, todas las personas deben seguir las pautas actuales para la protección contra COVID-19 en su área (por ejemplo, usar tapabocas, mantener la distancia física, higiene de manos) (20).
- Una persona que presente síntomas de COVID-19 no debe vacunarse. Se puede ofrecer la vacuna a las personas que se hayan recuperado de la COVID-19 sintomático o asintomático (20).
- Realice higiene de manos.
- Descubra el sitio de aplicación. Músculo deltoides idealmente del brazo izquierdo a menos que por alguna situación particular se requiera aplicar en el brazo derecho.
- Realice limpieza de arriba hacia abajo o en forma circular del centro a la periferia con una torunda de algodón sin pasar por el mismo sitio.
- Retire la funda protectora o capuchón de la aguja para aplicar la vacuna.
- Con una mano estire la piel con los dedos pulgar e índice.
- Con la otra mano tome la jeringa, con el bisel de la aguja hacia arriba en un ángulo de 90° sobre el plano de la piel.
- Introduzca la aguja por vía intramuscular.
- Presione el émbolo para que penetre la vacuna.
- Fije ligeramente la piel con una torunda seca, cerca del sitio donde está inserta la aguja, y retire la jeringa inmediatamente después de haber introducido el líquido.
- Estire la piel para perder la luz del orificio que dejó la aguja.
- Presione por 30 a 60 segundos con la torunda, sin dar masaje. Al concluir el procedimiento, realice la higiene de manos.
- Al concluir el procedimiento realice la higiene de manos.
Observación post-vacunación
Durante el estudio clínico no se informaron reacciones de hipersensibilidad. Sin embargo, la OMS (10) y el fabricante (1) recomiendan que las personas vacunadas permanezcan en observación por lo menos 15 minutos.
- Indicar a la persona vacunada, que debe permanecer en observación:
30 minutos: personas con antecedentes de una reacción alérgica inmediata de cualquier gravedad a una vacuna o terapia inyectable y personas con antecedentes de anafilaxia por cualquier causa.
15 minutos: todas las demás personas.
En esta área, el personal de salud debe informarle los cuidados post-vacunación que se deben tener.
Si durante su estancia en el área de observación, alguna persona vacunada presentara alguna molestia de tipo alérgico ya sea leve o de mayor magnitud, se contará con personal de salud capacitado para su atención y/o una ambulancia con equipo y personal idóneo; en caso de requerir tratamiento adicional, le trasladarán a una unidad de salud previamente identificada para la atención.
Al terminar la estancia en el área de observación, se le entregará el carné de vacunación donde se indicará la fecha en que se aplicó la primera dosis de la vacuna y el día en que deberá acudir para la segunda dosis.
Coadministración con otras vacunas.
- Debe haber un intervalo mínimo de 14 días entre la administración de esta vacuna y cualquier otra vacuna contra otras enfermedades hasta que se disponga de datos sobre coadministración con otras vacunas (10,20).
- Se debe priorizar la vacunación contra la COVID-19.
- En jornada de vacunación contra la influenza se puede vacunar 14 días antes o después de haber recibido cualquiera de las vacunas del grupo ChAdOx1-S.
Contraindicaciones.
- Hipersensibilidad al principio activo o a alguno de los excipientes.
- No debe administrarse una segunda dosis de la vacuna a personas que hayan presentado una reacción de hipersensibilidad grave (de tipo anafiláctico) a una dosis previa de la vacuna.
La vacunación debe posponerse temporalmente en personas con enfermedad aguda grave, pero una enfermedad leve sin fiebre o sin afectación sistémica no es una razón válida para posponer la vacunación.
Advertencias y precauciones especiales (21)
Antes de vacunar lea cuidadosamente el inserto o indicación para prescribir que trae adjunto cada una de las vacunas.
En el trámite para la obtención de la Autorización de Uso de Emergencia (ASUE) la compañía farmacéutica AstraZeneca presentó al INVIMA documentos relacionados con la seguridad del medicamento biológico en donde se establece dentro de las advertencias y precauciones lo siguiente "(...) se debe administrar con precaución en personas con trombocitopenia, cualquier trastorno de coagulación, o a personas que están recibiendo tratamiento de anticoagulación, debido a que puede ocurrir sangrado o formación de hematomas después de una administración intramuscular" (22).
El Invima como autoridad sanitaria acoge las recomendaciones de la OMS y la Agencia Europea de Medicamentos, razón por la cual se solicitó a la farmacéutica que incluya dentro de la información aportada para la Autorización de Uso de Emergencia, la posible presentación de este tipo de eventos adversos. Todo lo anterior dado que se mantiene el balance riesgo - beneficio favorable a la aplicación de la vacuna. De igual forma, el Ministerio de Salud y Protección Social, el Invima y el Instituto Nacional de Salud, trabajan de manera articulada en la vigilancia y seguimiento de cualquier evento adverso presentado posterior a la vacunación, por medio de los reportes a través de los sistemas de notificación: Sivigila (para eventos graves) y VigiFlow (para eventos leves) (22).
Trazabilidad
Para mejorar la trazabilidad de los medicamentos biológicos, se debe registrar claramente el nombre, número de lote y el fabricante de cada uno de los biológicos del grupo ChAdOx1-S administrado.
Hipersensibilidad y anafilaxia.
- No se registraron reacciones alérgicas o anafilaxia por la vacuna en el contexto de los ensayos clínicos. En caso de que se produzca un episodio anafiláctico después de la administración de la vacuna, siempre debe estar disponible el tratamiento y la supervisión médica adecuada. Se recomienda una estrecha observación durante al menos 15 minutos después de la vacunación.
- No se debe administrar una segunda dosis de la vacuna a quienes hayan experimentado anafilaxia a la primera dosis con las vacunas del grupo ChAdOx1-S.
Reacciones relacionadas con la ansiedad
Las reacciones relacionadas con la ansiedad, incluidas las reacciones vasovagales (síncope), la hiperventilación o las reacciones relacionadas con el estrés pueden ocurrir en asociación con la vacunación como una respuesta psicógena a la inyección con aguja. Es importante que se tomen precauciones para evitar lesiones por desmayos.
Enfermedad concurrente
La vacunación debe posponerse en personas que padecen una enfermedad febril aguda grave o una infección aguda. Sin embargo, la presencia de una infección leve y/o febrícula no debe retrasar la vacunación.
Trombocitopenia y trastornos de la coagulación
Al igual que con otras inyecciones intramusculares, la vacuna debe administrarse con precaución en personas que reciben terapia anticoagulante o aquellas con trombocitopenia o cualquier trastorno de la coagulación (como hemofilia) porque pueden producirse hemorragias o hematomas después de una administración intramuscular en estas personas. Ver numeral 8.4. "Consideraciones respecto a la vacunación de pacientes con antecedente de desórdenes de la coagulación o anticoagulados" del Anexo 1 de esta resolución.
Se ha observado muy raramente una combinación de trombosis y trombocitopenia, en algunos casos acompañada de hemorragia, tras la vacunación con las vacunas del grupo ChAdOx1-S. Esto incluye casos graves que se presentan como trombosis venosa, incluyendo localizaciones inusuales como la trombosis de senos venosos cerebrales, trombosis de la vena mesentérica, así como trombosis arterial, concomitantes con trombocitopenia. La mayoría de estos casos ocurrieron dentro de los primeros siete a catorce días después de la vacunación y se produjeron en mayor número en mujeres menores de 55 años de edad; sin embargo, esto puede reflejar el mayor uso de la vacuna en esta población. Algunos casos tuvieron un desenlace fatal (19).
El 21 de abril de 2021, Brighton Collaboration publicó una definición de caso provisional para estas enfermedades tromboembólicas eventos asociados con trombocitopenia como "Trombosis con síndrome de trombocitopenia" (TTS). El propósito de la definición de caso provisional es estandarizar la identificación de los casos que deben ser investigados utilizando un protocolo armonizado (23,24).
Los factores de riesgo y el mecanismo biológico del TTS aún se están investigando. Hasta la fecha, no se ha encontrado evidencia de un mayor riesgo o de cualquier otro factor de riesgo para las personas con trastornos de la coagulación o plaquetas. Un estudio publicado recientemente resume las características clínicas y de laboratorio de 11 pacientes en Alemania y Austria que desarrollaron TTS después de la vacunación. Los autores concluyeron que la vacunación con ChAdOx1-S puede resultar en el raro desarrollo de trombocitopenia trombótica inmune, mediada por anticuerpos activadores de plaquetas contra PF4, que simula clínicamente la trombocitopenia autoinmune inducida por heparina. Los hallazgos pueden tener implicaciones clínicas, en términos de conocimiento de los efectos adversos, ensayos para la investigación de casos potenciales y para el tratamiento (25). Estudios adicionales de Noruega y el Reino Unido también han encontrado anticuerpos contra PF4 en la mayoría de los pacientes que desarrollaron TTS después de la vacunación (26,27).
El personal de salud debe estar alerta a los signos y síntomas de tromboembolismo y/o trombocitopenia. Los vacunados deben ser informados para que busquen atención médica inmediata si desarrollan síntomas como dificultad para respirar, dolor en el pecho, inflamación de las piernas, dolor abdominal persistente después de la vacunación. Además, cualquier persona que después de la vacunación, presente síntomas neurológicos, como dolores de cabeza intensos o persistentes o visión borrosa o que experimente múltiples pequeños hematomas en la piel (petequias) en un lugar diferente al de la vacunación después de unos días, debe buscar atención médica inmediata (19,28).
La OMS emitió unas consideraciones sobre los eventos trombóticos posteriores a la administración de la vacuna de AstraZeneca contra COVID-19 en Europa, en su trabajo coordinado con la Agencia Europea de Medicamentos (EMA). Tomando en cuenta que los beneficios de la vacuna superan los riesgos, la OPS/OMS recomienda a todos los países que continúen utilizando la vacuna de AstraZeneca para enfrentar la COVID-19 mientras se investigan los eventos mencionados; además de continuar el seguimiento de la seguridad de todas las vacunas contra la COVID-19 fomentando la notificación e investigación de presuntos eventos adversos (28,29).
Individuos inmunodeprimidos.
- No se ha evaluado la eficacia, seguridad e inmunogenicidad de la vacuna en personas inmunodeprimidas, incluidas las que reciben terapia inmunosupresora. La eficacia de la vacuna Oxford-AstraZeneca AZD1222 (ChAdOx1-S/nCoV-19) puede ser menor en individuos inmunosuprimidos.
- Sin embargo, si forman parte de un grupo recomendado para la vacunación, pueden vacunarse, dado que la vacuna no es de virus replicativo. Se debe proporcionar información y, cuando sea posible, asesoramiento sobre la seguridad y los perfiles de eficacia de las vacunas en personas inmunodeprimidas para fundamentar la evaluación individual de los riesgos y los beneficios.
- Las personas con enfermedades autoinmunes que no tienen contraindicaciones para la vacunación pueden vacunarse.
- Las personas VIH positivas que estén bien controladas con terapia antirretroviral de gran actividad y que formen parte de un grupo recomendado para la vacunación pueden vacunarse, dado que la vacuna no se replica. No es necesario realizar pruebas de infección por VIH antes de la administración de la vacuna (20).
Anticuerpos monoclonales o plasma (20)
Las personas que han recibido anticuerpos monoclonales o plasma de convalecencia como parte del tratamiento con COVID-19, la vacunación debe posponerse durante al menos 90 días para evitar la interferencia del tratamiento con la respuesta inmune inducida por la vacuna.
Duración de la protección
Se desconoce la duración de la protección que brinda la vacuna, ya que aún está siendo determinada por ensayos clínicos en curso.
Limitaciones de la efectividad de la vacuna.
- La protección comienza aproximadamente 3 semanas después de la primera dosis de la vacuna Oxford-AstraZeneca AZD1222 (ChAdOx1-S/nCoV-19). Es posible que las personas no estén completamente protegidas hasta 15 días después de la administración de la segunda dosis.
- Como ocurre con todas las vacunas, la inmunización con el biológico de Oxford-AstraZeneca AZD1222 (ChAdOx1-S/nCoV-19) puede no proteger a todos los receptores de la vacuna.
- Para personas mayores de 65 años, teniendo en cuenta la totalidad de la evidencia, la vacunación se recomienda ya que la respuesta inmune en las personas mayores está bien documentada y es similar a las de otros grupos de edad (20).
Interacción con otros medicamentos, otras formas de interacción e incompabilidades.
- No se han realizado estudios de interacción. No se ha estudiado la administración concomitante de la vacuna del grupoChAdOx1-S con otras vacunas.
- No mezclar las vacunas ChAdOx1-S con otras vacunas / productos en la misma jeringa.
- Este medicamento no debe mezclarse con otros medicamentos ni diluirse.
Fertilidad, embarazo y lactancia (1,10)
Fertilidad.
- Los estudios en animales no indican efectos nocivos directos o indirectos con respecto a la toxicidad reproductiva.
- Los estudios en animales de toxicidad potencial para la reproducción y el desarrollo aún no se han completado (15).
Embarazo.
- Los datos disponibles sobre la administración de las vacunas del grupo ChAdOx1-S en mujeres embarazadas son insuficientes para evaluar la eficacia de la vacuna y / o informar los riesgos asociados con la vacuna durante el embarazo.
- Según los resultados del estudio preliminar, no se esperan efectos sobre el desarrollo del feto.
- Los datos de los estudios no clínicos no muestran riesgos especiales para los seres humanos según un estudio convencional de toxicidad por dosis repetidas. Sin embargo, no se han concluido estudios de toxicidad en animales.
- No se realizaron estudios de genotoxicidad ni carcinogenicidad. No se espera que los componentes de la vacuna tengan potencial genotóxico.
- Un estudio preliminar de toxicidad reproductiva en ratones no muestra toxicidad en madres o fetos.
- Las gestantes deben recibir vacunas del grupo ChAdOx1-S solo si el beneficio de la vacunación para la mujer embarazada supera los riesgos potenciales de la vacuna, como si son trabajadores de la salud con alto riesgo de exposición o si tienen comorbilidades que las colocan en un grupo de alto riesgo para COVID-19 severo.
- Las vacunas del grupo ChAdOx1-S es una vacuna que no se replica (20).
- La OMS no recomienda las pruebas de embarazo antes de la vacunación o retrasar el embarazo debido a la vacunación (20).
Lactancia.
- No existen datos o son limitados sobre el uso de las vacunas del grupo ChAdOx1-S en mujeres lactando o sobre los efectos en los niños amamantados (20).
- No se puede excluir el riesgo para los recién nacidos/lactantes alimentados al seno. Se desconoce si las vacunas del grupo ChAdOx1-S se excreta en la leche materna.
- La lactancia materna ofrece importantes beneficios para la salud de las mujeres lactantes y de sus hijos amamantados. Se espera que la eficacia de la vacuna sea similar en mujeres lactantes que en otros adultos.
- Como las vacunas del grupo ChAdOx1-S no se replican (es decir, que no produce nuevas partículas de virus), es poco probable que represente un riesgo para el niño que recibe seno materno (20). Sobre la base de estas consideraciones, a una mujer lactante que forme parte de un grupo recomendado para la vacunación, por ejemplo, los trabajadores de la salud, se le debe ofrecer la vacuna. La OMS recomienda continuar la lactancia materna después de la vacunación (10).
Consideraciones para la vacunación de adultos mayores (edad ![]() años)
años)
Hubo pocas personas mayores de 65 años reclutadas para los ensayos clínicos. Sin embargo, la respuesta inmunitaria inducida por la vacuna está bien documentada y es similar a las de otros grupos de edad. Teniendo en cuenta la totalidad de la evidencia disponible, la OMS recomienda la vacuna para su uso en personas de 65 años o más (10).
Efectos sobre la capacidad para conducir y utilizar máquinas
Las vacunas del grupo ChAdOx1-S tiene una influencia nula o insignificante sobre la capacidad para conducir y utilizar máquinas. Sin embargo, algunas de las reacciones adversas pueden afectar temporalmente la capacidad para conducir o utilizar máquinas.
Reacciones adversas esperadas.
- Según el resumen de perfil de seguridad de las vacunas del grupo ChAdOx1-S, se basa en un análisis intermedio de datos combinados de los ensayos clínicos realizados en el Reino Unido, Brasil y Sudáfrica (15).
- Las reacciones adversas notificadas con más frecuencia fueron sensibilidad en el lugar de la inyección (63,7%), dolor en el lugar de la inyección (54,2%), dolor de cabeza (52,6%), fatiga (53,1%), mialgia (44,0%), malestar (44,2%), pirexia (incluye fiebre (33,6%) y fiebre > 38 °C (7,9%)), escalofríos (31,9%), artralgias (26,4%) y náuseas (21,9%) (8).
- La mayoría de las reacciones adversas fueron de gravedad leve a moderada y, por lo general, se resolvieron a los pocos días de la vacunación. En comparación con la primera dosis, las reacciones adversas notificadas después de la segunda dosis fueron más leves y menos frecuentes.
- Se presentaron 175 eventos adversos graves (84 en el grupo que recibió la vacuna y 91 en el grupo control). Tres eventos posiblemente estuvieron relacionados con la intervención: el primero corresponde a una mielitis transversa que se produjo 14 días después de una vacuna de refuerzo que se consideró de etiología idiopática; el segundo: una anemia hemolítica en un receptor del grupo control, y el tercero presentó fiebre superior a 40 °C dos días después de la primera dosis, se recuperó y recibió la segunda dosis sin reacción. Dos casos adicionales de mielitis transversa, se consideraron poco probables relacionados con la intervención: uno 10 días después de la primera dosis de la vacuna que se atribuyó a esclerosis múltiple preexistente no diagnosticada y otro se presentó en el grupo de control que ocurrió 68 días después de la vacunación. Los casos de mielitis transversa dieron como resultado una pausa temporal del ensayo que continuó después de que el comité independiente de neurólogos expertos y todos los participantes se han recuperado o se están recuperando (15,30).
- La reactogenicidad fue generalmente más leve y se informó con menos frecuencia en adultos mayores (![]() años)
años)
- El perfil de seguridad fue consistente entre los participantes con o sin evidencia previa de infección por SARS-CoV-2 al inicio del estudio; el número de participantes seropositivos al inicio del estudio fue de 718 (3,0%) (1).
- Al tratarse de un medicamento nuevo es importante notificar cualquier acontecimiento adverso que ocurra tras la vacunación al sistema de notificación.
- Esta vacunación no interfiere con las pruebas de PCR o de detección de antígeno. Una prueba positiva IgM/IgG a la proteína S puede indicar vacunación o infección previa. Si fuera necesario valorar en una persona vacunada la evidencia de una infección previa mediante serología se deberá usar una prueba específica IgG frente a nucleocápside (19).
Sobredosis (1)
No existe un tratamiento específico para una sobredosis con las vacunas del grupo ChAdOx1-S. En caso de sobredosis, se debe controlar al individuo y proporcionarle el tratamiento sintomático según corresponda.
Vacunación segura
Antes de recibir las vacunas grupo ChAdOx1-S debe preguntar a la persona a vacunar sobre todas sus condiciones médicas, incluyendo si:
- Tiene alguna alergia. Es importante indagar al usuario en dos momentos; (i) Agendamiento de cita y (ii) Firma de consentimiento informado si ha presentado reacción alérgica grave después de cualquier otra inyección de vacuna o después de que le han administrado alguna de las vacunas del grupo ChAdOx1-S en el pasado.
- Si alguna vez se ha desmayado después de una inyección con aguja.
- Tiene fiebre.. Tiene problemas de hemorragia o hematomas, o si está tomando un medicamento anticoagulante (para prevenir la formación de coágulos de sangre).
- Si su sistema inmunológico no funciona correctamente (inmunodeficiencia) o si está tomando medicamentos que debilitan el sistema inmunológico (como corticosteroides en dosis altas, inmunosupresores o medicamentos contra el cáncer).
- Ha recibido otra vacuna contra la COVID-19.
- En caso de ser mujer en edad reproductiva preguntar:
- Está embarazada o planea quedar embarazada
- Está amamantando
Se debe recomendar a las personas que hayan recibido las vacunas del grupo ChAdOx1-S que busquen atención médica inmediata si experimentan alguno de los siguientes síntomas (15):
- Dificultad para respirar.
- Dolor en el pecho.
- Inflamación de las piernas.
- Dolor abdominal que persiste después de la vacunación.
- Cualquier persona con síntomas neurológicos.
- Dolores de cabeza intensos o persistentes que empeoran.
- Visión borrosa que se produce varios días después de la vacunación.
- Hematomas (en cualquier lugar que no sea el lugar de la inyección).
- Petequias que aparecen unos días o más después de la vacunación.
Busque atención médica urgente si presenta síntomas de una reacción alérgica grave. Estas reacciones pueden incluir una combinación de cualquiera de los siguientes síntomas: sensación de desmayo o mareo, cambios en los latidos del corazón, dificultad para respirar, sibilancias, inflamación de labios, cara o garganta, ronchas o sarpullido, náuseas o vómitos, dolor de estómago.
Verifique si el usuario solicita su segunda dosis: evaluar el carnet de vacunación y si no lo trae, proceda a verificar en el PAIWEB el tipo de vacuna que se aplicó en su primera dosis, antes de pasarlo al paso de ruta de la aplicación de la vacuna.
Nota: Ver ítem contraindicaciones y las advertencias y precauciones especiales del empleo de esta vacuna
Vigilancia de eventos supuestamente atribuidos a vacunación o inmunización (ESAVI)
Para cumplir con los lineamientos de vacunación segura con esta vacuna, como con cualquiera de las otras incluidas en el esquema nacional, se deberá garantizar la notificación y seguimiento a las reacciones adversas que se presenten en la población después de la administración, tomando como referencia el protocolo de vigilancia en Salud Pública de los ESAVI GRAVE - Código 298 del Instituto Nacional de Salud disponible en el siguiente enlace: https://www.ins.gov.co/buscador-eventos/Lineamientos/farmacovigilancia-vacunas-05-03-2021.pdf
Se debe socializar la ficha de notificación de eventos adversos seguidos a la vacunación o inmunización ESAVI (ficha 298) con todas las IPS, ESE y equipos de vacunadores para su adecuado diligenciamiento y entrega a los supervisores directos. Disponible en: https://www.ins.gov.co/buscador-eventos/Lineamientos/298_EAPV_2021.pdf
Para efectos de la vigilancia en salud pública, los eventos que deberían ser notificados son aquellos que cumplen con la definición operativa de caso: Persona que presenta cualquier signo, síntoma, trastorno o síndrome después de la administración de una vacuna, que cause una incapacidad, discapacidad, ponga en riesgo la vida, requiera hospitalización u ocasione la muerte, o genere clúster de eventos graves y que, la persona, sus cuidadores o los trabajadores de la salud consideren que podría atribuirse a la vacunación o proceso de inmunización (32).
Los casos deben ser ingresados mediante la ficha de notificación de eventos adversos seguidos a la vacunación o inmunización ESAVI (ficha 298).
Fuentes de información
1. European Medicines Agency (EMA). Vaxzevria (COVID-19 Vaccine AstraZeneca). Guía Técnica. 2021;(January 29):1–34.
2. Ura T, Okuda K, Shimada M. Developments in viral vector-based vaccines. Vaccines. 2014;2(3):624–41.
3. Prü.. BM. Current state of the first covid-19 vaccines. Vaccines. 2021;9(1):1–12.
4. Tan WG, Jin H-T, West EE, Penaloza-MacMaster P, Wieland A, Zilliox MJ, et al. Comparative Analysis of Simian Immunodeficiency Virus Gag-Specific Effector and Memory CD8 + T Cells Induced by Different Adenovirus Vectors. J Virol. 2013;87(3):1359–72.
5. COVID-19: the green book chapter 14a. Coronavirus (COVID-19) vaccination information for public health professionals. Public Health England.
6. Poland GA, Ovsyannikova IG, Kennedy RB. SARS-CoV-2 immunity: review and applications to phase 3 vaccine candidates. Lancet [Internet]. 2020;396(10262):1595–606. Available from: http://dx.doi.org/10.1016/S0140-6736(20)32137-1
7. Krammer F. SARS-CoV-2 vaccines in development. Nature [Internet]. 2020;586(7830):516–27. Available from: http://dx.doi.org/10.1038/s41586-020-2798-3
8. Invima. Resolucion 2021005436 del 23 de febrero de2021. Por la cual se otroga la ASUE para la vacuna AZD1222 del Laboratorio AstraZeneca.pdf.
9. Voysey M, Ann S, Clemens C, Madhi SA, Weckx LY, Folegatti PM, et al. Safety and efficacy of the ChAdOx1 nCoV-19 vaccine (AZD1222) against SARS-CoV-2: an interim analysis of four randomised controlled trials in Brazil, South Africa, and the UK. N Engl J Med. 2020;1–13.
10. World Health Organization (WHO). Interim recommendations for use of the AZD1222 ( ChAdOx1-S [ recombinant ]) vaccine against COVID- 19 developed by Oxford University and AstraZeneca. 2021;1222(February):1–7.
11. Serum Institute of India. ChAdOx1 nCoV- 19 Corona Virus Vaccine (Recombinant). 2021;3:18–9.
12. World Health Organization. Considerations for optimizing deployment of ChAdOx1-S [recombinant] vaccines in a timelimited constrained supply situation (AstraZeneca/AZD1222-Vaxzevria, AstraZeneca/SK Bioscience and SII/Covishield vaccines). 2021; Available from: https://www.who.int/publications/m/item/considerations-for-optimizing-deployment-of-astrazeneca-azd1222-and-sii-covishield-vaccines-in-a-time-limited-constrained-supply-situation
13. World Health Organization. Interim recommendations for use of the ChAdOx1-S [recombinant] vaccine against COVID-19 (AstraZeneca COVID-19 vaccine AZD1222, SII Covishield, SK Bioscience) Update 21 April 2021. 2021;19(Interim guidance):1–8.
14. ECDC Technical Report. Overview of EU/EEA country recommendations on COVID-19 vaccination with Vaxzevria, and a scoping review of evidence to guide decision-making Key messages Background Vaccine roll-out in the EU/EEA. (May). Available from: https://www.ecdc.europa.eu/en/publications-data/overview-eueea-country-recommendations-covid-19-vaccination-vaxzevria-and-scoping
15. Voysey M, Clemens SAC, Madhi SA, Weckx LY, Folegatti PM, Aley PK, et al. Safety and efficacy of the ChAdOx1 nCoV-19 vaccine (AZD1222) against SARS-CoV-2: an interim analysis of four randomised controlled trials in Brazil, South Africa, and the UK. Lancet. 2021;397(10269):99–111.
16. World Health Organization. Interim recommendations for use of the AZD1222 (ChAdOx1-S [recombinant]) vaccine against COVID- 19 developed by Oxford University and AstraZeneca. 2021;1222(February):1–7.
17. World Health Organization (WHO). Interim recommendations for use of the ChAdOx1-S [recombinant] vaccine against COVID-19 (AstraZeneca COVID-19 vaccine AZD1222, SII Covishield, SK Bioscience). 2021;2(Abril 23 2021):1–23.
18. Voysey M, Costa Clemens SA, Madhi SA, Weckx LY, Folegatti PM, Aley PK, et al. Single-dose administration and the influence of the timing of the booster dose on immunogenicity and efficacy of ChAdOx1 nCoV-19 (AZD1222) vaccine: a pooled analysis of four randomised trials. Lancet. 2021;397(10277):881–91.
19. Consejo Interterritorial. Sistema Nacional de Salud. Vaxzevria. COVID-19 Vaccine AstraZeneca [Internet]. España; 2021. 1–10 p. Available from: https://www.mscbs.gob.es/profesionales/saludPublica/prevPromocion/vacunaciones/covid19/docs/Guia _Tecnica_AstraZeneca.pdf
20. World Health Organization. COVID-19 Vaccine Explainer COVID-19 Vaccine ChAdOx1-S [recombinant], Developed by Oxford University and AstraZeneca. 2021;(26 February):1–6.
21. Gov.UK. Summary of the Public Assessment Report for AstraZeneca COVID-19 vaccine - GOV.UK. 2021;1–22. Available from: WHO/2019-nCoV/vaccines/SAGE_recommendation/AZD1222/2021.2
22. Invima. Estado sobre el reporte de eventos adversos presuntamente asociados al uso de la vacuna contra covid-19 desarrollada por AstraZeneca [Internet]. 7 de abril. 2021 [cited 2021 Apr 30]. Available from: https://www.invima.gov.co/web/guest/estado-sobre-el-reporte-de-eventos-adversos-presuntamente-asociados-al-uso-de-la-vacuna-contra-covid-19-desarrollada-por-astrazeneca?redirect=%2Fweb%2Fguest%2Fnoticias-2021
23. Wise RP, Bonhoeffer J, Beeler J, Donato H, Downie P, Matthews D et al. Thrombocytopenia: case definition and guidelines for collection, analysis, and presentation of immunization safety data. Vaccine [Internet]. 2007;1(25):31. Available from: www.ncbi.nlm.nih.gov/pubmed/17493712
24. Group. BCTW. Draft Case Definition of Thrombosis and Thromboembolism. Available from: brightoncollaboration.us/draft-case-definition-ofthrombosis-and-thromboembolism/
25. Greinacher A, Thiele T, Warkentin TE, Weisser K, Kyrle PA ES. Thrombotic Thrombocytopenia after ChAdOx1 nCov-19 Vaccination. N Engl J Med [Internet]. Available from: www.ncbi.nlm.nih.gov/pubmed/33835769
26. Scully M, Singh D, Lown R, Poles A, Solomon T, Levi M et al. Pathologic Antibodies to Platelet Factor 4 after ChAdOx1 nCoV-19 Vaccination. N Engl J Med. 16 April 2021. N Engl J Med [Internet]. Available from: https://www.ncbi.nlm.nih.gov/pubmed/33861525
27. Schultz NH, Sorvoll IH, Michelsen AE, Munthe LA, Lund-Johansen F, Ahlen MT et al. Thrombosis and Thrombocytopenia after ChAdOx1 nCoV-19 Vaccination. 2021; Available from: www.ncbi.nlm.nih.gov/pubmed/33835768
28. World Health Organization. Consideraciones sobre los eventos trombóticos posteriores a la administración de la vacuna de AstraZeneca contra COVID-19 en Europa, 7 de abril. 2021; Available from: https://www.paho.org/es/documentos/consideraciones-sobre-eventos-tromboticos-supuestamente-atribuibles-administracion
29. World Health Organization. Statement of the WHO Global Advisory Committee on Vaccine Safety (GACVS) subcommittee on safety signals related to the AstraZeneca COVID-19 vaccine. 2021;(March):19–21. 3
0. Knoll MD, Wonodi C. Oxford–AstraZeneca COVID-19 vaccine efficacy. Lancet. 2021;397(10269):72–4.
31. Salud Canadá Gobierno de Canadá. Vacuna AstraZeneca contra COVID-19 y COVISHIELD: Riesgo de trombosis con trombocitopenia. Available from: https://canadiensensante.gc.ca/recall-alert-rappel-avis/hc-sc/2021/75211a-fra.php
32. Instituto Nacional de Salud-Grupo de enfermedades transmisibles. Farmacovigilancia de vacunas. (Evento adverso posterior a la vacunación). Código: 298 Equipo de Inmunoprevenibles. [Internet]. 2021. Available from: https://www.ins.gov.co/buscador-eventos/Lineamientos/farmacovigilancia-vacunas-05- 03-2021.pdf
ANEXO TÉCNICO PARA LA APLICACIÓN DE LA VACUNA AD26.COV2.S JANSSEN CONTRA EL COVID-19.
<Anexo sustituido por el Anexo 9 -artículo 2- de la Resolución 1866 de 2021.
CONSULTAR DIRECTAMENTE el Anexo 9 de la Resolución 1866 de 2021>
<El texto original es el siguiente:>
Generalidades.
La vacuna Ad26.COV2.S de Janssen filial Johnson and Johnson se basa en un vector de adenovirus humano Ad26 (1), que por sus características genéticas es incapaz de replicarse en las personas (2), actuando como vehículo para el material genético que codifica la proteína S del SARS-CoV-2.
El adenovirus transporta el gen que codifica el antígeno S a una célula humana; una vez dentro de la célula, utiliza este gen para producir la proteína S y lo presenta en su superficie. El antígeno S presentado desencadena una respuesta inmune que ayudará a preparar al cuerpo para responder a la exposición futura al SARS-CoV-2 -.
Cuando una persona recibe la vacuna, sus células leerán las instrucciones genéticas y producirán la proteína S, su sistema inmunológico tratará a esta proteína como extraña y producirá defensas naturales (anticuerpos y células T) contra ella. Si más adelante, la persona vacunada entra en contacto con el SARS-CoV-2, el sistema inmunológico reconocerá el virus y estará preparado para atacarlo. Los anticuerpos y las células inmunes pueden trabajar juntos para neutralizar el virus, prevenir su entrada en las células del cuerpo y destruir las células infectadas, ayudando así a protegerse contra SARS-CoV-2/COVID-19 (4).
Presentación, forma farmacéutica e indicación terapéutica (2,5)
Presentación:
Caja por 10 viales multidosis de vidrio con tapón de goma sin látex, sello de aluminio y tapa de plástico azul.
- Un vial multidosis de 2,5 ml contiene 5 dosis (0,5 ml cada una).
- Cada dosis contiene 5 × 1010 partículas virales.
Forma farmacéutica:
Suspensión estéril para inyección intramuscular de incolora a ligeramente amarilla, transparente a muy opalescente (2).
Componentes:
La vacuna contiene los siguientes ingredientes inactivos: ácido cítrico monohidrato, citrato trisódico dihidrato, etanol, 2-hidroxipropil-..-ciclodextrina (HBCD), polisorbato 80, cloruro de sodio, hidróxido de sodio, ácido clorhídrico y Agua para preparaciones inyectables.
Indicaciones terapéuticas: Inmunización activa para prevenir el COVID-19 causado por el virus del SARS-CoV-2, en personas de 18 años o más.
Conservación (2,6,7).
- La vacuna Ad26.COV2.S de Janssen inicialmente se almacena congelada por el fabricante a - 20°C ± 5°C con una vida útil de 24 meses.
- Almacenada de 2 °C a 8 °C durante 3 meses.
- Si la vacuna aún está congelada al recibirla, descongélela entre 2 °C y 8 °C.
- Una caja de 10 viales tardará aproximadamente 2 horas en descongelarse, y un vial individual tardará aproximadamente 1 hora en descongelarse. No vuelva a congelar una vez descongelado.
- Una vez extraída la primera dosis, el vial debe mantenerse entre 2 °C y 8 °C durante un máximo de 6 horas.
- El vial debe desecharse si la vacuna no se usa dentro de estos tiempos.
Eficacia y seguridad (2,5,7,8).
- Los análisis de los criterios de valoración secundarios demostraron que una sola dosis de Ad26.COV2.S tiene una eficacia del 66,9% (IC del 95%: 59,0 - 73,4) contra la infección sintomática del SARS-CoV-2.
- De las 21.895 personas que recibieron una dosis única de la vacuna Ad26.COV2.S en los estudios clínicos, el 80.5% tenía entre 18 y 64 años, 19.5% tenía 65 años o más y 3.7% tenía 75 años o más.
- La eficacia contra la COVID-19 grave después de 14 días fue del 76,7% (IC del 95%: 54,6 - 89,1) y después del día 28 de 85,4% (IC del 95%: 54,2 - 96,9).
- La eficacia de la vacuna contra las hospitalizaciones fue del 93,1% (IC del 95%: 72,7 - 99,2).
- Se observó una estimación de eficacia de la vacuna más baja para el subgrupo de participantes de 60 años de edad o más con comorbilidades en comparación con la población general.
- No hubo muertes relacionadas con COVID-19 ni casos de COVID-19 que requirieran intervención médica después de la vacunación a los participantes de 60 años o más con comorbilidades médicas en el grupo vacuna.
- Los resultados de la eficacia para otros subgrupos con un pequeño numero de participantes ![]() años de edad, ciertos subgrupos raciales) tienen una interpretación limitada
años de edad, ciertos subgrupos raciales) tienen una interpretación limitada
- Los datos fueron insuficientes para evaluar la eficacia en participantes con evidencia de infección previa por SARS-CoV-2.
- No se observaron diferencias globales de seguridad o eficacia en los participantes de los ensayos clínicos.
- Se informó que los datos de seguridad con una mediana de seguimiento de 58 días después de la vacunación demostraron un perfil de tolerabilidad aceptable sin preocupaciones de seguridad significativas.
Preparación y administración de la vacuna.
- Inspeccione visualmente los viales de la vacuna Ad26.COV2.S de Janssen, la solución debe ser incolora a ligeramente amarilla, transparente a muy opalescente. Sin presencia de partículas ni decoloración antes de la administración. Si existe alguna de estas condiciones, no administre la vacuna (6).
- Antes de retirar cada dosis de la vacuna, mezcle cuidadosamente el contenido del vial multidosis girando suavemente en posición vertical durante 10 segundos. No sacudir, ni agitar.
- La vacuna está lista para usarse después de abierta.
- Cada vial de 2,5 ml contiene 5 dosis de 0,5 ml cada dosis.
- Es posible que quede un remanente al extraer las 5 dosis, No acumule el exceso de vacuna de múltiples viales.
- Registre la fecha y la hora del primer uso en la etiqueta del vial de la vacuna Ad26.COV2.S de Janssen.
- Después de que se haya administrado la primera dosis, mantenga el vial entre 2 ° y 8 °C durante un máximo de 6 horas.
- Los errores de administración de vacunas deben informarse al sistema de notificación (ver vigilancia de ESAVI).
Nota: Verificar visualmente la apariencia del biológico, observar si la mezcla es diferente a la indicada por el fabricante si es así siga el siguiente flujo de información:
1. Reporte al coordinador del punto de vacunación su hallazgo.
2. No utilice el vial, sepárelo y márquelo como cuarentena.
3. Realice un video del vial, evidenciando su hallazgo.
4. Realice el reporte al coordinador municipal, por correo electrónico indicando lote y fabricante y envíe la evidencia.
5. Reporte al nivel municipal y/o departamental/distrital.
6. El nivel departamental/distrital reportará a este Ministerio vía telefónica a través de los teléfonos del CNE para PAI y enviará el reporte a través del correo electrónico establecido para tal fin.
7. El MSPS informará al Invima, así como al fabricante el reporte de los hallazgos.
8. Una vez se cuente con el concepto por parte del fabricante, se informará a la entidad territorial.
Se debe contar con un seguimiento de confirmación al agendamiento y disponer de una lista de espera de manera que se garantice el uso total de la vacuna en la población priorizada de acuerdo con la etapa en la cual se está desarrollando la vacunación.
Dosis, vía, y sitio de administración
| No. de dosis | Dosis | Vía de aplicación | Sitio de aplicación |
| DOSIS ÚNICA | 0.5 ml | Intramuscular | Músculo deltoides idealmente del brazo izquierdo a menos que por alguna situación particular se requiera aplicar en el brazo derecho. |
Nota: No inyectar la vacuna por vía intravascular, subcutánea o intradérmica
Técnica para aplicar la vacuna.
- Realice la higiene de las manos antes de manipular el vial del biológico, entre la atención de pacientes y siempre que se ensucien las manos.
- Antes, durante y después de la vacunación, todas las personas deben seguir las pautas actuales para la protección contra COVID-19 en su área (por ejemplo, usar tapabocas, mantener la distancia física e higiene de manos).
- Lea cuidadosamente el inserto o indicación para prescribir que trae adjunto cada una de las vacunas.
- Descubra el sitio de aplicación. Músculo deltoides idealmente del brazo izquierdo a menos que por alguna situación particular se requiera aplicar en el brazo derecho.
- Realice limpieza de arriba hacia abajo o en forma circular del centro a la periferia con una torunda de algodón sin pasar por el mismo sitio.
- Retire la funda protectora o capuchón de la aguja para aplicar la vacuna.
- Antes de inyectar, compruebe que la jeringa con la dosis de vacuna no está fría al tacto, que contiene el volumen adecuado de 0,5 ml y que el producto no presenta partículas ni anormalidades de color.
- Con una mano estire la piel con los dedos pulgar e índice.
- Con la otra mano tome la jeringa, con el bisel de la aguja hacia arriba en un ángulo de 90° sobre el plano de la piel.
- Introduzca la aguja por vía intramuscular.
- Presione el émbolo para que penetre la vacuna.
- Fije ligeramente la piel con una torunda seca, cerca del sitio donde está inserta la aguja, y retire la jeringa inmediatamente después de haber introducido el líquido.
- Estire la piel para perder la luz del orificio que dejó la aguja.
- Presione por 30 a 60 segundos con la torunda, sin dar masaje. Al concluir el procedimiento, realice lavado o higiene de manos.
Intercambiabilidad (10)
Esta vacuna es de una sola dosis. No hay datos disponibles sobre intercambiabilidad de la vacuna Ad26.COV2.S de Janssen para completar una serie de vacunación iniciada con otro biológico contra COVID-19.
Coadministración con otras vacunas.
- No hay datos que permitan evaluar la administración concomitante de la vacuna Ad26.COV2.S de Janssen con otras vacunas.
- Se desconoce si la reactogenicidad de la vacuna COVID-19 aumenta con la coadministración, incluso con otras vacunas que se sabe que son más reactogénicas.
- Si bien los estudios de coadministración están en curso, según el CDC, las vacunas COVID-19 y otras vacunas ahora se pueden administrar al mismo tiempo. Esto incluye la administración simultánea de vacunas COVID-19 y otras vacunas el mismo día, así como dentro de los 14 días.
- Si la vacuna Ad26.COV2.S de Janssen se administra simultáneamente con otras vacunas inyectables, estas deben administrarse en diferentes sitios de inyección.
- No mezcle la vacuna Ad26.COV2.S de Janssen con ninguna otra vacuna en la misma jeringa.
Observación post-vacunación
Durante el estudio clínico no se presentaron reacciones alérgicas graves; sin embargo, debido a algunas reacciones alérgicas presentadas posterior al inicio de la vacunación, el fabricante recomienda que las personas vacunadas permanezcan en observación
- Indicar a la persona vacunada, que debe permanecer en observación:
30 minutos: personas con antecedentes de una reacción alérgica inmediata de cualquier gravedad a una vacuna o terapia inyectable y personas con antecedentes de anafilaxia por cualquier causa.
15 minutos: todas las demás personas.
- En esta área, el personal de salud debe informarle los cuidados post-vacunación que se deben tener.
- Si durante su estancia en el área de observación, alguna persona vacunada presentara alguna molestia de tipo alérgico ya sea leve o de mayor magnitud, se contará con personal de salud capacitado para su atención y/o una ambulancia con equipo y personal idóneo; en caso de requerir tratamiento adicional, le trasladarán a una unidad de salud previamente identificada para la debida atención.
- Al terminar la estancia en el área de observación, se le entregará el carné de vacunación.
- Al programar la vacunación para grupos ocupacionales, por ejemplo, trabajadores de la salud, se debe considerar el perfil de reactogenicidad de Ad26.COV2.S observado en los ensayos clínicos, que ocasionalmente pueden requerir tiempo libre en el trabajo en las 24 a 48 horas posteriores a la vacunación.
Contraindicaciones (2).
- No administre la vacuna Ad26.COV2.S de Janssen a personas con antecedentes conocidos de una reacción alérgica grave (por ejemplo, anafilaxia) a cualquier componente de la vacuna Ad26.COV2.S de Janssen (Ver componentes de la vacuna)
Advertencias y Precauciones (6,10).
- El tratamiento médico apropiado para manejar las reacciones alérgicas inmediatas debe estar disponible en caso de que ocurra una reacción anafiláctica aguda después de la administración de la vacuna Ad26.COV2.S de Janssen (7) por ello debe garantizarse el periodo de observación (8).
- Inmunocompetencia alterada: las personas inmunodeprimidas, incluidas las personas que reciben terapia inmunosupresora, pueden tener una respuesta inmunitaria disminuida a la vacuna Ad26.COV2.S de Janssen.
- Limitaciones de la eficacia de la vacuna: Es posible que la vacuna Ad26.COV2.S de Janssen no proteja a todas las personas vacunadas.
- Cualquier persona con una enfermedad febril aguda (temperatura corporal superior a 38,5 ºC) debe posponer la vacunación hasta que esté afebril.
Reacciones adversas esperadas (2).
- En los estudios clínicos se notificaron reacciones alérgicas graves, incluida anafilaxia, tras la administración de la vacuna Ad26.COV2.S de Janssen. Las reacciones adversas pueden ser graves, y hacerse evidentes con el uso más generalizado de la vacuna Ad26.COV2.S de Janssen (10).
- Los estudios de seguridad de la vacuna mostraron que las reacciones adversas más comunes asociadas con Ad26.COV2.S fueron: locales como dolor en el lugar de la inyección (48,6%) y sistémicas como dolor de cabeza (38,9%), fatiga (38,2%), mialgia (33,2%), nauseas (14,2%) y fiebre (0,2%), estos fueron predominantemente leves y moderados, con 0,7% y 1,8% de reacciones adversas locales y sistémicas, respectivamente.
- Se demostro que la reactogenecidad a Ad26. COV2.S en adultos ![]() años de edad es transitoria, y la mayoria de los eventos adversos (EA) se resolvieron entre 1 y 2 días después de la vacunación.
años de edad es transitoria, y la mayoria de los eventos adversos (EA) se resolvieron entre 1 y 2 días después de la vacunación.
- Los informes de reacciones adversas fueron menos comunes entre los participantes de 60 años o más.
- Se notificó urticaria en cinco personas vacunadas y en una persona que recibió placebo.
- Dentro de los 21.895 del grupo vacunado hubo 77 casos de hipersensibilidad (0.4%) vs. 65 casos (0.3%) en el grupo placebo (n= 21.888). Rash cutáneo 35 casos en el grupo vacunado y 23 en el placebo. Urticaria 8 casos en el grupo vacunado y 5 en el grupo placebo (todas no graves) en los 7 días posteriores a la vacunación. En el grupo vacunado se presentaron 10 casos de dermatitis y eczemas frente a 16 en el placebo. Edema e inflamación se presentó en 7 casos (grupo vacunado) y 3 en el placebo. Manifestaciones en ojos, nariz y garganta en 10 de los vacunados con Ad26.COV2.S y 16 en el grupo placebo.
- Además, se notificó un ESAVI grave de hipersensibilidad, en un individuo vacunado que inició con urticaria dos días después de la vacunación y angioedema de los labios sin dificultad respiratoria cuatro días después de la vacunación. El evento probablemente estuvo relacionado con la vacuna.
- Un ESAVI de dolor severo en el brazo inyectado, que no responde a los analgésicos, con inicio inmediato en el momento de la vacunación, y que continuaba 74 días después de la vacunación, se informó en una persona que recibió la vacuna.
- Una persona notificó un ESAVI de debilidad generalizada severa, fiebre y dolor de cabeza, que comenzó al día siguiente a la vacunación y se resolvió tres días después de la vacunación, probablemente relacionado con la vacuna.
Se observaron otros eventos en los receptores de la vacuna vs. los receptores de placebo:
| Evento | Grupo vacunado | Grupo control (placebo) |
| Eventos tromboembólicos: Trombosis venosa profunda | 6 eventos (2 graves; 5 en los 28 días posteriores a la vacunación) | 2 eventos (1 grave; 2 en los 28 días posteriores a la vacunación) |
| Embolia pulmonar | 4 eventos (3 graves; 2 en los 28 días posteriores a la vacunación) | 1 evento (grave y en los 28 días posteriores a la vacunación) |
| Trombosis del seno transverso | 1 evento (grave y dentro de los 28 días de la vacunación) | 0 |
| Convulsiones | 4 eventos (1 grave; 4 dentro de los 28 días posteriores a la vacunación). 3 participantes con historia de epilepsia y 1 posterior a la trombosis del seno transverso | 1 evento (0 grave y 0 dentro de los 28 días posteriores a la vacunación) |
| Tinnitus | 6 eventos (0 graves; 6 en los 28 días posteriores a la vacunación, incluidos 3 en los 2 días posteriores a la vacunación) | 0 |
| Guillan Barré | 1 evento | 1 evento |
| Neuropatía periférica | 2 eventos | 2 eventos |
| Parálisis de Bell | 3 eventos | 2 eventos |
Fuente: Elaboración propia a partir de (2,6).
- Para estos eventos, no se puede determinar una relación causal con la vacuna Ad26.COV2.S de Janssen. La evaluación de la causalidad se vio confundida por la presencia de afecciones médicas subyacentes que pueden haber predispuesto a las personas a estos eventos. Se informaron 3 muertes en el grupo vacunado y 16 en el grupo placebo, todos los cuales fueron considerados por los investigadores como no relacionados a la vacunación.
- No hubo patrones adicionales notables o desequilibrios numéricos entre los grupos de tratamiento para categorías específicas para eventos adversos graves (incluidos eventos neurológicos, neuroinflamatorios y cardiovasculares) que sugieran una relación causal con la vacuna Ad26.COV2.S de Janssen.
Sobredosis (5)
No se ha reportado ningún caso de sobredosis con la vacuna Ad26.COV2.S de Janssen, que fue bien tolerada en los estudios Fase 1/2, en los que se administraron dosis mayores (hasta el doble); no obstante, los que recibieron la vacuna reportaron un incremento de la reactogenicidad.
No existe un tratamiento específico para una sobredosis con la vacuna Ad26.COV2.S de Janssen. En caso de sobredosis, se recomienda el monitoreo de las funciones vitales y eventualmente un tratamiento sintomático según corresponda.
Interacción con otros medicamentos y otras formas de interacción (5).
- No se han realizado estudios de interacción. No se ha estudiado la administración concomitante de la vacuna de Ad26.COV2.S de Janssen con otras vacunas.
- No mezclar la vacuna Ad26.COV2.S de Janssen con otras vacunas / productos en la misma jeringa.
Vacunación de poblaciones específicas (8).
- Personas mayores. Los estudios clínicos de la vacuna Ad26.COV2.S de Janssen incluyeron a personas de 65 años o más y sus datos contribuyen a la evaluación general de la seguridad y eficacia. De las 21.895 personas que recibieron una dosis única de la vacuna Ad26.COV2.S de Janssen en COV3001, el 19,5% (n = 4.259) tenían 65 años o más y el 3,7% (n = 809) tenían 75 años o más.
El riesgo de COVID-19 severo y muerte aumenta abruptamente con la edad. Los datos del ensayo de fase 3 indican que la eficacia y la seguridad de la vacuna son comparables en todos los grupos de edad (mayores de 18 años). Se recomienda la vacunación para personas mayores.
- Personas con comorbilidades. Se han identificado ciertas comorbilidades que aumentan el riesgo de enfermedad grave por COVID-19 y muerte. El ensayo clínico de fase 3 demostró que la vacuna tiene perfiles de seguridad y eficacia similares en personas con diversas afecciones médicas subyacentes, incluidas aquellas que las ponen en mayor riesgo de COVID-19 grave. Las comorbilidades estudiadas en el ensayo clínico de fase 3 incluyeron hipertensión, enfermedad pulmonar crónica, enfermedad cardíaca significativa, obesidad, diabetes e infección por el virus de la inmunodeficiencia humana (VIH). Se recomienda la vacunación para personas con tales comorbilidades que se han identificado que aumentan el riesgo de COVID-19 grave.
- Embarazo (5). La experiencia con el uso de la vacuna Ad26.COV2.S de Janssen en mujeres embarazadas es muy limitada (6,10). Los estudios con la vacuna Ad26.COV2.S de Janssen en animales, no revelaron efectos nocivos en lo que concierne a la toxicidad reproductiva.
- Los datos de seguridad con otras vacunas de Janssen basadas en Ad26 administradas durante los 3 meses previos del embarazo, así como durante el embarazo, no han mostrado evidencia de un mayor riesgo de resultados adversos para la madre o el niño, en más de 1600 embarazos reportados con más de 900 embarazos concluidos.
- Es posible considerar la administración de la vacuna Ad26.COV2.S de Janssen durante el embarazo cuando los beneficios potenciales superen cualquier riesgo para la madre y el feto, como si son trabajadores de la salud con alto riesgo de exposición o si tienen comorbilidades que las colocan en un grupo de alto riesgo para COVID-19 severo.
- Las mujeres embarazadas tienen un mayor riesgo de sufrir COVID-19 grave en comparación con las mujeres en edad fértil que no están embarazadas, y la COVID-19 se ha asociado con un mayor riesgo de parto prematuro (6,10).
- Lactancia (5). En los estudios clínicos fase 3 de la vacuna Ad26.COV2.S de Janssen se incluyeron mujeres en periodo de lactancia. Se desconoce si los componentes de la vacuna Ad26.COV2.S o los anticuerpos inducidos por la vacuna se excretan en la leche materna.
- No se dispone de datos para evaluar los efectos de la vacuna Ad26.COV2.S de Janssen en el lactante o en la producción/excreción de leche (6,10). No se anticipan efectos en el niño amamantado considerando los resultados de estudios en animales y humanos con vacunas basadas en Ad26 que muestran una diseminación limitada de este vector, incapaz de replicarse, luego de la inyección intramuscular.
- Se debe considerar la administración de la vacuna Ad26.COV2.S durante la lactancia cuando los beneficios potenciales superen cualquier riesgo potencial para la madre y el niño.
- La vacuna Ad26.COV2.S de Janssen es de vector no replicativo, biológica y por lo tanto, clínicamente poco probable que represente un riesgo para el niño que amamanta. Sobre la base de estas consideraciones, una mujer lactante que forma parte de un grupo recomendado para la vacunación, por ejemplo a los trabajadores de la salud, se les debe ofrecer la vacunación sopesando riesgo beneficio. La OMS recomendó continuar la lactancia materna después de la vacunación para la Ad26.COV2.S de Janssen (8).
- Fertilidad (5). En un estudio de toxicidad para el desarrollo reproductivo, se administró a conejos hembras 1 ml de la vacuna Ad26.COV2.S de Janssen (una dosis única humana es de 0,5 ml) mediante inyección intramuscular 7 días antes del apareamiento y en los días 6 y 20 de gestación. No se observaron efectos adversos relacionados con la vacuna sobre la fertilidad femenina, el desarrollo embriofetal o posnatal hasta el día 28 posnatal (6).
- Un estudio de toxicidad convencional (dosis repetidas) no reveló ningún efecto sobre los órganos sexuales masculinos, que pudiera afectar la fertilidad masculina.
- Personas que viven con el VIH (5). En los estudios clínicos fase 3 de la vacuna Ad26.COV2.S de Janssen se incluyeron adultos con infección por VIH estable (bien controlada), no se observó ningún problema de seguridad.
- Las personas que viven con el virus de la inmunodeficiencia humana (VIH) pueden tener un mayor riesgo de contraer COVID-19 grave.
- Es posible que la respuesta inmunitaria a la vacuna se reduzca, lo que puede reducir su eficacia clínica.
- Las personas que viven con el VIH que forman parte de un grupo recomendado para la vacunación pueden vacunarse.
- No es necesario realizar una prueba de infección por VIH antes de la administración de la vacuna.
- Personas inmunodeprimidas (5). En los estudios clínicos fase 3 de la vacuna Ad26.COV2.S de Janssen se incluyeron adultos bajo terapia inmunosupresora crónica a dosis bajas (menos de 20 mg de prednisona o equivalente).
Los sujetos inmunodeprimidos, incluidos los que reciben terapia inmunosupresora, pueden desarrollar una respuesta inmunitaria disminuida a la vacuna Ad26.COV2.S de Janssen.
Las personas inmunodeprimidas tienen un mayor riesgo de contraer COVID-19 grave. Actualmente, los datos disponibles son insuficientes para evaluar la eficacia de la vacuna o los riesgos asociados a la vacuna en personas gravemente inmunodeprimidas, incluidas las que reciben terapia inmunosupresora. Es posible que la respuesta inmunitaria a la vacuna se reduzca, lo que puede reducir su eficacia clínica. Mientras tanto, dado que la vacuna es de vector no replicativo, las personas inmunodeprimidas que forman parte de un grupo recomendado para la vacunación pueden vacunarse.
- Personas que han tenido previamente una infección por SARS-CoV-2. La vacuna debe ofrecerse independientemente del historial de una persona de infección por SARS-CoV-2 sintomática o asintomática. No se recomiendan las pruebas virales o serológicas para detectar una infección previa con el fin de tomar decisiones sobre la vacunación. Los datos de los análisis combinados indican que Ad26.COV2.S es seguro en personas con evidencia de infección previa por SARS-CoV-2.
- Los datos disponibles muestran que la reinfección sintomática es poco común dentro de los 6 meses posteriores a una infección natural.
- Dado el suministro limitado de vacunas, las personas con infección por SARS-CoV-2 confirmada por PCR en los 6 meses anteriores pueden retrasar la vacunación hasta cerca del final de este período.
- Personas con COVID-19 agudo actual. Las personas con COVID-19 agudo confirmado por PCR no deben vacunarse hasta que se hayan recuperado de la enfermedad aguda y se hayan cumplido los criterios para la interrupción del aislamiento. Aún no se conoce el intervalo óptimo entre una infección natural y la vacunación.
- Personas que previamente recibieron terapia con anticuerpos pasivos para COVID-19. Actualmente no hay datos sobre la seguridad o eficacia de la vacunación en personas que recibieron anticuerpos monoclonales o plasma de convalecencia como parte del tratamiento con COVID-19.
La vacunación debe posponerse durante al menos 90 días para evitar la interferencia del tratamiento con anticuerpos con las respuestas inmunitarias inducidas por la vacuna.
- Trombosis con Trombocitopenia (5).
- Se ha observado muy raramente una combinación de trombosis y trombocitopenia, en algunos casos acompañada de sangrado, después de la vacunación con la vacuna Ad26.COV2.S de Janssen. Estos casos ocurrieron aproximadamente una a dos semanas después de la vacunación.
- Esto incluye trombosis del seno venoso cerebral (TSVC) y puede conllevar a un desenlace fatal. Estudios de serie de casos se han realizado con el fin de informar la orientación clínica a medida que se vacuna con Ad26.COV2.S (11).
- La posibilidad de tener un TSVC con trombocitopenia es remota.
- Los profesionales de la salud deben estar atentos a los signos y síntomas de tromboembolismo y/o trombocitopenia.
- Se debe indicar a las personas vacunadas que busquen atención médica inmediata si desarrollan síntomas como dificultad para respirar, dolor en el pecho, dolor o hinchazón en las piernas o dolor abdominal progresivo después de la vacunación.
- Cualquier persona con síntomas neurológicos que incluyan dolores de cabeza intensos o persistentes o visión borrosa después de la vacunación, o que experimente moretones en la piel (petequias) más allá del sitio de vacunación después de unos días, debe buscar atención médica inmediata.
- Dado que el tratamiento puede ser diferente a la práctica médica habitual para los episodios tromboembólicos si los pacientes presentan trombocitopenia concomitante, los profesionales de la salud deben consultar la guía correspondiente (por ejemplo, de las autoridades sanitarias locales o grupos de expertos) y/o consultar a especialistas (por ejemplo, hematólogos) para diagnosticar y tratar esta condición.
El Síndrome de trombosis con trombocitopenia TTS (por sus siglas en inglés) (12,13) es un síndrome poco común que implica trombosis arterial o venosa aguda y trombocitopenia de nueva aparición en pacientes sin exposición reciente conocida a la heparina, que inicia después de la vacunación y se caracteriza por presentar:
1. Trombosis, particularmente en sitios inusuales que incluyen: Trombosis del seno venoso cerebral (CVST), Trombosis esplácnica, portal, mesentérica
2. Trombocitopenia leve a grave (recuento de plaquetas <150.000 X..L)
3. Ensayos positivos de ELISA de IgG anti-factor 4 (PF4) y activación plaquetaria.
El TTS parece ser similar a la trombocitopenia con trombosis inducida por heparina (HITT), una reacción rara al tratamiento con heparina similar, que se caracteriza por la inducción de anticuerpos anti-PF4. Fisiológicamente, la heparina es una sustancia producida por varias células de nuestro cuerpo, especialmente el sistema inmunitario, por ejemplo, mastocitos o macrófagos. Funciona activando la antitrombina e inhibiendo la coagulación sanguínea. A concentraciones más altas, también afecta la función de las plaquetas (trombocitos) y el colesterol. Por supuesto, las cantidades producidas por nuestro cuerpo son mínimas.
En las personas que presenten TTS, se debe evitar el uso de heparina, inicie la terapia con Ig IV y anticoagulación sin heparina en espera de los resultados del ELISA de PF4 si:
- Signos / síntomas de trombosis grave Y al menos uno de los siguientes:
- Imágenes positivas O.
- Plaquetas bajas * O.
- Ambas cosas
Si PF4 ELISA es negativo y no hay trombocitopenia, se descarta TTS. Tratar como tromboembolismo venoso estándar.
Efectos sobre la capacidad para conducir y utilizar máquinas
No se ha estudiado el efecto de la vacuna Ad26.COV2.S de Janssen sobre la capacidad de conducir y utilizar máquinas. Algunos de los efectos mencionados en la sección Reacciones Adversas pueden afectar temporalmente la capacidad para conducir o utilizar máquinas.
Vacunación segura
Antes de recibir las vacunas Ad26.COV2.S de Janssen debe preguntar a la persona a vacunar sobre todas sus condiciones médicas, incluyendo:
- Tiene alguna alergia. Es importante indagar al usuario en dos momentos; (i) Agendamiento de cita y (ii) Firma de consentimiento informado si ha presentado reacción alérgica grave.
- Si alguna vez se ha desmayado después de una inyección con aguja.
- Tiene fiebre.
- Tiene problemas de hemorragia o hematomas, o si está tomando un medicamento anticoagulante (para prevenir la formación de coágulos de sangre).
- Si su sistema inmunológico no funciona correctamente (inmunodeficiencia) o si está tomando medicamentos que debilitan el sistema inmunológico (como corticosteroides en dosis altas, inmunosupresores o medicamentos contra el cáncer).
- Ha recibido otra vacuna contra la COVID-19.
- En caso de ser mujer en edad reproductiva preguntar:
- Está embarazada o planea quedar embarazada
- Está amamantando
Se debe recomendar a las personas que hayan recibido la vacuna Ad26.COV2.S de Janssen que busquen atención médica inmediata si experimentan alguno de los siguientes síntomas (14):
- Dificultad para respirar.
- Dolor en el pecho.
- Inflamación de las piernas.
- Dolor abdominal que persiste después de la vacunación.
- neurológicos.
- Dolores de cabeza intensos o persistentes que empeoran.
- Visión borrosa que se produce varios días después de la vacunación.
- Hematomas (en cualquier lugar que no sea el lugar de la inyección).
- Petequias que aparecen unos días o más después de la vacunación.
Busque atención médica urgente si presenta síntomas de una reacción alérgica grave. Estas reacciones pueden incluir una combinación de cualquiera de los siguientes síntomas: sensación de desmayo o mareo, cambios en los latidos del corazón, dificultad para respirar, sibilancias, inflamación de labios, cara o garganta, ronchas o sarpullido, náuseas o vómitos, dolor de estómago.
Verifique, si el usuario solicita su segunda dosis: evaluar el carnet de vacunación y si no lo trae, proceda a verificar en el PAIWEB el tipo de vacuna que se aplicó en su primera dosis, antes de pasarlo a la ruta de la aplicación de la vacuna
Nota: Ver ítem contraindicaciones y las advertencias y precauciones especiales del empleo de esta vacuna
Vigilancia de eventos supuestamente atribuidos a vacunación o inmunización (ESAVI)
Para cumplir con los lineamientos de vacunación segura con esta vacuna, como con cualquiera de las otras incluidas en el esquema nacional, se deberá garantizar la notificación y seguimiento a las reacciones adversas que se presenten en la población después de la administración, tomando como referencia el protocolo de vigilancia en salud pública de los ESAVI GRAVE - Código 298 del Instituto Nacional de Salud disponible en el siguiente enlace: https://www.ins.gov.co/buscador-eventos/Lineamientos/farmacovigilancia-vacunas-05-03-2021.pdf
Se debe socializar la ficha de notificación de eventos adversos seguidos a la vacunación o inmunización ESAVI (ficha 298) con todas las IPS y equipos de vacunadores para su adecuado diligenciamiento y entrega a los supervisores directos. Disponible en: https://www.ins.gov.co/buscador-eventos/Lineamientos/298_EAPV_2021.pdf
Es importante mencionar que, para efectos de la vigilancia en salud pública, los eventos que deberían ser notificados son aquellos que cumplen con la definición operativa de caso: Persona que presenta cualquier signo, síntoma, trastorno o síndrome después de la administración de una vacuna, que cause una incapacidad, discapacidad, ponga en riesgo la vida, requiera hospitalización u ocasione la muerte, o genere clúster de eventos graves y que, la persona, sus cuidadores o los trabajadores de la salud consideren que podría atribuirse a la vacunación o proceso de inmunización (15).
Los casos deben ser ingresados mediante la ficha de notificación de eventos adversos seguidos a la vacunación o inmunización ESAVI (ficha 298).
Fuentes de información
1. Winslow RL, Milligan ID, Voysey M, Luhn K, Shukarev G, Douoguih M, et al. Immune responses to novel adenovirus type 26 and modified vaccinia virus Ankara-vectored ebola vaccines at 1 year [Internet]. Vol. 317, JAMA - Journal of the American Medical Association. American Medical Association; 2017 [cited 2021 Mar 2]. p. 1075–7. Available from: https://jamanetwork.com/
2. Food and Drug Administration. Vaccines and Related Biological Products Advisory Committee Meeting February 26, 2021 FDA Briefing Document Janssen Ad26.COV2.S Vaccine for the Prevention of COVID-19. FDA. 2021;1–53.
3. Janssen Therapeutics D of JP. The Janssen COVID-19 Vaccine: How It's Designed. Replication-Incompetent Viral Vector Technology [Internet]. 2021. Available from: https://www.janssencovid19vaccine.com/hcp/how-its-designed.html
4. EMA. EMA starts rolling review of Janssen's COVID-19 vaccine Ad26.COV2.S. 2021;31(December):2–4. Available from: https://www.ema.europa.eu/en/news/ema-starts-rolling-review-curevacs-covid-19-vaccine-cvncov
5. Janssen Therapeutics D of JP. Alcance Vacuna Covid IPP CCDS abril 2021. 2021;1–114.
6. Food and Drug Administration. Fact sheet for healthcare providers administering vaccine (vaccination providers) Emergency Use Authorization (EUA) of the Janssen COVID-19 vaccine to prevent coronavirus disease 2019 (COVID-19). 2021;
7. Invima - Instituto Nacional de Vigilancia de Medicamentos y Alimentos. Resolución No. 2021020677 del 27 de Mayo de 2021 [Internet]. 2021. Available from: https://www.invima.gov.co/documents/20143/3933320/16084381_2021020677_temp.pdf
8. World Health Organization. Interim recommendations for the use of the Janssen Ad26.COV2.S (COVID-19) vaccine: interim guidance, 17 March 2021. World Health Organization. 2021. p. 1–7.
9. Sadoff J, Gray G, Vandebosch A, Cárdenas V, Shukarev G, Grinsztejn B, et al. Safety and Efficacy of Single- Dose Ad26.COV2.S Vaccine against Covid-19. N Engl J Med. 2021;1–15.
10. Janssen Therapeutics D of JP. The Janssen COVID-19 Vaccine: Important safety information. 2021.
11. See I, Su JR, Lale A, Woo EJ, Guh AY, Shimabukuro TT, et al. US Case Reports of Cerebral Venous Sinus Thrombosis with Thrombocytopenia after Ad26.COV2.S Vaccination, March 2 to April 21, 2021. JAMA - J Am Med Assoc. 2021;30329:1–9.
12. American Society of Hematology. Thrombosis with Thrombocytopenia Syndrome (also termed Vaccine-induced Thrombotic Thrombocytopenia) [Internet]. Versión 1.4. 2021. Available from: https://www.hematology.org/covid-19/vaccine-induced-immune-thrombotic-thrombocytopenia %0A
13. British Haematology Society. Guidance produced by the Expert Haematology Panel (EHP) focussed on Vaccine induced Thrombosis and Thrombocytopenia (VITT) [Internet]. 28 de mayo. 2021. Available from: https://b-s-h.org.uk/about-us/news/guidance-produced-by-the-expert-haematology-panel-ehp-focussed-on-vaccine-induced-thrombosis-and-thrombocytopenia-vitt/ %0A
14. Canadá SCG de. Vacuna AstraZeneca contra COVID-19 y COVISHIELD: Riesgo de trombosis con trombocitopenia. Available from: https://canadiensensante.gc.ca/recall-alert-rappel-avis/hc-sc/2021/75211a-fra.php
15. Instituto Nacional de Salud-Grupo de enfermedades transmisibles. Farmacovigilancia de vacunas. (Evento adverso posterior a la vacunación). Código: 298 Equipo de Inmunoprevenibles. [Internet]. 2021. Available from: https://www.ins.gov.co/buscador-eventos/Lineamientos/farmacovigilancia-vacunas-05-03- 2021.pdf
ANEXO TÉCNICO PARA LA APLICACIÓN DE LA VACUNA MODERNA RNAM-1273 CONTRA EL COVID-19.
<Anexo sustituido por el Anexo 10 -artículo 2- de la Resolución 1866 de 2021.
CONSULTAR DIRECTAMENTE el Anexo 10 de la Resolución 1866 de 2021>
<El texto original es el siguiente:>
Generalidades de la vacuna
La vacuna elaborada por Switzerland GMBH contra la COVID-19 denominada Moderna ARNm-1273 es ARN mensajero monocatenario producido mediante transcripción in vitro acelular, que codifica la proteína de la espícula (S) viral del SARS-CoV-2.
La vacuna estimula las defensas naturales (sistema inmunitario) y funciona haciendo que el organismo genere protección (anticuerpos) contra el virus que causa la COVID-19. Utiliza el ARNm para transportar las instrucciones con las cuales las células producen la proteína de espículas que se encuentra en el virus. Luego, las células del sistema inmunitario son estimuladas para fabricar anticuerpos contra la proteína de las espículas para luchar contra el virus y proteger a la persona vacunada contra la COVID-19 (2).
La vacuna contiene los siguientes excipientes: lípido SM-102, colesterol, 1,2-diestearoil-sn-glicero-3- fosfocolina (DSPC), 1,2-dimiristoil-rac-glicero-3-metoxipolietilenglicol-2000 (PEG2000 DMG), trometamol, clorhidrato de trometamol, ácido acético, acetato de sodio trihidrato, sacarosa, agua para preparaciones inyectables.
Presentación, forma farmacéutica e indicación terapéutica
Presentación:
- Caja por 10 viales multidosis, las cuales pueden venir con las siguientes dosis:
- Vial multidosis con un contenido de 10 dosis de 0,5 ml.
- Vial multidosis con un contenido máximo de 11 dosis: Rango de 10 a 11 dosis (0,5ml cada una).
- Vial multidosis con un contenido máximo de 15 dosis: Rango de 13 a 15 dosis (0,5ml cada una).
- Una dosis (0,5 ml) contiene 100 microgramos de ARN mensajero (ARNm) (encapsulado en nanopartículas lipídicas SM-102).
Forma farmacéutica:
- Concentrado dispersión inyectable.
- La vacuna es un líquido de color blanco o blanquecino (pH: 7,0 – 8,0) tanto en el vial como en la jeringa.
Indicaciones terapéuticas:
- Inmunización activa para prevenir la COVID-19 causado por el virus del SARS-CoV-2, en personas de 18 años o más. Esta vacuna debe utilizarse conforme a las recomendaciones del fabricante.
Conservación
Periodo de validez..
- Vial sin abrir.
| - Conservada congelada entre -25 °C y -15 °C tiene una duración de 7 meses. - Una vez descongelada, la vacuna no se debe volver a congelar. - Se debe mantener la cadena de frío y evitar la exposición de los viales a la luz solar y ultravioleta. - La vacuna debe descongelarse antes de su administración... Después de descongelar, se pueden extraer 10 dosis (0,5 ml cada una) de cada vial. |  |
| - Los viales de la vacuna sin abrir pueden almacenarse refrigerados entre de +2 °C a +8 °C, protegida de la luz, durante un máximo de 30 días antes de retirar la primera dosis. Dentro de este periodo, se puede transportar durante 12 horas. |  |
Vial perforado.
| - Una vez extraída la primera dosis, la vacuna tiene una estabilidad química y física en uso demostrada entre 2 ºC y 25 °C durante las 6 horas siguientes de la primera perforación y debe desecharse después de este tiempo de apertura. - Desde un punto de vista microbiológico, el medicamento debe utilizarse de inmediato. Si la vacuna no se utiliza inmediatamente, los tiempos y las condiciones de conservación durante el uso son responsabilidad del usuario. |  |
Nota: La estabilidad química y física en uso ha sido demostrada durante 19 horas entre 2°C y 25 ºC después de la primera perforación (dentro del periodo de uso permitido de 30 días entre 2ºC y 8ºC y de 24 horas entre 8ºC y 25ºC).
Eficacia
Se ha demostrado que la vacuna ARNm-1273 contra COVID-19 desarrollada por Moderna tiene una eficacia del 94,1%, según una mediana de seguimiento de dos meses. Se mantuvo una alta eficacia en todos los grupos de edad (mayores de 18 años) y no se vio afectada por el sexo o la etnia. Los datos revisados por la OMS en este momento respaldan la conclusión de que los beneficios conocidos y potenciales del ARNm-1273 superan los riesgos conocidos y potenciales (4–6). La eficacia frente a la COVID-19 severa fue del 100% (IC=95%).
Dosis, vía, y sitio de administración (6,7)

Administración (6,8).
- La serie de vacunas de Moderna ARNm-1273 consta de dos dosis administradas por vía intramuscular cada una de 0,5 ml, con un intervalo de 28 días.
- No se debe programar que las personas reciban la segunda dosis antes de los 28 días recomendados.
- La vacuna no debe mezclarse en la misma jeringa con otras vacunas u otros medicamentos.
- El fabricante no ha evaluado la seguridad o eficacia de la vacuna de Moderna ARNm-1273 fuera de los intervalos evaluados en el estudio de fase III.
- El fabricante no sugiere ni recomienda el uso de la vacuna Moderna RNAm-1273 de cualquier otra manera que no sea la descrita en documento regulatorio aprobado localmente.
- Las segundas dosis administradas dentro de un período de gracia de 4 días antes de la fecha recomendada para la segunda dosis aún se consideran válidas.
- Deben tenerse en cuenta los siguientes factores al considerar el aplazamiento de la segunda dosis más allá de 3 a 6 semanas (día 42) después de la primera dosis: durante un período inicial de suministro limitado de vacunas.
Intercambiabilidad (6,8).
- No se dispone de datos sobre la intercambiabilidad de la vacuna Moderna RNAm-1273 con otras vacunas de ARNm u otras plataformas de vacuna COVID-19 para completar la serie de vacunación.
- No se ha evaluado la seguridad y eficacia de una serie de productos mixtos.
- Ambas dosis de la serie deben completarse con el mismo producto.
- En situaciones excepcionales en las que el producto de la vacuna de ARNm administrado para la primera dosis no se puede determinar o ya no está disponible, se puede administrar cualquier vacuna de ARNm COVID-19 disponible en un intervalo mínimo de 28 días entre dosis para completar la serie de vacuna de ARNm COVID-19.
- En situaciones en las que el mismo producto de vacuna de ARNm no está disponible temporalmente, es preferible retrasar la segunda dosis (hasta 6 semanas) para recibir el mismo producto que recibir una serie mixta con un producto diferente.
- Si se administran dos dosis de diferentes productos de la vacuna de ARNm COVID-19 en estas situaciones (o inadvertidamente), no se recomiendan dosis adicionales de ninguno de los productos en este momento. Estas personas se consideran completamente vacunadas contra COVID-19 ![]() despues de recibir la segunda dosis de una vacuna de ARNm
despues de recibir la segunda dosis de una vacuna de ARNm
Coadministración con otras vacunas.
- No hay datos que permitan evaluar la administración concomitante de la vacuna de Moderna ARNm-1273 con otras vacunas.
- Se desconoce si la reactogenicidad de la vacuna COVID-19 aumenta con la coadministración, incluso con otras vacunas que se sabe que son más reactogénicas.
- Si bien los estudios de coadministración están en curso, según el CDC, las vacunas COVID-19 y otras vacunas ahora se pueden administrar al mismo tiempo. Esto incluye la administración simultánea de vacunas COVID-19 y otras vacunas el mismo día, así como dentro de los 14 días.
- Si la vacuna de Moderna ARNm-1273 se administra simultáneamente con otras vacunas inyectables, estas deben administrarse en diferentes sitios de inyección.
- No mezcle la vacuna de Moderna ARNm-1273 con ninguna otra vacuna en la misma jeringa.
Preparación de la vacuna
Procedimiento para la descongelación de la vacuna.
- El vial multidosis se almacena congelado y debe descongelarse antes de su uso.
- La caja térmica de Moderna ARN-m 1273 contiene 10 viales multidosis de vacuna congelados (10 dosis cada uno).
- Una vez abierta, descongelar los viales introduciéndolos al refrigerador para descongelarlos a una temperatura de +2°C a +8°C, alrededor de 2 horas y 30 minutos o dejar el vial 1 hora a temperatura ambiente (entre 15°C y 25 °C).
- Antes de administrar la vacuna dejar el vial a temperatura ambiente durante 15 minutos y marcar el vial con la fecha y hora de descongelación (Nota: NO descongelar los viales desde el día anterior).
Procedimiento para la administración de la vacuna.
- La vacuna debe ser administrada por un profesional sanitario mediante técnicas asépticas para garantizar la esterilidad del procedimiento.
- Inicialmente realice lavado o higiene de manos.
- La vacuna está lista para usarse una vez descongelada.
- Verifique que el líquido tiene un color blanco o blanquecino tanto en el vial como en la jeringa.
- La vacuna puede contener partículas blancas o transparentes relacionadas con el producto.
- Gire el vial suavemente después de la descongelación y antes de cada extracción. No agitar ni sacudir.
- Una vez descongelado el vial de la vacuna se pueden extraer diez (10) dosis (de 0,5 ml cada una).
- Una vez descongelado el vial de la vacuna NO volver a congelar.
- Extraiga la dosis de 0,5 ml de vacuna con una aguja y una jeringa estériles de 1ml (22G o 23G) convencional o auto descartable según disponibilidad y deseche cualquier vacuna no utilizada dentro de las 19 horas posteriores a la extracción de la primera dosis
- Si la dosis es incorrecta, o hay un cambio de color y otras partículas presentes, no se debe administrar la vacuna.
- Se incluye un sobrellenado adicional en cada vial para garantizar que puedan administrarse 10 dosis de 0,5 ml. No acumule el exceso de vacuna de múltiples viales.
Nota: Verificar visualmente la apariencia del biológico, observar si la mezcla es diferente a la indicada por el fabricante si es así siga el siguiente flujo de información:
1. Reporte al coordinador del punto de vacunación su hallazgo.
2. No utilice el vial, sepárelo y márquelo como cuarentena.
3. Realice un video del vial, evidenciando su hallazgo.
4. Realice el reporte al coordinador municipal, por correo electrónico indicando lote y fabricante y envíe la evidencia.
5. Reporte al nivel municipal y/o departamental/distrital.
6. El nivel departamental/distrital reportará a este Ministerio vía telefónica a través de los teléfonos del CNE para PAI y enviará el reporte a través del correo electrónico establecido para tal fin
7. El Ministerio informará al Invima, así como al fabricante el reporte de los hallazgos.
8. Una vez se cuente con el concepto por parte del fabricante, se informará a la entidad territorial.
- Al finalizar la jornada diaria se deben identificar las dosis sobrantes por inasistencia de personas a las citas o disminución del cálculo de la pérdida por frasco abierto.
- Posteriormente, identificar la población que no se encuentre vacunada y aplicar la vacuna priorizando según fase y etapa en la cual se está desarrollando la vacunación. Si es el caso, usar la(s) dosis en personas incluidas en la siguiente etapa.
- Es importante mencionar que todas las personas a vacunar estén agendadas o no, deben seguir todo el proceso de vacunación, que incluye entre otros, diligenciar y firmar del consentimiento informado, recibir la información relacionada con la vacuna, permanecer el tiempo asignado en las instalaciones posterior a la vacunación según su condición, registrar la información en el PAIWEB y recibir el carné de vacunas.
Técnica para aplicar la vacuna.
- Descubra el sitio de aplicación. Músculo deltoides idealmente del brazo izquierdo a menos que por alguna situación particular se requiera aplicar en el brazo derecho.
- Realice limpieza de arriba hacia abajo o en forma circular del centro a la periferia con una torunda de algodón sin pasar por el mismo sitio.
- Retire la funda protectora o capuchón de la aguja para aplicar la vacuna.
- Con una mano estire la piel con los dedos pulgar e índice.
- Con la otra mano tome la jeringa, con el bisel de la aguja hacia arriba en un ángulo de 90° sobre el plano de la piel.
- Introduzca la aguja por vía intramuscular.
- Presione el émbolo para que penetre la vacuna.
- Fije ligeramente la piel con una torunda seca, cerca del sitio donde está inserta la aguja, y retire la jeringa inmediatamente después de haber introducido el líquido.
- Estire la piel para perder la luz del orificio que dejó la aguja.
- Presione por 30 a 60 segundos con la torunda, sin dar masaje. Al concluir el procedimiento, realice la higiene de manos.
Observación post-vacunación
Durante el estudio clínico se informaron reacciones de hipersensibilidad en el 1,5% del grupo que recibió la vacuna y el 1,1% de los participantes del grupo que recibió el placebo (4). Sin embargo, debido a algunas reacciones alérgicas presentadas posterior al inicio de la vacunación, el fabricante recomienda que las personas vacunadas permanezcan en observación.
- Indicar a la persona vacunada, que debe permanecer en observación:
30 minutos: personas con antecedentes de una reacción alérgica inmediata de cualquier gravedad a una vacuna o terapia inyectable y personas con antecedentes de anafilaxia por cualquier causa.
15 minutos: todas las demás personas.
- En esta área, el personal de salud debe informarle los cuidados post-vacunación que se deben tener.
- Si durante su estancia en el área de observación, la persona vacunada presenta alguna molestia de tipo alérgico ya sea leve o de mayor magnitud, se contará con personal de salud capacitado para su atención y/o una ambulancia con equipo y personal idóneo; en caso de requerir tratamiento adicional, le trasladarán a una unidad de salud previamente identificada para la debida atención.
- Al terminar la estancia en el área de observación, se le entregará el carné de vacunación donde se indicará la fecha en que se aplicó la primera dosis de la vacuna y el día en que deberá acudir para la segunda dosis (28 días después).
Contraindicaciones.
- Un historial de anafilaxia a cualquier componente de la vacuna es una contraindicación para la vacunación.
- La vacuna Moderna RNAm-1273 no debe administrarse a personas con antecedentes de anafilaxia al polietilenglicol (PEG), uno de los componentes de la vacuna.
- Si se produce anafilaxia después de la primera dosis, no se debe administrar una segunda dosis de la vacuna ARNm-1273 o de ARNm-BNT162b2 (Pfizer).
Precauciones.
- Un historial de anafilaxia a cualquier otra vacuna o terapia inyectable (es decir, vacunas o terapias intramusculares, intravenosas o subcutáneas) se considera una precaución, pero no una contraindicación para la vacunación. Para estas personas, un profesional de la salud con experiencia especializada en trastornos alérgicos debe realizar una evaluación de riesgos. Estas personas aún pueden recibir la vacuna. Aún es incierto si existe un mayor riesgo de anafilaxia, pero deben ser asesorados sobre el riesgo potencial de anafilaxia y los riesgos deben sopesarse con los beneficios de la vacunación. Estas personas deben ser observadas durante 30 minutos después de la vacunación en entornos de atención médica donde la anafilaxia se puede tratar de inmediato.
- Las personas con una reacción alérgica no anafiláctica inmediata, definida esta como signo o síntoma, como urticaria, angioedema o síntomas respiratorios sin ningún otro síntoma (tos, sibilancias, estridor), que se presente dentro de las 4 horas posteriores a la administración de la primera dosis no deben recibir dosis adicionales, a menos que se recomiende después de una revisión por parte de un profesional de la salud con experiencia especializada. Sin embargo, sujeto a la evaluación individual de riesgo-beneficio, el ARNm-1273 podría proporcionarse bajo una estrecha supervisión médica si es la única opción disponible para personas con alto riesgo de COVID-19 grave.
- Se ha informado de un pequeño número de reacciones anafilácticas en vacunados sin antecedentes de anafilaxia. Por lo anterior, la OMS recomienda que la vacuna ARNm-1273 se administre solo en entornos donde se pueda tratar la anafilaxia. Hasta disponer de más datos y conocimientos con respecto a la anafilaxia después de la vacunación con ARNm-1273, todos los vacunados deben ser observados durante al menos 15 minutos después de la vacunación.
- Los alimentos, el veneno de insectos, las alergias por contacto, la rinitis alérgica, el eccema y el asma no se consideran una precaución. Los tapones de los viales no están hechos con látex de caucho natural y no hay contraindicaciones ni precauciones para la vacunación de personas con alergia al látex. Además, como el ARNm-1273 no contiene huevos ni gelatina, no existe ninguna contraindicación o precaución para la vacunación de personas con alergia a cualquier sustancia alimentaria.
- Cualquier persona con una enfermedad febril aguda (temperatura corporal superior a 38,5°C) debe posponer la vacunación hasta que esté afebril.
- Ver la evaluación según el riesgo (Tabla 5).
Tabla 5. Evaluación de personas candidatas a la vacunación frente a COVID-19 de Moderna
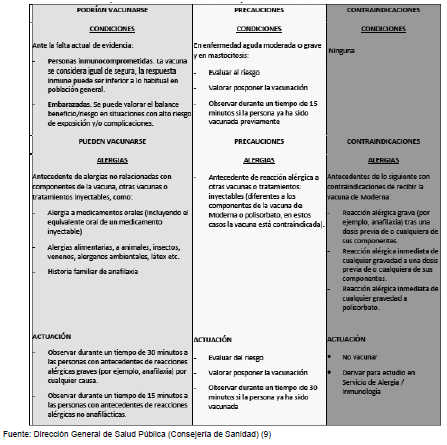
Advertencias y precauciones especiales de empleo (1,10)
Trazabilidad
Con objeto de mejorar la trazabilidad de los medicamentos biológicos, el nombre y el número de lote del medicamento administrado deben estar claramente registrados.
- Antes de vacunar lea cuidadosamente el inserto o indicación para prescribir que trae adjunto cada una de las vacunas.
- Se pueden producir reacciones relacionadas con ansiedad, incluidas reacciones vasovagales (síncope), hiperventilación o reacciones relacionadas con estrés, asociadas al acto vacunal como respuesta psicógena a la inyección con aguja. Es importante tomar precauciones para evitar lesiones a causa de un desmayo.
- La vacunación se debe posponer en personas que presenten una enfermedad febril aguda grave o una infección aguda. La presencia de una infección leve y/o de fiebre de baja intensidad no debe posponer la vacunación.
- Como sucede con otras inyecciones intramusculares, la vacuna debe administrarse con precaución a las personas que reciban tratamiento anticoagulante o a aquellas que presenten trombocitopenia o padezcan un trastorno de la coagulación (como hemofilia) debido a que en estas personas se puede producir sangrado o formación de hematomas tras una administración intramuscular.
- No se ha evaluado la eficacia, la seguridad ni la inmunogenicidad de la vacuna en personas inmunodeprimidas, incluidas aquellas que estén recibiendo tratamiento inmunosupresor. La eficacia de la vacuna puede ser menor en personas inmunodeprimidas.
- Se desconoce la duración de la protección proporcionada por la vacuna, ya que todavía se está determinando en ensayos clínicos en curso.
- Las personas pueden no estar totalmente protegidas hasta 14 días después de la segunda dosis.
Como con cualquier vacuna, la vacunación con Moderna ARNm-1273 puede no proteger a todas las personas que la reciban.
- No se dispone de datos sobre la seguridad y eficacia del ARNm-1273 en personas con afecciones autoinmunes, aunque estas personas fueron elegibles para la inscripción en los ensayos clínicos. Las personas con enfermedades autoinmunes que no tienen contraindicaciones para la vacunación pueden vacunarse.
- Las personas inmunodeprimidas, incluidas las personas que reciben terapia inmunosupresora, pueden tener una respuesta inmunitaria disminuida a la vacuna. No hay datos disponibles sobre el uso concomitante con inmunosupresores.
- Personas con inmunosupresión severa por cualquier causa (incluye personas con VIH no controlado), pueden vacunarse, aunque la respuesta inmunológica por su estado podría no garantizar la eficacia demostrada de la vacuna.
- Debido a que en los ensayos de Fase III, no fueron incluidos, no se tiene información sobre la vacunación personas menores de 18 años, ni de mujeres embarazadas por lo que por ahora esta población no será incluida en la vacunación contra COVID-19.
Vacunación de poblaciones específicas (6)
Poblaciones para las que se dispone de datos de apoyo de ensayos clínicos de fase 2/3
Personas mayores.
- El riesgo de COVID-19 severo y muerte aumenta abruptamente con la edad. Los datos del ensayo de fase 3 indican que la eficacia y la seguridad de la vacuna son comparables en todos los grupos de edad (mayores de 18 años).
- Se recomienda la vacunación para las personas mayores sin un límite de edad. Los estudios de efectividad de la vacuna posteriores a la introducción han demostrado una alta efectividad y buenos perfiles de seguridad en este grupo de edad.
Personas con comorbilidades.
- Se han identificado ciertas comorbilidades que aumentan el riesgo de enfermedad grave por COVID-19 y muerte. El ensayo clínico de fase 3 demostró que la vacuna tiene perfiles de seguridad y eficacia similares en personas con diversas afecciones médicas subyacentes, incluidas aquellas que las ponen en mayor riesgo de COVID-19 grave. Las comorbilidades estudiadas en el ensayo clínico de fase 3 incluyeron enfermedad pulmonar crónica, enfermedad cardíaca significativa, obesidad grave, diabetes, enfermedad hepática e infección por el virus de la inmunodeficiencia humana (VIH).
Poblaciones para las que existen datos limitados o nulos del ensayo clínico de fase 3
Niños y adolescentes.
Se están realizando estudios para evaluar la inmunogenicidad y seguridad del ARNm-1273 en niños y adolescentes. En la actualidad, las personas menores de 18 años no deben vacunarse con esta vacuna.
Mujeres embarazadas.
- La experiencia con el uso de la vacuna COVID-19 VACCINE Moderna en mujeres embarazadas es limitada. Los estudios realizados en animales no sugieren efectos perjudiciales directos ni indirectos con respecto al embarazo, el desarrollo embriofetal, el parto o el desarrollo posnatal.
- Los estudios de toxicología reproductiva y del desarrollo completados en animales no han mostrado efectos nocivos de la vacuna durante el embarazo.
- Actualmente no se dispone de datos de ensayos clínicos sobre seguridad e inmunogenicidad en el embarazo. Hasta el momento, los datos de farmacovigilancia de la vacuna posteriores a la introducción no han identificado ningún problema agudo de seguridad, con un perfil de reactogenicidad y eventos adversos similar al informado en ausencia de embarazo.
Personas que viven con el VIH.
- Las personas que viven con el VIH pueden tener un mayor riesgo de contraer COVID-19 grave.
- La vacuna no es un virus vivo, las personas que viven con el VIH que forman parte de un grupo recomendado para la vacunación pueden vacunarse.
- Las personas VIH positivas que están bien controladas con terapia antirretroviral de gran actividad son parte de un grupo recomendado para la vacunación.
- Los datos disponibles sobre la administración de la vacuna son actualmente insuficientes para permitir la evaluación de la eficacia o seguridad de esta frente a las personas que viven con el VIH que no están bien controladas con la terapia. Es posible que la respuesta inmunitaria a la vacuna se reduzca, lo que puede alterar su eficacia.
- Se debe proporcionar información y, cuando sea posible, asesoramiento sobre los perfiles de eficacia y seguridad de las vacunas en personas inmunodeprimidas para fundamentar la evaluación individual de los riesgos y beneficios. No es necesario realizar una prueba de infección por VIH antes de la administración de la vacuna.
Personas inmunodeprimidas.
- Las personas inmunodeprimidas tienen un mayor riesgo de contraer COVID-19 grave.
- Actualmente, los datos disponibles son insuficientes para evaluar la eficacia de la vacuna o los riesgos asociados a la vacuna en personas gravemente inmunodeprimidas.
- Es posible que la respuesta inmunitaria a la vacuna se reduzca, lo que puede alterar su eficacia.
- La vacuna no es un virus vivo, las personas inmunodeprimidas que forman parte de un grupo recomendado para la vacunación pueden vacunarse.
- Se debe proporcionar información y, cuando sea posible, asesoramiento sobre los perfiles de eficacia y seguridad de las vacunas en personas inmunodeprimidas para fundamentar la evaluación individual de los riesgos y los beneficios.
Personas que han tenido previamente una infección por SARS-CoV-2.
- No se recomiendan las pruebas virales o serológicas para detectar una infección previa con el fin de tomar decisiones sobre la vacunación.
- Los datos de los análisis combinados indican que la vacuna es segura en personas con evidencia de infección previa por SARS-CoV-2.
- Las personas con antecedente de COVID-19 confirmado, en el marco del Plan Nacional de Vacunación contra el COVID-19 serán vacunadas noventa (90) días contados a partir del inicio de síntomas en personas sintomáticas y a partir de la toma de muestra en personas asintomáticas.
Personas con COVID-19 agudo actual.
- Las personas con COVID-19 aguda confirmada por PCR no deben vacunarse hasta que se hayan recuperado de la enfermedad aguda y se hayan cumplido los criterios para la interrupción del aislamiento. Aún no se conoce el intervalo óptimo entre una infección natural y la vacunación.
Personas que previamente recibieron terapia con anticuerpos pasivos para COVID-19.
- Actualmente no hay datos sobre la seguridad o eficacia de la vacunación en personas que recibieron anticuerpos monoclonales o plasma de convalecencia como parte del tratamiento con COVID-19.
- La vacunación debe posponerse durante al menos 90 días para evitar la interferencia del tratamiento con anticuerpos con las respuestas inmunitarias inducidas por la vacuna.
Reacciones adversas esperadas (4,7).
- Según el resumen del perfil de los estudios de seguridad de la vacuna Moderna ARNm-1273, las reacciones adversas notificadas con más frecuencia fueron tanto las locales como las sistémicas; más con la segunda dosis: dolor en el lugar de la inyección (92%), fatiga (70%), cefalea (64,7%), mialgia (61,5%), artralgia (46,4%), escalofríos (45,4%), náuseas/vómitos (23%), hinchazón/sensibilidad axilar (19,8%), fiebre (15,5%), edema en el lugar de la inyección (14,7%) y enrojecimiento (10%). Las reacciones adversas fueron, por lo general, de intensidad leve o moderada y se resolvieron entre 4 y 5 días después de la vacunación, donde se enrolaron participantes mayores de 18 años. En las personas de mayor edad se asoció a una frecuencia ligeramente menor de acontecimientos de reactogenicidad.
- La frecuencia de eventos adversos de grado 3 en el grupo de placebo (1,3%) fue similar a la del grupo de vacuna (1,5%), al igual que las frecuencias de eventos adversos atendidos médicamente (9,7% frente a 9,0%) y eventos adversos graves (0,6% en ambos grupos).
- Se informaron reacciones de hipersensibilidad en el 1,5% y el 1,1% de los participantes en los grupos de vacuna y placebo, respectivamente.
- Parálisis de Bell se produjo en el grupo de la vacuna (3 participantes (<0,1%)) y el grupo de placebo (1 participante (<0,1%)) durante el período de observación del ensayo (más de 28 días después de la inyección).
- En general, el 0,5% de los participantes en el grupo de placebo y el 0,3% en el grupo de ARNm- 1273 tuvieron eventos adversos que provocaron que no recibieran la segunda dosis, y menos del 0,1% de los participantes de ambos grupos interrumpieron su participación en el ensayo por eventos adversos después de cualquier dosis.
- No se observó evidencia de enfermedad respiratoria aumentada asociada a la vacuna.
- Se observaron menos casos de Covid-19 grave o cualquier Covid-19 entre los participantes que recibieron ARNm-1273 que entre los que recibieron placebo. Los eventos adversos que el equipo del ensayo consideró que estaban relacionados con la vacuna o el placebo se informaron entre el 4,5% de los participantes en el grupo de placebo y 8,2% en el grupo ARNm-1273.
Sobredosis
No se han notificado casos de sobredosis. En caso de sobredosis, se recomienda vigilar las funciones vitales y un posible tratamiento sintomático.
Interacción con otros medicamentos y otras formas de interacción.
- No se han realizado estudios de interacción. No se ha estudiado la administración concomitante de la vacuna de ARNm-1273 con otras vacunas.
- No mezclar la vacuna ARNm-1273 con otras vacunas / productos en la misma jeringa.
Efectos sobre la capacidad para conducir y utilizar máquinas
La vacuna Moderna ARNm-1273 tiene una influencia nula o insignificante sobre la capacidad para conducir y utilizar máquinas. Sin embargo, algunas de las reacciones adversas pueden afectar temporalmente a la capacidad para conducir o utilizar máquinas.
Vacunación segura
Antes de recibir la vacuna Moderna ARNm-1273 debe preguntar a la persona a vacunar sobre todas sus condiciones médicas, incluyendo si usted:
- Tiene alguna alergia. Es importante indagar al usuario en dos momentos; (i) Agendamiento de cita y (ii) Firma de consentimiento informado si ha presentado reacción alérgica grave.
- Si alguna vez se ha desmayado después de una inyección con aguja.
- Tiene fiebre.
- Tiene problemas de hemorragia o hematomas, o si está tomando un medicamento anticoagulante (para prevenir la formación de coágulos de sangre).
- Si su sistema inmunológico no funciona correctamente (inmunodeficiencia) o si está tomando medicamentos que debilitan el sistema inmunológico (como corticosteroides en dosis altas, inmunosupresores o medicamentos contra el cáncer).
- Ha recibido otra vacuna contra la COVID-19.
- En caso de ser mujer en edad reproductiva preguntar:
- Está embarazada o planea quedar embarazada
- Está amamantando.
- Ha recibido otra vacuna contra el COVID-19
Nota: Ver ítem contraindicaciones.
Vigilancia de eventos supuestamente atribuidos a vacunación o inmunización (ESAVI)
Para cumplir con los lineamientos de vacunación segura con esta vacuna, como con cualquiera de las otras incluidas en el esquema nacional, se deberá garantizar la notificación y seguimiento a las reacciones adversas que se presenten en la población después de la administración, tomando como referencia el protocolo de vigilancia en salud pública de los ESAVI GRAVE - Código 298 del Instituto Nacional de Salud disponible en el siguiente enlace: https://www.ins.gov.co/buscador-eventos/Lineamientos/farmacovigilancia-vacunas-05-03-2021.pdf
Se debe socializar la ficha de notificación de eventos adversos seguidos a la vacunación o inmunización ESAVI (ficha 298) con todas las IPS, ESE y equipos de vacunadores para su adecuado diligenciamiento y entrega a los supervisores directos. Disponible en: https://www.ins.gov.co/buscador-eventos/Lineamientos/298_EAPV_2021.pdf
Es importante mencionar que, para efectos de la vigilancia en salud pública, los eventos que deberían ser notificados son aquellos que cumplen con la definición operativa de caso: Persona que presenta cualquier signo, síntoma, trastorno o síndrome después de la administración de una vacuna, que cause una incapacidad, discapacidad, ponga en riesgo la vida, requiera hospitalización u ocasione la muerte, o genere clúster de eventos graves y que, la persona, sus cuidadores o los trabajadores de la salud consideren que podría atribuirse a la vacunación o proceso de inmunización (13).
Los casos deben ser ingresados mediante la ficha de notificación de eventos adversos seguidos a la vacunación o inmunización ESAVI (ficha 298).
Adicionalmente, reportar cualquier Evento Adverso leve posterior a la vacunación directamente al programa de farmacovigilancia de su institución, para que los mismos realicen el reporte al Instituto Nacional de Vigilancia de Medicamentos y Alimentos (INVIMA) (7).
Referencias
1. European Medicines Agency (EMA). Ficha técnica o resumen de las características del producto COVID- 19 Vaccine Moderna. 2021;1–27.
2. Wang F, Kream RM, Stefano GB. An evidence based perspective on mRNA-SARS-CoV-2 Vaccine Development. Med Sci Monit. 2020;26:1–8.
3. European Medicines Agency (EMA). COVID-19 Vaccine Moderna Posología y administración.:1–2. Available from: https://www.modernacovid19global.com/eu/es/storage-handling-dosage-admin.pdf
4. Baden LR, El Sahly HM, Essink B, Kotloff K, Frey S, Novak R, et al. Efficacy and Safety of the mRNA-1273 SARS-CoV-2 Vaccine. N Engl J Med. 2021;403–16.
5. World Health Organization. Interim recommendations for use of the Moderna mRNA-1273 vaccine against COVID-19. 2021;(January):1–8. Available from: https://apps.who.int/iris/bitstream/handle/10665/338862/WHO- 2019-nCoV-vaccines-SAGE_recommendation-mRNA-1273-2021.1-eng.pdf?sequence=1&isAllowed=y
6. World Health Organization. Interim recommendations for use of the Moderna mRNA-1273 vaccine against COVID-19. Update 15 June. World Heal Organ [Internet]. 2021;1–11. Available from: WHO/2019- nCoV/vaccines/SAGE_recommendation/BNT162b2/2021.1
7. Invima. Resolución No. 2021025857 de 25 de Junio de 2021. Autorización Sanitaria de Uso de Emergencia (ASUE) para la COVID-19 Vaccine Moderna Switzerland GMBH. 2021;1–20.
8. Centers for Disease Control Prevention. Interim Clinical Considerations for Use of mRNA COVID-19 Vaccines Currently Authorized in the United States [Internet]. 2021 [cited 2021 Jan 18]. Available from: https://www.cdc.gov/vaccines/covid-19/info-by-product/clinical-considerations.html?CDC_AA_refVal=https%3A%2F%2Fwww.cdc.gov%2Fvaccines%2Fcovid-19%2Finfo-by-product%2Fpfizer%2Fclinical-considerations.html#Administration
9. Dirección General de Salud Pública (Consejería de Sanidad). Anexo 2. Vacuna COVID-19 ARNm, Moderna. Comunidad de Madrid. 2021;1–9.
10. Food and Drug Administration. Fact sheet for healthcare providers administering vaccine (vaccination providers) emergency use authorization (EUA) of The moderna COVID-19 vaccine to prevent coronavirus disease 2019 (COVID-19). 2020;1–22. Available from: https://search.bvsalud.org/global-literature-on-novel-coronavirus-2019-ncov/resource/en/grc-740221
11. Gray KJ, Bordt EA, Atyeo C, Deriso E, Akinwunmi B, Young N, et al. Coronavirus disease 2019 vaccine response in pregnant and lactating women: a cohort study. Am J Obstet Gynecol [Internet]. 2021;1–17. Available from: https://doi.org/10.1016/j.ajog.2021.03.023
12. Collier AY, McMahan K, Yu J, Tostanoski LH, Aguayo R, Ansel J, et al. Immunogenicity of COVID-19 mRNA Vaccines in Pregnant and Lactating Women. 2021 [cited 2021 Jun 29]; Available from: https://jamanetwork.com/
13. Instituto Nacional de Salud-Grupo de enfermedades transmisibles. Farmacovigilancia de vacunas. (Evento adverso posterior a la vacunación). Código: 298 Equipo de Inmunoprevenibles. [Internet]. 2021. Available from: https://www.ins.gov.co/buscador-eventos/Lineamientos/farmacovigilancia-vacunas-05-03-2021.pdf






